Газета «Новости медицины и фармации» №4 (751), 2021
Вернуться к номеру
Випадок гострого мієліту як неврологічне ускладнення COVID-19
Авторы: Палагута Г.В.(1), Євтушенко С.К.(2)
(1) — ДВНЗ «Ужгородський національний університет», Обласний клінічний центр нейрохірургії та неврології, м. Ужгород, Україна
(2) — Харківська медична академія післядипломної освіти, м. Харків, Україна
Разделы: Справочник специалиста
Версия для печати
Вступ
В останні місяці з’являється все більше даних і доказів, що підтверджують ураження центральної нервової системи (ЦНС) у контексті гострої інфекції та постінфекційних ускладнень COVID-19 [1–3]. Дуже важливо розпізнати неврологічні прояви та ускладнення COVID-19, деякі з яких можуть швидко прогресувати і потребують невідкладного втручання. За даними систематичного огляду, неврологічні зміни після зараження SARS-CoV-2 варіювали від 17,3 до 36,4 % [4]. При цьому зазначено, що основними неврологічними змінами були головний біль (16,8 %), запаморочення (13,9 %), порушення свідомості (11,2 %), блювання (6,3 %), епілептичні напади (1,7 %), невралгії (1,2 %) й атаксія (0,7 %). Найбільш частими передбачуваними діагнозами були: гострий вірусний менінгіт/енцефаліт (6,1 % пацієнтів), гіпоксична енцефалопатія (5,6 %), гострі цереброваскулярні захворювання (1,4 %), у 0,2 % пацієнтів відзначався ймовірний гострий розсіяний енцефаломієліт, у 0,2 % — гостра некротична геморагічна енцефалопатія, і в 1,4 % пов’язували виникнення у пацієнта синдрому Гійєна — Барре з SARS-CoV-2.
Наводимо клінічний випадок пацієнта, який перебував на лікуванні в Обласному клінічному центрі нейрохірургії та неврології м. Ужгорода та у якого був діагностований гострий мієліт, пов’язаний с COVID-19.
Клінічний випадок
23-річний чоловік поступив у клініку з прогресуючою двосторонньою слабкістю нижніх кінцівок, утрудненням сечовипускання і запором.
Місяцем раніше у нього відзначалася втрата смаку (дисгевзія) і нюху (аносмія). Симптоми зникли самостійно через 14 днів, на SARS-CoV-2 пацієнт не обстежувався і, отже, не отримував ніякого лікування від COVID-19. На 20-й день від моменту втрати нюху і смаку у нього розвинулася слабкість у ногах, він став зазнавати труднощів при сечовипусканні. Протягом наступних 7 днів відзначався субфебрилітет, болі в поперековому і грудному відділах хребта, що супроводжували прогресуючу слабкість нижніх кінцівок, утруднення ходьби і запори, у зв’язку з чим він звернувся до Обласного клінічного центру нейрохірургії та неврології м. Ужгорода.
Історія хвороби
Не курить. Ніяких препаратів не приймав. Відомостей про травму голови або хребта не було. Хронічні захворювання заперечує, хірургічних втручань не зазначає. У родинному анамнезі відсутні будь-які неврологічні розлади.
При зверненні до відділення у пацієнта відзначався нормальний загальний стан. Частота дихання становила 16 вдихів за хвилину, сатурація кисню — 100 %, артеріальний тиск — 120/75 мм рт.ст., частота серцевих скорочень — 70 ударів за хвилину, температура — 36,7 °C.
При клінічному неврологічному обстеженні виявлено зниження тонусу, гіпорефлексія та зниження пропріоцепції нижніх кінцівок. М’язова сила в ногах становила 2,5 бала зліва і 3,0 бала справа. У пацієнта також відзначалася парестезія з двох сторін з рівня Th9. Патологічних рефлексів не виявлено. Пацієнт був госпіталізований для подальшого обстеження та лікування.
Обстеження
Попередні загальні аналізи крові не виявили патологічних змін.
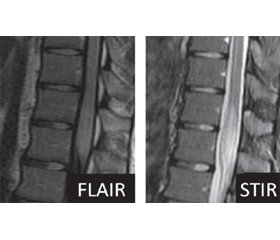
МРТ хребта продемонструвала сегмент підвищення сигналу Т2 в центрі спинного мозку на рівні Тh11-Тh12 (рис. 1, 2). МРТ головного мозку й орбіт не виявила будь-яких ознак запальних змін або їх наслідків, щоб припустити зв’язок зі змінами МРТ, що спостерігаються у хребті.
Аналіз цереброспінальної рідини показав підвищену кількість білка (1,02 г/л) і лімфоцитарний плеоцитоз (130 клітин). Полімеразна ланцюгова реакція (ПЛР) на вірусні інфекції була негативною (токсоплазма, віруси простого герпесу, типи 1 і 2, цитомегаловірус). ПЛР на SARS-CoV-2 спинномозкової рідини й олігоклональні смуги були негативними. Серологічний аналіз крові на SARS-CoV-2 продемонстрував недавню інфекцію (наявність SARS-CoV-2/IgG за результатами внутрішнього імунофлуоресцентного тестування на антитіла). Антитіла до мієлін-асоційованого глікопротеїну IgM і IgG до нейромієліту зорового нерва були негативними в сироватці.
Диференціальна діагностика
Наявність поперечної сенсомоторної мієлопатії з сегментарним неврологічним дефіцитом викликала необхідність детального неврологічного обстеження. Пацієнт не повідомляв про значну травму голови або хребта. Поява прогресуючих неврологічних симптомів і молодий вік зробили діагноз порушення мозкового кровообігу менш імовірним. Попередній аналіз крові пацієнта і клінічне обстеження не свідчили про серйозну системну інфекцію. Історія хвороби пацієнта не дає ніяких додаткових вказівок на будь-які причини захворювання. Нейровізуалізація, в тому числі головного мозку, не показала ознак демієлінізуючого захворювання, такого як розсіяний склероз або оптикомієліт Девіка (враховуючи, в тому числі, і відсутність антитіл до аквапорину-4). З огляду на вказівку щодо недавньої вірусної інфекції (COVID-19) у вигляді її типових проявів, а також наявність IgG до SARS-CoV-2 у крові, ми припустили розвиток поствірусного гострого часткового поперечного мієліту.
Лікування
Пацієнту вводили метілпреднізолон внутрішньовенно в дозі 1 г на добу протягом 5 днів і в подальшому титрували дозу таблетованої форми, починаючи з 32 мг/добу. Ніякі противірусні препарати, антибіотики або імуномодулюючі препарати, крім метилпреднізолона, не застосовувалися. Неврологічні симптоми поліпшилися на тлі прийому кортикостероїдів. Пацієнт повністю відновив рухову силу в нижніх кінцівках, парестезії повністю зникли, тазові порушення регресували. Був виписаний додому на 8-й день госпіталізації. Повторна МРТ спинного мозку була виконана на 30-й день і показала повне зникнення інтрамедулярних змін, що спостерігалися раніше на рівні Th11-Th12.
Обговорення
Захворюваність на гострий мієліт, пов’язана з інфекцією COVID-19, невідома. В літературі було опубліковано кілька звітів про подібні випадки, в яких COVID-19 пов’язують з виникненням гострого мієліту як неврологічного ускладнення [5–9]. За даними літератури відомо, що найбільш часті симптоми, пов’язані з інфекцією COVID-19, включають лихоманку, кашель, втомлюваність і задишку [10]. Більш свіжі дані свідчать про підвищення частоти аносмії та дисгевзії при інфекції COVID-19 [2]. З’являється все більше публікацій про те, що, крім системних і респіраторних симптомів, у деяких пацієнтів розвиваються неврологічні симптоми, пов’язані з COVID-19. Було висунуто безліч гіпотез щодо можливих механізмів, за допомогою яких SARS-CoV-2 впливає на нервову систему. До них належить пряме вторгнення SARS-CoV-2 в нервову систему через нюховий нерв [11], про що свідчить виявлення вірусного білка в спинномозковій рідині в пацієнтів з COVID-19, у яких розвинувся енцефаліт [12, 13], хоча до сьогодні повідомлялося тільки про два випадки, коли SARS-CoV-2 був виявлений в спинномозковій рідині [14]. Так само припускають гематогенний шлях зараження, оскільки наявність рецепторів ACE2 в головному мозку може сприяти переміщенню вірусу через його кровообіг [15, 16]. Реплікація вірусу і підвищена активація рецептора ACE2 в ЦНС може викликати системну запальну реакцію, що призводить до підвищеної проникності гематоенцефалічного бар’єру та імуноопосередкованого запалення ЦНС. Вважається, що інтерлейкін 6 (ІЛ-6), прозапальний цитокін, опосередковує цю відповідь [17–19]. Підвищений рівень ІЛ-6 може призводити до збільшення продукції білків гострої фази, таких як СРБ і фібриноген. Було підкреслено, що ІЛ-6 є потенційним предиктором тяжкості, прогресування та смертності від інфекції COVID-19. Підвищений рівень феритину також був пов’язаний з більш тяжкою інфекцією та гіршими наслідками. На жаль, визначення рівня ІЛ-6 і феритину в нашого пацієнта не проводилося.
Висновки
Ми подали випадок гострого часткового поперечного мієліту в контексті нещодавнього зараження COVID-19. Ми не виявили РНК SARS-CoV-2 в спинномозковій рідині та припустили, що цей випадок, ймовірно, був пов’язаний з імуноопосередкованим запальним процесом, а не з прямою дією SARS-CoV-2 на ЦНС. Оскільки число осіб з COVID-19 збільшується в усьому світі, неврологи повинні бути уважними до пацієнтів, які мають COVID-19 і прояви неврологічного дефіциту.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці цієї статті.
Список литературы
Список літератури знаходиться в редакції

/8_u.jpg)