Газета «Новости медицины и фармации» №12 (700), 2019
Вернуться к номеру
Сравниваем рекомендации ESC — 2019 и ACC/AHA — 2018
Разделы: Руководства
Версия для печати
/m/6-1.jpg)
/m/6-2.jpg)
Введение
Рекомендации Европейского общества кардиологов (European Society of Cardiology, ESC) по лечению дислипидемий 2019 года были в центре внимания недавнего конгресса ESC, состоявшегося в Париже (Франция). Основной вопрос для клиницистов всего мира — как эти рекомендации соотносятся с рекомендациями ACC/AHA по снижению уровня холестерина в крови от 2018 года.
Общая основа
Опубликованные через девять месяцев после рекомендаций ACC/AHA 2018 года рекомендации ESC 2019 года советуют максимально использовать терапию статинами и сопоставлять интенсивность лечения с уровнем риска.
Это неудивительно, так как анализы совместного проекта исследователей по снижению уровня холестерина (Cholesterol Treatment Trialists, CTT) –показывают, что снижение холестерина липопротеинов низкой плотности (ХС ЛПНП) на каждые 40 мг/дл (1,0 ммоль/л) приводит к снижению относительного риска серьезных сосудистых событий на ~ 22 %.
Как и ожидалось, оба руководства определяют ХС ЛПНП в качестве основной цели терапии с учетом огромной доказательной базы. Общая рекомендация обоих руководств звучит так: более низкий уровень ХС ЛПНП лучше при назначении доказательной фармакотерапии и улучшении образа жизни.
Рекомендации аналогичны, подчеркивая целесообразность снижения уровня ХС ЛПНП на 50 % и более, а также определяя конкретные значения ХС ЛПНП для дальнейших клинических действий. Если ХС ЛПНП остается на субоптимальном уровне, несмотря на максимальную переносимую дозу статина и образ жизни, то оба руководства разделяют концепцию, согласно которой можно рассматривать терапию другим гиполипидемическим препаратом, кроме статина, у взрослых с очень высоким риском.
Центральное место в каждом наборе рекомендаций в отношении популяции для первичной профилактики занимает оценка сердечно–сосудистого риска с помощью общепринятых систем оценки риска — либо европейской оценки SCORE (Systematic COronary Risk Evaluation (систематическая оценка риска возникновения коронарных событий)), либо оценки риска ACC/AHA для атеросклеротических сердечно–сосудистых заболеваний (Arteriosclerotic Cardiovascular Disease, ASCVD), и обсуждение комплексной оценки риска с врачом с совместным принятием решений. В каждом руководстве содержатся специальные рекомендации для лиц с повышенным риском, основанные на факторах риска, модификаторах риска или факторах, повышающих риск. Оба руководства также учитывают краткосрочный, среднесрочный и пожизненный риск.
Различия в основах
Определение популяции пациентов с очень высоким риском
Центральное место в различиях между этими двумя рекомендациями занимает определение популяций, которые считаются имеющими очень высокий риск, и их лечение, с новым абсолютным целевым значением ХС ЛПНП < 55 мг/дл (1,42 ммоль/л), рекомендованным в руководстве ESC.
В руководстве ACC/AHA популяция с очень высоким риском развития атеросклеротического сердечно–сосудистого события (АССС) включает только истинных пациентов из популяции вторичной профилактики. Эта категория очень высокого риска в рекомендациях США включает пациентов с двумя серьезными АССС (определяемыми на осно–вании недавно перенесенного острого коронарного синдрома (ОКС), инфаркта миокарда в анамнезе (ИМ), острого нарушения мозгового кровообращения (ОНМК) или симптоматического заболевания периферических артерий (ЗПА)) или по крайней мере одним серьезным АССС и двумя или более состояниями высокого риска.
Напротив, рекомендации ESC расширили популяцию очень высокого риска и включили в нее всех лиц с документально подтвержденным АССС — либо клинически, либо на основании визуализации. В эту группу войдут все пациенты, которые определены в рекомендациях ACC/AHA, плюс дополнительно лица с сахарным диабетом и поражением органов–мишеней, тяжелой хронической болезнью почек (ХБП) (рСКФ < 30 мл/мин/1,73 м2) даже в отсутствие АССС, семейной гиперхолестеринемией (СГХ) с АССС или другим важным фактором риска или с рассчитанным показателем SCORE 10 % (примерно экви–валентен 30% риску АССС за 10 лет в уравнении объединенной когорты).
Это удивительно, поскольку создание единой категории для всех данных пациентов представляется чрезмерным упрощением. Неясно, например, какие доказательства подтверждают использование интенсивного снижения уровня липидов у пациентов с рСКФ < 30 мл/мин/1,73 м2. В более широком смысле влияние популяции и финансовые последствия таких широких критериев включения не определены.
Модификаторы риска
Новым в рекомендациях ACC/AHA 2018 года стало рассмотрение многочисленных состояний высокого риска (известных как факторы, повышающие риск), определяемых следующим образом:
► возраст > 65 лет;
► семейный анамнез преждевременного АССС (мужчины < 55 лет; женщины < 65 лет);
► воспалительные заболевания, такие как ревматоидный артрит, псориаз, вирус иммунодефицита человека (ВИЧ);
► связанные с беременностью состояния (преждевременная менопауза, преэклампсия);
► этнические группы высокого риска (выходцы из Южной Азии);
► профили биомаркеров, связанные с очень высоким риском (стойкое повышение уровня ХС ЛПНП, первичная гипертриглицеридемия, высокочувствительный C–реактивный белок ≥ 2,0 мг/л, повышение уровня липопротеина (а) или повышение уровня апоВ ≥ 130 мг/дл).
Рекомендации ESC также включают другие факторы, которые могут значительно изменить оценку риска, в том числе социальную депривацию, ожирение и центральное ожирение, малоподвижный образ жизни, психосоциальный стресс, семейный анамнез, хронические иммуно–опосредованные воспалительные заболевания, серьезные психические расстройства, лечение ВИЧ, фибрилляцию предсердий, гипертрофию левого желудочка, ХБП, обструктивное апноэ во сне и не–алкогольный жировой гепатоз.
Мы согласны с тем, что эти факторы важно включить для более полного определения риска. Однако то, как эти факторы следует в идеале использовать в комбинации и взвешивать относительно друг друга, требует дальнейшего уточнения. Кроме того, в рекомендациях ESC не упоминаются специфические для пола репродуктивные факторы из рекомендаций ACC/AHA (такие как гипертензия беременных, преэклампсия, преждевременные роды, возраст на момент наступления менопаузы и т.д.), которые, как было убедительно показано, модифицируют риск АССС.
Тактика ведения пациентов с очень высоким риском
Руководство ACC/AHA рекомендует добавить пациентам с клиническим АССС, которые имеют очень высокий риск, с ХС ЛПНП > 70 мг/дл (1,8 ммоль/л) эзетимиб после терапии статинами в максимальной дозе. Первоначальная цель терапии статинами — снижение уровня ХС ЛПНП ≥ 50 % от исходного значения. Руководство ESC рекомендует достичь уровня ХС ЛПНП < 55 мг/дл (1,4 ммоль/л) и снизить уровень ХС ЛПНП ≥ 50 % у пациентов с очень высоким риском.
Пациентам с сахарным диабетом 2–го типа и очень высоким риском в руководстве ESC предписывается снижение уровня ХС ЛПНП по меньшей мере на ≥ 50 % от исходного значения и целевой уровень ХС ЛПНП < 1,4 ммоль/л (< 55 мг/дл). В отличие от этого руководство ACC/AHA рекомендует пациентам с сахарным диабетом лечение статинами умеренной интенсивности, если у них нет многочисленных специфических для сахарного диабета факторов, повышающих риск, и в этом случае врачи могут рассмотреть возможность применения статинов высокой интенсивности с целью снижения уровня ХС ЛПНП не менее чем на 50 % от исходного значения.
Пороговые значения ACC/AHA
В руководстве ACC/AHA у пациентов с очень высоким риском используется пороговое значение 70 мг/дл (1,8 ммоль/л) перед рассмотрением целесообразности добавления другого гиполипидемического препарата, кроме статина. Концепция порогового значения учитывает важность совместного принятия решения пациентом и его врачом о добавлении дополнительной терапии. Пороговые значения определяются непосредственно в клинических испытаниях, в частности, в исследованиях ODYSSEY OUTCOMES (оценка сердечно–сосудистых исходов после острого коронарного синдрома во время лечения алирокумабом) и FOURIER (дополнительное исследование сердечно–сосудистых исходов при ингибировании PCSK9 у пациентов с повышенным риском), в которые были включены лица с исходным уровнем ХС ЛПНП ≥ 70 мг/дл или ХС не–ЛПВП ≥ 100 мг/дл (2,6 ммоль/л).
Руководство ACC/AHA рекомендует сначала рассмотреть целесообразность назначения эзетимиба, так как он является непатентованным лекарственным средством и его можно принимать перорально. Кроме того, для моноклональных антител против PCSK9 нет долгосрочных данных о безопасности, их стоимость часто довольно высока, а страховое возмещение различно. В руководстве ACC/AHA также предпринята попытка определить терапию у пациентов, которые с наибольшей вероятностью получат от нее эффект, на основании данных, свидетельствующих о том, что лица с более высокой оценкой риска по шкале TIMI или с другими показателями риска получают наибольшую пользу.
Руководство ESC предлагает более агрессивный подход в отношении ингибиторов PSCK9 у пациентов с документально подтвержденным АССС, даже без недавнего АССС. Всем пациентам рекомендуется достичь ≥ 50% снижения исходных значений и абсолютного значения < 55 мг/дл (1,4 ммоль/л). Это ниже, чем пороговое значение 70 мг/дл, определенное в руководстве ACC/AHA. Реальность такова, что типичный пациент с очень высоким риском, который начал получать ингибитор PCSK9 в соответствии с руководством ACC/AHA, достигнет уровня ХС ЛПНП, который будет значительно ниже целевого значения < 55 мг/дл в рекомендациях ESC. Типичный пациент, получавший PCSK9 в исследовании FOURIER, начинал с уровня ХС ЛПНП ~ 90 мг/дл (2,3 ммоль/л) и достигал его снижения до 30 мг/дл (0,8 ммоль/л).
Функциональное различие, введенное целевым значением из рекомендаций ESC, заключается в значительной интенсификации терапии у пациентов с уровнем ХС ЛПНП от 55 до 70 мг/дл. Неясно, насколько это повлияет на большую часть пациентов, но это, вероятно, заметно увеличит число лиц, которым целесообразно назначить ингибиторы PCSK9 и которые в ином случае уже были бы близки к своему целевому значению на фоне терапии статином в максимальной дозе и эзетимибом. Неизвестно, могут ли пациенты с клинически стабильным АССС без каких–либо других серьезных АССС или факторов высокого риска получить клинически значимый эффект от такого подхода.
Данные, цитируемые ESC
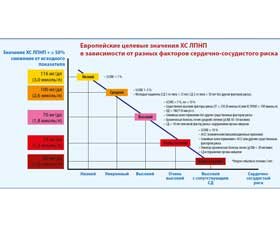
Авторы рекомендаций ESC 2019 года приводят данные из исследований CTT IMPROVE–IT («Улучшение сокращения исходов: международное исследование эффективности препарата Виторин», IMProved Reduction of Outcomes: Vytorin Efficacy International Trial), FOURIER и ODYSSEY–OUTCOMES для обоснования целевого значения ХС ЛПНП < 55 мг/дл и дополнительно приводя результаты исследований FOURIER и ODYSSEY, чтобы обосновать рекомендацию уровня IIb для целевого значения < 40 мг/дл (< 1,0 ммоль/л) у пациентов со вторым сосудистым событием в течение 2 лет на фоне терапии статином в максимальной переносимой дозе. На рис. 1 из презентации на конгрессе Европейского общества кардиологов показана взаимосвязь между целевыми значениями ХС ЛПНП и категориями риска.
Этот подход, безусловно, является экстраполяцией прямых данных из исследований. В исследование FOURIER были включены пациенты с клиническим АССС, определенным как наличие в анамнезе ИМ, ОНМК, ЗПА, а в исследования ODYSSEY и IMPROVE–IT — лица с недавно перенесенным ОКС. Не были включены пациенты только с признаками бессимптомного АССС по результатам визуализации без предшествующего АССС. Что касается оценки ХС ЛПНП, а не перехода на современную оценку ХС ЛПНП, то рекомендации ESC по–прежнему опираются на уравнение Фридвальда (Friedewald). Поскольку оно приводит к занижению ХС ЛПНП при более низких уровнях у пациентов с повышенными уровнями триглицеридов, часто можно достичь целевых значений < 55 и < 40 мг/дл, когда в действительности уровень ХС ЛПНП выше. Кроме того, европейские рекомендации не комментируют общую экономическую эффективность, в то время как в рекомендациях ACC/AHA этот вопрос подробно рассмотрен.
Заключение
Исследования IMPROVE–IT, FOURIER и ODYSSEY составляют осно–ву последних данных для усиления терапии, направленной на снижение ХС ЛПНП, в дополнение к статинам. Они включали пациентов с клиническим АССС и предшествующими событиями, а не лиц с бессимптомным умеренным атеросклерозом, обнаруженным при ангиографии. Таким образом, выводы этих исследований не обязательно могут быть экстраполированы на популяции пациентов со случайно обнаруженными при визуализации АССС. Рекомендации ACC/AHA строго придерживаются данных исследований, тогда как рекомендации ESC далеко выходят за эти рамки.
Стремление к снижению уровня ХС ЛПНП на ≥ 50 % было сходным в обеих рекомендациях, хотя в руководстве ACC/AHA приводится концепция использования порогового значения ХС ЛПНП ≥ 70 мг/дл для информированной поддержки добавления других препаратов, кроме статинов, на основании критериев включения в исследование. В отличие от этого в руководстве ESC вводится целевое значение ХС ЛПНП < 55 мг/дл. Один из основных вопросов заключается в том, имеется ли достаточное дополнительное клиническое преимущество для дальнейшего снижения уровня ХС ЛПНП с 60 до < 55 мг/дл, особенно в такой широкой группе, которая определена в новых рекомендациях ESC. Остается неизвестным, позволит ли лечение пациентов из группы первичной профилактики, обозначенной в рекомендациях ESC как популяция очень высокого риска (сахарный диабет с поражением органов–мишеней, тяжелая ХБП, показатель SCORE ≥ 10 %), получить достаточную дополнительную пользу от такого агрессивного снижения уровня ХС ЛПНП, включая добавление эзетимиба и, возможно, ингибиторов PCSK9.
Рекомендации ACC/AHA ориентированы на строго определенных пациентов с очень высоким риском для подбора терапии другими препаратами, кроме статинов, у лиц с максимальной вероятностью получения пользы, в то время как подход в рекомендациях ESC включает лиц со стабильной умеренной ишемической болезнью сердца или пациентов из группы первичной профилактики с умеренным атеросклерозом при визуализации (компьютерная томография, ангиография или ультразвук). Мы сомневаемся в том, что европейские клиницисты без ограничений назначают терапию эзетимибом и ингибитором PCSK9 в той мере, в какой это предусмотрено в новых рекомендациях, или что это будет экономически целесообразно. Экономическая эффективность терапии другими препаратами, кроме статинов, в большинстве из этих рекомендаций ESC для первичной профилактики в категориях высокого риска остается непроверенной и неизвестной.
Таким образом, имеются как основное концептуальное сходство между рекомендациями ACC/AHA и ESC, так и существенные различия в том, как эти концепции применяются на практике. Мы считаем, что оба руководства являются важными и ценными ресурсами для врачей и пациентов. Мы провели целенаправленное сравнение двух руководств для начала беседы, которая, как мы надеемся, поможет лучше понять рекомендации и внедрить профилактические методы лечения в практику. Крайне важно, чтобы различия в рекомендациях не приводили к клинической инертности, а вызывали любопытство, чтобы лучше понять лежащие в их основе данные. Различия в рекомендациях необходимо будет устранить с помощью постоянных обсуждений и сбора фактических данных. Между тем внедрение любой из этих рекомендаций позволит предотвратить множество сердечно–сосудистых событий.

/m/7-1.jpg)