Газета «Новости медицины и фармации» Гастроэнтерология (592) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Муковісцидоз. 2016
Рубрики: Гастроэнтерология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 8-39
Затверджено
Наказ Міністерства охорони
здоров’я України
від 15.07.2016 № 723
Вступ
Даний уніфікований клінічний протокол розроблений на основі адаптованої клінічної настанови «Муковісцидоз», що ґрунтується на доказах і в якій наведена найкраща практика надання медичної допомоги пацієнтам з муковісцидозом. Положення уніфікованого клінічного протоколу спрямовані на створення єдиної комплексної та ефективної системи надання медичної допомоги, побудованої на доказах, пацієнтам з муковісцидозом та охоплюють всі етапи. Заходи з профілактики, своєчасного виявлення даного захворювання та адекватного лікування дозволять суттєво поліпшити якість та зменшити витрати на медичну допомогу.
Ознайомитися з адаптованою клінічною настановою «Муковісцидоз» можна за посиланням http://www.dec.gov.ua/mtd/reestr.html.
Перелік скорочень, що використовуються в протоколі
АБЛА — алергічний бронхолегеневий аспергільоз
АТТ — американське торакальне товариство
ВБАСП — вроджена білатеральна аплазія сім’явиносної протоки
ГЕР — гастроезофагеальний рефлюкс
ГР — гіпертонічний розчин
ЕКГ — електрокардіограма
ЕНПЗ — екзокринна недостатність підшлункової залози
ЗТФПЗ — замісна терапія ферментами підшлункової залози
ІМТ — індекс маси тіла
ІРТ — імунореактивний трипсин
КТ — комп’ютерна томографія
КТВР — комп’ютерна томографія високої роздільної здатності
МВ — муковісцидоз
МКХ-10 — міжнародна класифікація хвороб десятого перегляду
МІ — меконіальний ілеус
МРТ — магнітно-резонансна томографія
НС — неонатальний скринінг
НТМ — нетуберкульозні мікобактерії
ОФВ1 — об’єм форсованого видиху за першу секунду маневру форсованого видиху
ТРБМ — трансмембранний регуляторний білок муковісцидозу
УЗД — ультразвукове дослідження
ФЕ1 — фекальна панкреатична еластаза-1
ФЖЄЛ — форсована життєва ємкість легень
ФПП — функціональні проби печінки
І. Паспортна частина
1.1. Діагноз: муковісцидоз.
1.2. Код МКХ-10: E84.0.
1.3. Протокол призначений для лікарів загальної практики — сімейних лікарів, терапевтів дільничних, педіатрів дільничних, лікарів: педіатрів, пульмонологів, пульмонологів дитячих, гастроентерологів, гастроентерологів дитячих, генетиків, лаборантів-генетиків, лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, медичних сестер, інших медичних працівників, які надають допомогу пацієнтам з муковісцидозом.
1.4. Мета протоколу: визначення комплексу заходів з профілактики, раннього виявлення, діагностики та лікування муковісцидозу у дітей та дорослих, координація та стандартизація медичної допомоги пацієнтам з муковісцидозом.
1.5. Дата складання протоколу: червень 2016 року.
1.6. Дата перегляду протоколу: червень 2019 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу
Кравченко Василь Віталійович — директор Медичного департаменту МОЗ України, голова робочої групи;
Шадрін Олег Геннадійович — завідувач відділу проблем харчування та соматичних захворювань дітей раннього віку Державної установи «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча гастроентерологія», заступник голови робочої групи з клінічних питань;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н., ст.н.с., заступник голови робочої групи з методології;
Бухановська Тетяна Миколаївна — доцент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги НМАПО імені П.Л. Шупика, к.м.н.;
Волосовець Ірина Петрівна — головний спеціаліст відділу організації медичної допомоги дітям Управління материнства і дитинства Медичного департаменту МОЗ України;
Горова Елла Володимирівна — заступник начальника управління — начальник відділу якості медичної допомоги Управління ліцензування та якості медичної допомоги МОЗ України;
Горовенко Наталія Григорівна — завідувач кафедри медичної і лабораторної генетики Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Генетика медична»;
Кухарська Наталія Геннадіївна — асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги НМАПО імені П.Л. Шупика, к.м.н.;
Лапшин Володимир Федорович — заступник директора ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Пульмонологія дитяча»;
Маньковський Борис Микитович — завідувач кафедри діабетології Національної медичної академії післядипломної освіти ім. П.Л. Шупика, член-кореспондент НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Ендокринологія»;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина»;
Нетяженко Василь Захарович — завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету імені О.О. Богомольця, член-кореспондент НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Терапія»;
Ольхович Наталія Вікторівна — завідувач лабораторії медичної генетики медико-генетичного центру Національної дитячої спеціалізованої лікарні «ОХМАТДИТ» МОЗ України, к.біол.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Генетика лабораторна»;
Россоха Зоя Іванівна — директор референс-центру з молекулярної діагностики МОЗ України, к.м.н.;
Фещенко Юрій Іванович — директор ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф.Г. Яновського НАМН України», академік НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Фтизіатрія і пульмонологія»;
Харченко Наталія В’ячеславівна — завідувач кафедри гастроентерології і дієтології, декан терапевтичного факультету Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Гастроентерологія»;
Швець Олег Віталійович — доцент кафедри внутрішньої медицини Національного медичного університету ім. О.О. Богомольця, к.м.н., доцент, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дієтологія»;
Ященко Юрій Борисович — завідувач наукового відділу організації медичної допомоги Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, професор кафедри неонатології НМАПО імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія».
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування:
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», 03151, м. Київ, вул. Ушинського, 40. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті Міністерства охорони здоров’я http://www.moz.gov.ua та в Реєстрі медико-технологічних документів за посиланням: http://www.dec.gov.ua/mtd/vybirtemy.html
Рецензенти
Абатуров Олександр Євгенович — завідувач кафедри педіатрії та медичної генетики Державного закладу «Дніпропетровська медична академія Міністерства охорони здоров’я України», д.м.н., професор;
Аряєв Микола Леонідович — завідувач кафедри педіатрії № 1, неонатології та біоетики Одеського національного медичного університету, член-кореспондент НАМН України, д.м.н., професор;
Арбузова Світлана Борисівна — директор Комунальної лікувально-профілактичної установи «Донецький обласний спеціалізований центр медичної генетики та пренатальної діагностики», член-кореспондент НАМН України, д.м.н., професор;
Банадига Наталія Василівна — завідувач кафедри педіатрії навчально-наукового інституту післядипломної освіти ДВНЗ «Тернопільський державний медичний університет імені І.Я. Горбачевського», д.м.н., професор;
Охотнікова Олена Миколаївна — завідувач кафедри педіатрії № 2 Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор;
Яшина Людмила Олександрівна — завідувач відділення діагностики, терапії і клінічної фармакології захворювань легень ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф.Г. Яновського НАМН України», д.м.н., професор.
1.8. Епідеміологічна інформація
Муковісцидоз (МВ) — це захворювання, значно поширене в усіх етнічних групах. В англомовній літературі вживається назва захворювання Cystic fibrosis (кістофіброз, кістозний фіброз), яка пов’язана з найбільш характерним морфологічним проявом захворювання. МВ є летальним спадковим захворюванням з аутосомно-рецесивним типом успадкування, найчастішим у білого населення світу (в середньому 1 : 2500–3500 новонароджених, з коливанням від
1 : 1700 в Північній Ірландії і Данії до 1 : 40 000 у Фінляндії). У латиноамериканців МВ поширений з частотою 1 : 5000, у афроамериканців ця цифра становить 1 : 17 000, дуже рідко МВ зустрічається у представників монголоїдної раси. Різниця поширеності залежно від статі несуттєва.
Точна частота МВ в Україні не встановлена. На момент розробки даного УКПМД, за офіційною статистикою, на обліку перебуває 674 дитини з МВ. За результатами неонатального скринінгу на муковісцидоз 2013–2014 рр., середня частота муковісцидозу в Україні склала 1 : 8400. Ці дані слід вважати попередніми у зв’язку з тимчасовим припиненням з 2015 року неонатального скринінгу на МВ та недостатністю даних щодо популяційної частоти МВ в Україні.
Природний перебіг МВ тяжкий, і без лікування більше ніж 80 % випадків закінчується летально в перші роки життя. Впровадження спеціалізованої медичної допомоги при МВ забезпечило істотне підвищення виживаності пацієнтів із МВ: у розвинутих країнах світу смерть від цієї патології у дитячому віці зустрічається рідко, більше половини пацієнтів — старші від 18 років, очікувана середня тривалість життя для народжених після 2000 року дітей з МВ має становити 45–50 років і понад.
II. Загальна частина
Муковісцидоз — найбільш поширене спадкове захворювання з аутосомно-рецесивним типом успадкування, універсальна мультисистемна екзокринопатія. Основними проявами МВ є: хронічний обструктивний процес в дихальних шляхах, який супроводжується рекурентною бактеріальною інфекцією; порушення системи травлення з недостатністю екзокринної функції підшлункової залози; підвищення вмісту електролітів у потовій рідині; обструктивна азооспермія у чоловіків, обумовлена вродженою білатеральною агенезією сім’явиносних протоків (ВБАСП).
Причиною характерних патологічних змін в організмі хворого є наявність мутацій в обох алелях гена, який локалізовано на довгому плечі хромосоми 7 (7q31). Цей ген має 27 екзонів і контролює синтез трансмембранного регуляторного білка муковісцидозу (ТРБМ), який функціонує як регульований циклічним аденозинмонофосфатом хлорний канал на апікальній поверхні епітеліальних клітин. Описано більше ніж дві тисячі різновидів мутацій, частіше за все зустрічається мутація F508del. Хворі на МВ, які мають в обох алелях однакові мутації, є гомозиготами, а ті, які мають різні види мутацій в двох алелях ТРБМ-гена, — компаундними (збірними) гетерозиготами. Батьки хворого на МВ в переважній більшості є гетерозиготними носіями ТРБМ-гена.
Тип мутації до певної міри впливає на характер і тяжкість перебігу захворювання, однак за генотипом ТРБМ неможливо прогнозувати особливості захворювання у конкретного пацієнта. Народження хворої на МВ дитини відбувається у випадку, якщо обидва батьки мають по одному мутантному ТРБМ-гену в гетерозиготному стані. Наявність двох мутацій ТРБМ-гена можна ви-явити на будь-якому етапі розвитку (преконцепційному, пренатальному, неонатальному, постнатальному), що буде підтвердженням діагнозу МВ.
Порушення транспорту іонів хлору через апікальну мембрану епітеліальних клітин внаслідок мутації гена ТРБМ збільшує реабсорбцію натрію клітинами, змінює електролітний склад і зневоднює секрет екзокринних залоз, що й виступає причиною патофізіо-логічних процесів в організмі й розвитку основних клінічних проявів. У патологічний процес різною мірою втягуються усі екзокринні залози. Існує три види змін у залозах:
1) закупорка вивідних протоків густим та в’язким еозинофільним субстратом (підшлункова залоза, багатоклітинні залози стінки кишечника, внутрішньопечінкові ходи, жовчний міхур, підщелепна слинна залоза) з накопиченням і затримкою секрету в просвіті залози або її часточки і, як наслідок, утворення кіст, а в подальшому і кістофіброз в підшлунковій залозі, стагнація жовчі з формуванням конкрементів;
2) продукція залозою секрету, нормального за складом, але більш густого і в збільшеній кількості (трахеобронхіальні залози, брунерові залози);
3) надлишкова секреція іонів Na і Cl при нормальній гістологічній будові потових, привушної та дрібних слинних залоз.
Саме ці порушення і обумовлюють характерні клінічні прояви захворювання.
Муковісцидоз — мультиорганне захворювання з переважним ураженням дихальної і травної систем. Порушення мукоциліарного кліренсу в поєднанні з секрецією надмірно густого слизу призводить до обструкції бронхів різного калібру густим аномальним секретом, внаслідок чого, як правило, в перші роки життя з’являється сухий, малопродуктивний, приступами, надсадний, кашлюкоподібний кашель з мокротою, яка важко відділяється. В бронхолегеневій системі дуже рано виникає запальний процес. Розвиток кола «обструкція — запальний процес — інфекція — гіперсекреція слизу» прогресивно погіршує стан дитини. На ранніх стадіях інфекційним агентом переважно виступає Staphylococcus aureus, далі рано чи пізно приєднується, а пізніше і переважає Pseudomonas aeruginosa. Це зумовлене підвищеною чутливістю хворих на МВ до обох цих мікроорганізмів.
Хворий на МВ народжується з макроскопічно непошкодженими легенями, але прогресуючий обструктивно-інфекційний процес з деструкцією бронхів, розвитком бронхоектазів та ателектазів зумовлює те, що 90 % пацієнтів вмирають від порушень дихальної системи чи їх ускладнень.
Кістофіброз підшлункової залози є причиною її екзокринної недостатності і, як наслідок, синдрому мальдигестії та мальабсорбції у 85 % пацієнтів з МВ. Якщо тяжка панкреатична недостатність (ПН) розвивається внутрішньоутробно, дитина народжується з меконіальним ілеусом. Недостатнє всмоктування в дванадцятипалій кишці, прогресуюча дистрофізація організму поглиблюють патологічні зміни в дихальній системі.
Крім підшлункової залози при МВ уражається печінка — на тлі холестазу виникає холелітіаз, біліарний цироз, для якого характерні більш виражені зміни (щільна при пальпації, збільшена за розмірами печінка, ультразвукові ознаки холестазу і циротичних змін) при відносно нормальних біохімічних показниках крові та швидкий розвиток ускладнень у вигляді портальної гіпертензії.
У пацієнтів старшого віку часто розвивається цукровий діабет. У дітей першого року життя внаслідок порушення всмоктування білка іноді з’являється гіпопротеїнемія, що супроводжується набряками та анемією.
Посилене потовиділення (при гіпертермії, значному фізичному навантаженні, при підвищеній температурі оточуючого середовища) може призвести до масивної втрати електролітів, гіпохлоремії, гіпонатріємії та розвитку колаптоїдного стану з клітинною гіпотонічною дегідратацією.
При значних порушеннях нутритивного статусу пацієнтів з МВ початок пубертату може затримуватись. У 97–98 % осіб з МВ чоловічої статі має місце вроджена білатеральна аплазія сім’явиносної протоки (ВБАСП), яка в репродуктивному віці проявляється як обструктивна азооспермія і призводить до безпліддя. В деяких випадках ВБАСП може бути єдиним клінічним проявом МВ в осіб чоловічої статі. Можливе народження дитини від пацієнта з МВ, для чого проводять аспірацію сперматозоїдів з епідидиміса та штучне введення їх в яйцеклітину жінки in vitro (ICSI). У жінок з МВ репродуктивна функція збережена, проте фертильність дещо знижена внаслідок підвищення в’язкості цервікального слизу. При задовільному нутритивному стані пацієнтки з МВ доношують вагітність і народжують здорову дитину — гетерозиготного носія мутантного гена ТРБМ. Шанс народити дитину з МВ буде у шлюбі хворого з МВ та гетерозиготного носія або хворого з МВ.
Діагноз МВ встановлюється за наявністю характерних клінічних проявів та зміненої функції ТРБМ, яка виявляється підвищеним умістом хлоридів поту (позитивна потова проба) та/або наявністю двох мутацій у гені ТРБМ. Наявність екзокринної недостатності підшлункової залози встановлюється за допомогою визначення активності еластази-1 калу.
Лікування має патогенетичний характер, здійснюється протягом усього життя із застосуванням замісної ферментотерапії панкреатином у формі мікросфер/мікрогранул/міні-/мікротаблеток в кишковорозчинній оболонці, щоденними заходами з розрідження густого мокротиння та очищення від нього бронхіального дерева пацієнта, з антибактеріальною терапією інфекційних уражень дихальних шляхів. Також необхідною є вітамінотерапія та заходи з розрідження жовчі.
З метою належного надання медичної допомоги пацієнтам з МВ у визначених закладах охорони здоров’я мають бути сформовані в межах чинного штатного розпису мультидисциплінарні команди спеціалістів для ведення пацієнтів з МВ у складі лікарів: пульмонолога дитячого/пульмонолога (керівник команди), гастроентеролога, гастроентеролога дитячого, педіатра, терапевта, фізіотерапевта, дієтолога.
За необхідності лікування, в тому числі невідкладних станів, у разі виникнення ускладнень внаслідок перебігу МВ для надання медичної допомоги долучаються лікарі: хірург, реаніматолог, ендокринолог, інші спеціалісти за потребою (див. п. 4.1 розділу IV). В таких випадках надання медичної допомоги здійснюється згідно з відповідними медико-технологічними документами.
III. Основна частина
3.1. Родопомічні заклади
1. Профілактика
Положення протоколу
Профілактика тяжких уражень при МВ полягає у ранньому встановленні діагнозу під час неонатального скринінгу (НС) у досимптомному періоді або при появі перших симптомів захворювання, та ранньому початку патогенетичного лікування.
Попередження народження дітей з МВ полягає у проведенні медико-генетичного консультування з подальшою преконцепційною підготовкою та/або пренатальною діагностикою у сім’ях групи високого ризику захворювання.
Профілактика меконіального перитоніту новонароджених з МВ полягає у своєчасному виявленні меконіального ілеусу (МІ).
Обґрунтування
Відсутні докази щодо специфічної профілактики МВ, але раннє виявлення та початок лікування МВ полегшує перебіг захворювання.
Ризик наявності МІ у новонародженого можна передбачити, якщо у попередньої дитини в сім’ї було виявлено мутацію F508del в гомозиготному стані або під час УЗД плода (на 31–32-му тижні вагітності) було виявлено ділянки підвищеної ехогенності кишечника.
МІ має місце у 10–15 % новонароджених з МВ і, як правило, пов’язаний з недостатністю екзокринної функції підшлункової залози.
Необхідні дії лікаря
1.1. Виявляти групи спостереження — особи, в родинах яких є пацієнти з підтвердженим діагнозом МВ, особливо з мутацією F508del в гомозиготному стані, з метою раннього виявлення та лікування захворювання.
1.2. Проявляти підвищену увагу до дітей з мутацією F508del в гомозиготному стані та виявленими ділянками підвищеної ехогенності при пренатальному УЗД. При відсутності відходження меконію у таких дітей в перші години після народження забезпечити терміновий огляд дитячим хірургом, за необхідності застосувати консервативні засоби лікування зі зменшення в’язкості меконію шляхом призначення гіперосмолярної клізми з діатризоєвою кислотою та ацетилцистеїну перорально, а за відсутності ефекту — хірургічне втручання.
2. Діагностика
Положення протоколу
Виявлення меконіального ілеусу — загрозливого для життя новонародженого стану — потребує негайного застосування консервативного або оперативного лікування
Рання діагностика МВ на доклінічному етапі полягає у проведенні неонатального скринінгу.
В разі проведення масового неонатального скринінгу на МВ забір матеріалу від новонароджених здійснюється в родопомічних закладах з подальшим направленням його у лабораторії визначених медико-генетичних центрів, де і здійснюється аналіз вмісту імунореактивного трипсину (ІРТ) в крові новонародженого.
Обґрунтування
Існують переконливі докази, що НС на МВ дозволяє встановити діагноз на доклінічному етапі та своєчасно розпочати лікування, що, в свою чергу, попереджає або уповільнює розвиток необоротних змін внутрішніх органів, зменшує частоту легеневих загострень.
Дослідження свідчать, що проведення НС на МВ дозволяє стежити за динамікою популяційної частоти МВ в різних регіонах країни.
Рання діагностика МВ на етапі відсутності клінічних ознак захворювання дозволяє контролювати стан здоров’я дитини з МВ, виявляти недостатність екзокринної функції підшлункової залози при відсутності процесів гіпотрофізації та своєчасно розпочинати замісну ферментотерапію, запобігати накопиченню густого слизу в бронхах дитини з МВ та попереджати інфікування бронхолегеневої системи.
Раннє виявлення МІ дозволяє запобігти неминучому розриву кишечника з розвитком перитоніту в новонародженого за допомогою консервативних заходів, уникнути можливих ускладнень у вигляді спайкової хвороби.
Необхідні дії лікаря
2.1. Проводити контроль за відходженням меконію та уважно обстежувати новонародженого в перший день життя для виявлення МІ.
2.2. В разі проведення масового неонатального скринінгу на МВ здійснюється забір крові новонародженого на фільтрувальний папір, призначений для неонатального скринінгу, маркування зразка та контроль за своєчасною відправкою зразків до генетичної лабораторії на аналіз.
3. Лікування
Положення протоколу
Лікування МІ полягає в розм’якшенні густого, в’язкого меконію консервативно per rectum, а при неефективності терапевтичного лікування для запобігання виникненню або лікування наявного меконіального перитоніту слід проводити негайне хірургічне втручання.
Обґрунтування
Раннє консервативне лікування меконіального ілеусу дозволяє запобігти виникненню неминучого розриву кишечника з розвитком перитоніту в новонародженого, уникнути можливих ускладнень у вигляді спайкової хвороби.
Необхідні дії лікаря
3.1. За наявності ознак МІ негайно викликати дитячого хірурга для проведення консервативного чи оперативного лікування та вирішення питання щодо переведення пацієнта у відділення патології новонароджених або хірургії новонароджених.
3.2. За наявності ознак меконіального перитоніту негайно перевести пацієнта у відділення хірургії новонароджених.
3.2. Первинна медична допомога
1. Профілактика
Положення протоколу
Попередження народження дітей з МВ полягає у проведенні медико-генетичного консультування з подальшою преконцепційною підготовкою та/або пренатальною діагностикою у сім’ях групи високого ризику захворювання, а також запобігання пізній діагностиці МВ у пацієнтів.
Обґрунтування
Відсутні докази щодо специфічної профілактики МВ, але раннє виявлення та лікування позитивно впливають на перебіг захворювання, покращують якість життя. МВ успадковується за аутосомно-рецесивним типом, уражені особи мають мутації в обох алелях гена, який контролює синтез трансмембранного регуляторного білка муковісцидозу.
Народження хворої на МВ дитини відбувається у випадку, якщо обидва батьки мають по одному мутантному ТРБМ-гену в гетерозиготному стані.
При МВ виявлення гетерозиготних носіїв цієї мутації є дуже важливим, оскільки при кожній вагітності від двох батьків — гетерозиготних носіїв ризик народження хворої дитини становить 25 %.
Необхідні дії лікаря
Обов’язкові:
1.1. Запропонувати особам, в родинах яких є хворі з підтвердженим діагнозом МВ, пройти медико-генетичне консультування.
1.2. Направляти осіб, які мають ризик народження дітей з МВ, на медико-генетичне консультування.
Бажані:
1.3. Направляти осіб, які мають ризик народження дітей з МВ, на пренатальну діагностику.
2. Діагностика
Положення протоколу
Діагностичні заходи спрямовуються на виявлення лікарем загальної практики — сімейним лікарем/ дільничним педіатром у дітей, яким не проведено НС, ранніх ознак МВ та направлення пацієнта до закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ, з метою встановлення діагнозу і призначення спеціального лікування.
Діти із підтвердженим діагнозом МВ, виявлені шляхом НС, повинні бути оглянуті мультидисциплінарною командою спеціалістів з МВ до 35-го дня життя і не пізніше 58 днів після народження.
Обґрунтування
Немовлят з діагнозом МВ, встановленим під час НС, відносять до групи «пресимптоматичні», «безсимптомні» або «субклінічний МВ». Тим не менш багато з них мають клінічні прояви на першому місяці життя.
Більшість немовлят, виявлених через НС, мають ризик виникнення деяких ускладнень захворювання, включаючи гіперелектролітемію, недостатність підшлункової залози і ураження бронхолегеневої системи.
Водночас, незважаючи на проведення НС або за відсутності НС, випадки МВ можуть бути пропущені. Тому на етапі надання первинної медичної допомоги необхідно якомога раніше виявляти дітей з клінічними проявами МВ.
Клінічно запідозрити МВ можна за наявністю сухого, малопродуктивного, приступами, надсадного, кашлюкоподібного кашлю, з мокротою, яка важко відділяється та не піддається належному лікуванню. Стул частий, завеликий за об’ємом, зловонний, з домішками жиру, має місце значний метеоризм, знижені показники маси і довжини тіла у порівнянні з належними величинами, при значній стеатореї може мати місце випадіння прямої кишки. Нігті можуть мати вигляд часових скелець, дистальні фаланги кінцівок — барабанних паличок. Встановлення діагнозу МВ можливе у закладах охорони здоров’я, визначених для надання медичної допомоги пацієнтам з МВ, після проведення спеціальних досліджень.
Сімейний анамнез повинен включати отримання можливої інформації про наявність рідних братів чи сестер з МВ, кровне споріднення батьків, етнічну приналежність, дані щодо інших близьких родичів з МВ.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнезу та фізикальне обстеження, при цьому оцінити наявність типових симптомів та синдромів, характерних для МВ (див. п. 4.2 розділу IV).
2.2. Направити пацієнта з клінічною підозрою щодо МВ на консультацію до закладу/структурного підрозділу охорони здоров’я, визначеного для надання медичної допомоги цим пацієнтам, впродовж 3 днів.
У разі проведення НС:
2.3. Скерувати дітей, у яких в довідках з родопомічних закладів відсутня відмітка про забір крові для проведення НС на МВ, на діагностику до закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ, впродовж 7 днів.
2.4. Направити дітей, у яких на першому етапі НС був виявлений МВ, на підтверджуючу діагностику до закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ, впродовж 3 днів.
2.5. Направити пацієнта із підтвердженим діагнозом МВ, виявленим під час НС, на огляд командою спеціалістів з МВ до 35-го дня життя, але не пізніше 58 днів після народження.
3. Лікування
Положення протоколу
Призначення висококалорійної дієти, в тому числі з використанням харчових продуктів для спеціального дієтичного споживання, постійної підтримуючої терапії, лікувальної фізкультури здійснюється у закладі/структурному підрозділі закладу охорони здоров’я, визначеному для надання медичної допомоги пацієнтам з МВ.
Мета лікування — зменшення кількості та тяжкості загострень, збереження функції легенів та інших внутрішніх органів та систем, подовження тривалості та покращання якості життя. Головним принципом лікування пацієнтів з МВ є індивідуальний підхід.
Своєчасне, якомога раннє виявлення загострення МВ та направлення пацієнта до закладу спеціалізованої/високоспеціалізованої медичної допомоги є запорукою успіху лікування.
За необхідності призначається симптоматичне лікування.
Обґрунтування
Оскільки при МВ патологічні зміни відбуваються в різних органах і системах, схема лікування пацієнта повинна розроблятись спеціалістом, який має досвід лікування МВ, з урахуванням рекомендацій мультидисциплінарної команди фахівців.
Існують переконливі докази, що застосування пожиттєво висококалорійної дієти, постійної підтримуючої терапії з дотриманням доз та кратності прийому ліків, лікувальної фізкультури, фізіотерапії, кінезитерапії, контроль інфекції сприяють зменшенню кількості та ступеня тяжкості загострень, збереженню функції легенів та інших внутрішніх органів та систем, подовженню тривалості та покращанню якості життя пацієнтів з МВ.
Доведено, що залучення лікарів первинної ланки медичної допомоги до допомоги хворим на МВ шляхом сприяння виконанню пацієнтом всіх рекомендацій спеціалістів та дотримання призначень підвищує якість життя пацієнтів та сприяє збільшенню тривалості їх життя.
Необхідні дії лікаря
Обов’язкові:
3.1. Встановити, за можливості, партнерські взаємовідносини «лікар — пацієнт / сім’я пацієнта»;
3.2. Під час обстеження та лікування сприяти виконанню пацієнтом всіх рекомендацій спеціалістів та постійному пожиттєвому дотриманню призначених висококалорійної дієти, спеціального лікування, у тому числі фізіотерапевтичних процедур.
3.3. Рекомендувати усунення контакту пацієнта з факторами ризику загострення МВ (Додаток 2).
3.4. Виявляти ознаки загострення хвороби і повідомляти заклад/структурний підрозділ закладу охорони здоров’я, визначений для надання медичної допомоги пацієнтам з МВ, а у разі тяжкого загострення пацієнта необхідно госпіталізувати (див. п.4.5 розділу IV).
3.5. Надавати батькам та пацієнтам інформацію щодо МВ, сучасних методів моніторингу та лікування МВ на основі даних адаптованої клінічної настанови «Муковісцидоз» та пам’ятки для пацієнта з МВ.
4. Подальше спостереження
Положення протоколу
Пацієнти з МВ перебувають на диспансерному обліку пожиттєво у закладах охорони здоров’я (ЗОЗ), що надають спеціалізовану/високоспеціалізовану медичну допомогу.
Пацієнт/представник пацієнта повинні мати план обстежень, спрямований на контроль стану МВ, раннє виявлення потреби у корекції терапії, раннє виявлення загострення.
Пацієнт/представник пацієнта повинен мати інформацію щодо дій при початку загострення МВ, спрямований на оптимізацію терапевтичних заходів з метою запобігання розвитку необоротних патологічних змін.
Пацієнту під час диспансерного спостереження надається симптоматичне лікування, направлене на корекцію патологічних симптомів з боку органів і систем, лікування інших захворювань, не пов’язаних з МВ, і підтримку якості життя, за необхідності пацієнт направляється в заклади, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу.
Обґрунтування
Існують переконливі докази, що ретельне дотримання призначеної постійної пожиттєвої дієти, хронічної підтримуючої спеціальної терапії сприяють зменшенню кількості та ступеня тяжкості загострень, збереженню функції легенів та інших внутрішніх органів та систем, подовженню тривалості та покращанню якості життя пацієнтів з МВ.
Доведено, що чітке усвідомлення пацієнтом/родиною плану поточних обстежень та плану дій при загостренні МВ та їх виконання запобігають розвитку тяжких необоротних патологічних змін внутрішніх органів.
Необхідні дії лікаря
Обов’язкові:
4.1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о).
4.2. Погодити Інформовану добровільну згоду пацієнта/представника пацієнта на обробку персональних даних (вкладний листок до облікової форми № 025/о).
4.3. Сприяти дотриманню пацієнтом планових обстежень (див. п. 4.4 розділу IV).
4.4. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
4.5. Взаємодіяти зі спеціалістом закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ, обмінюватись медичною інформацією щодо стану здоров’я хворих.
4.6. У разі появи ознак загострення хвороби або виникнення серйозних побічних ефектів терапії негайно направляти пацієнта до спеціалістів закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
5. Загострення МВ
1. Профілактика загострення
Положення протоколу
Постійне дотримання пожиттєвої висококалорійної дієти, підтримуючої терапії (ферменти підшлункової залози, дорназа альфа, гіпертонічний розчин натрію хлориду, антибіотики, урсодезоксихолієва кислота тощо), кінезитерапії, призначених мультидисциплінарною командою спеціалістів, з дотриманням доз та кратності прийому ліків.
Інші заходи профілактики: контроль інфекції (специфічні стратегії із запобігання інфекції при МВ (наприклад, розділення потоків пацієнтів згідно з мікробіологічним статусом), загальні антиінфекційні та гігієнічні заходи (миття рук пацієнтами та медичним персоналом, дезінфекція поверхонь та устаткування), своєчасна імунізація, боротьба з курінням та пасивним курінням.
Обґрунтування
Існують дані, що постійне дотримання висококалорійної дієти, застосування підтримуючої терапії з дотриманням доз та кратності прийому ліків, лікувальної фізкультури, фізіотерапії, кінезитерапії, контроль інфекції, у тому числі загальні антиінфекційні та гігієнічні заходи, своєчасна імунізація поліпшують функцію легень і якість життя та/або зменшують кількість загострень у пацієнтів з МВ.
Дослідження свідчать, що куріння та пасивне куріння погіршують функцію ТРБМ та негативно впливають на стан бронхолегеневої системи пацієнтів з МВ.
Доведено, що профілактика колонізації дихальних шляхів мікроорганізмами уповільнює розвиток необоротних змін легень, зменшує частоту легеневих загострень.
Необхідні дії лікаря
Обов’язкові:
1.1. Проводити санітарно-просвітницьку роботу серед батьків щодо переваг висококалорійної дієти, дотримання доз та режиму підтримуючої терапії, виконання вправ лікувальної фізкультури.
1.2. Проводити санітарно-просвітницьку роботу серед батьків та середнього медичного персоналу щодо необхідності суворо дотримуватись загальних та специфічних заходів для запобігання інфекції при МВ: розділення потоків пацієнтів згідно з мікробіологічним статусом, ретельне миття рук пацієнтами та медичним персоналом, дезінфекція поверхонь та устаткування тощо.
1.3. Проводити санітарно-просвітницьку роботу серед батьків та пацієнтів старшого віку щодо негативного впливу тютюнового диму на організм взагалі та на стан бронхолегеневої системи пацієнта з МВ зокрема.
1.4. Дотримуватись плану профілактичних щеплень.
1.5. Направляти осіб з діагнозом МВ для планових обстежень на часи та дні прийому з найменшим ризиком перехресного інфікування (див. п. 4.4 розділу IV).
2. Діагностика
Положення протоколу
Діагностичні заходи з виявлення загострення МВ спрямовуються на визначення лікарем загальної практики — сімейним лікарем/дільничним педіатром/дільничним терапевтом ранніх ознак загострення у пацієнтів, яким встановлено діагноз МВ, та направлення пацієнта до закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги цим пацієнтам, з метою призначення лікування.
Обґрунтування
Існують переконливі докази, що раннє виявлення та інтенсифікація лікування при загостренні МВ сприяє подовженню тривалості життя, попереджає або уповільнює розвиток необоротних змін внутрішніх органів.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнезу та фізикальне обстеження, при цьому оцінити наявність типових симптомів та синдромів, характерних для МВ (див. п. 4.2 розділу IV).
2.2. Визначити ймовірність розвитку загострення МВ, ґрунтуючись на початковій клінічній оцінці, та за наявності — результатах оцінки функції дихання (пікфлоуметрія).
2.3. Направити пацієнта з загостренням МВ на консультацію до закладу/структурного підрозділу охорони здоров’я, визначеного для надання медичної допомоги цим пацієнтам, впродовж 2 днів.
3. Лікування
Положення протоколу
Лікування загострення МВ здійснюється в закладах/структурних підрозділах закладів охорони здоров’я, визначених для надання медичної допомоги пацієнтам з МВ.
Обґрунтування
Існують переконливі дані, що раннє виявлення та інтенсифікація лікування при загостренні МВ сприяє подовженню тривалості життя, попереджає або уповільнює розвиток необоротних змін внутрішніх органів.
Необхідні дії лікаря
Обов’язкові:
3.1. Під час обстеження та лікування загострень МВ сприяти виконанню пацієнтом всіх рекомендацій спеціалістів.
3.2. Взаємодіяти зі спеціалістами закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ, з метою своєчасного отримання інформації стосовно стану пацієнта при загостренні МВ.
3.3. Вторинна (спеціалізована) і третинна (високоспеціалізована) медична допомога
1. Профілактика
Положення протоколу
Попередження народження дітей з МВ полягає у проведенні медико-генетичного консультування з подальшою преконцепційною підготовкою та/або пренатальною діагностикою у сім’ях групи високого ризику захворювання.
Профілактика тяжких деструктивних змін легень пацієнтів з МВ та виникнення загострень захворювання полягає в якомога тривалішому запобіганні інфікуванню дихальної системи пацієнтів з МВ високопатогенною мікрофлорою.
Обґрунтування
Відсутні докази щодо специфічної профілактики МВ, але раннє виявлення та лікування позитивно впливає на перебіг захворювання, покращує якість життя. Доведено, що чим пізніше відбудеться інфікування дихальної системи пацієнта з МВ високопатогенною мікрофлорою, тим кращим буде прогноз захворювання, більшою тривалість життя та вищою його якість.
МВ успадковується за аутосомно-рецесивним типом, уражені особи мають мутації в обох алелях гена, який контролює синтез трансмембранного регуляторного білка муковісцидозу (ТРБМ). Народження хворої на МВ дитини відбувається у випадку, якщо обидва батьки мають по одному мутантному ТРБМ-гену в гетерозиготному стані.
При МВ виявлення гетерозиготних носіїв цієї мутації є дуже важливим, оскільки при кожній вагітності від двох батьків — гетерозиготних носіїв ризик народження хворої дитини становить 25 %.
Необхідні дії лікаря
1.1. Виявляти групи спостереження — особи, в родинах яких є пацієнти з підтвердженим діагнозом МВ, з метою раннього виявлення та лікування захворювання.
1.2. Проводити заходи з попередження первинного та перехресного інфікування пацієнтів з МВ високопатогенною мікрофлорою (Додаток 3).
1.3. Проводити особам, які мають ризик народження дітей з МВ, медико-генетичне консультування та пренатальну діагностику МВ.
2. Діагноз
Положення протоколу
Діагноз МВ в осіб з клінічними ознаками захворювання (включаючи атипові прояви, зокрема лише ВБАСП) встановлюється на підставі виявлення підвищеного вмісту хлоридів у потовій рідині, двох мутацій в гені ТРБМ.
Діагностика МВ у новонароджених без клінічних ознак захворювання, в разі проведення масового неонатального скринінгу на МВ, базується на визначенні рівня імунореактивного трипсину (ІРТ) в сухих плямах крові.
Діагноз МВ встановлюється у закладі охорони здоров’я, визначеному для надання медичної допомоги пацієнтам з МВ.
Обґрунтування
Підозра на МВ виникає за наявності клінічних ознак МВ (див. п. 4.2 розділу IV), остаточний діагноз МВ встановлюється після визначення рівня хлоридів у потовій рідині та/або проведення молекулярного аналізу гена ТРБМ.
Вимірювання рівня ІРТ в сухих плямах крові проводиться виключно в періоді новонародженості (до 28-го дня життя) в разі проведення масового неонатального скринінгу на МВ з подальшим підтвердженням діагнозу шляхом визначення рівня хлоридів у потовій рідині та/або проведення молекулярного аналізу гена ТРБМ.
Молекулярний аналіз гена ТРБМ рекомендовано проводити кожному пацієнту з підтвердженим діагнозом МВ для забезпечення можливості проведення пренатальної діагностики у родичів пацієнта з МВ, а також для можливого застосування лікарських засобів, що впливають безпосередньо на ген ТРБМ з певною мутацією.
Необхідні дії лікаря
Обов’язкові:
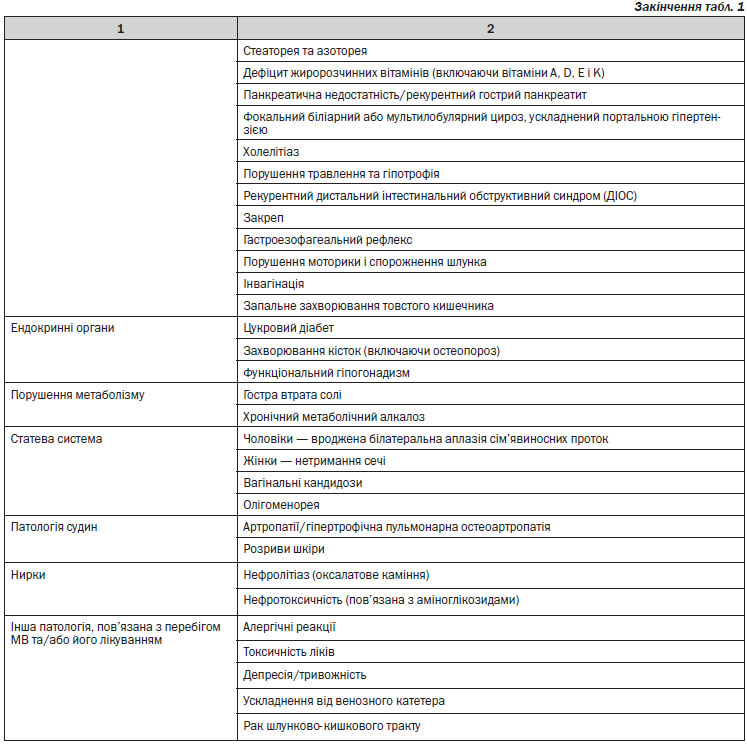
2.1. Збір анамнезу (наявність хворих на МВ кровних родичів) та фізикальне обстеження, при цьому необхідно оцінити наявність типових симптомів та синдромів, характерних для МВ (див. п. 4.2 розділу IV; табл. 1).
2.2. Лабораторні методи обстеження:
2.2.1. Визначення рівня хлоридів у потовій рідині.
2.2.2. ДНК-обстеження для виявлення мутації в гені GBA.
2.2.3. Визначення рівня активності еластази-1 калу.
2.2.4. Загальний аналіз крові.
2.2.5. Біохімічний аналіз крові.
2.2.6. Копрограма з напівкількісним визначенням нейтрального жиру.
2.3. Інструментальні методи дослідження:
2.3.1. УЗД/МРТ селезінки та печінки.
2.3.2. Рентгенографія/МРТ/КТ органів грудної клітки.
2.4. Направити пацієнта на консультацію до мультидисциплінарної команди моніторингового супроводу пацієнтів з МВ закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
3. Лікування
Положення протоколу
Спеціальне лікування призначається пацієнтам з МВ спеціалістами мультидисциплінарної команди моніторингового супроводу закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
Головним принципом лікування пацієнтів з МВ є індивідуальний підхід.
Спеціальне комплексне лікування складається з медикаментозних і немедикаментозних методів, призначається на підставі даних обстеження пацієнтів з МВ та відповідно до наявних розладів з боку органів і систем хворого.
Своєчасне, якомога раннє виявлення та лікування загострення МВ сприяють зменшенню їх кількості й тяжкості, збереженню функції легенів та інших внутрішніх органів та систем, подовженню тривалості та покращанню якості життя пацієнтів з МВ.
За необхідності призначається симптоматичне лікування.
Обґрунтування
Оскільки при МВ патологічні зміни відбуваються в різних органах і системах, схема лікування пацієнта повинна розроблятись спеціалістом, який має досвід лікування МВ, з урахуванням рекомендацій мультидисциплінарної команди фахівців.
Запорукою ефективності лікування МВ є застосування комплексної терапії, направленої на заміщення недостатності функції підшлункової залози, очищення дихальних шляхів від густого слизу, лікування інфекції дихальних шляхів, вітамінотерапії постійно, безперервно, у достатніх дозах.
Існують переконливі докази, що пожиттєві висококалорійна дієта, постійна підтримуюча терапія з дотриманням доз та кратності прийому ліків, лікувальна фізкультура (фізіотерапія, кінезитерапія), контроль інфекції сприяють зменшенню кількості та ступеня тяжкості загострень, збереженню функції легенів та інших внутрішніх органів та систем, подовженню тривалості та покращанню якості життя пацієнтів з МВ.
Необхідні дії лікаря
Обов’язкові:
3.1. Відповідно до наявних розладів призначити (див. п. 4.6 розділу IV):
3.1.1. пацієнтам зі зниженою активністю еластази-1 замісну ферментну терапію панкреатином у лікарській формі мікрогранули/мікросфери/міні-/мікротаблетки в ентеросолюбільній оболонці, дозу підбирають індивідуально, відповідно до ступеня недостатності функції підшлункової залози;
3.1.2. антибіотики курсами при загостренні захворювання, переривчастими тривалими курсами при хронічній колонізації дихальних шляхів патогенними мікроорганізмами;
3.1.3. муколітичну терапію гіпертонічними розчинами натрію хлориду з/без гіалуронової кислоти, дорназою альфа, іншими муколітиками;
3.1.4. фізіотерапевтичні та кінезитерапевтичні заходи з очищення дихальних шляхів від мокротиння;
3.1.5. постійну терапію жиророзчинними вітамінами; засобами для попередження утворення конкрементів у жовчних протоках та жовчному міхурі.
3.2. Призначається симптоматичне лікування, в тому числі хірургічні втручання відповідно до наявних розладів.
3.3. Пацієнтам, які отримують комплексну терапію, проводиться оцінка стану та ефективності лікування відповідно до плану (див. п. 4.5 розділу IV).
Бажані:
3.4. Пацієнти з МВ в термінальних стадіях можуть розглядатися як кандидати на проведення трансплантації легень або серцево-легеневого комплексу.
4. Госпіталізація
Положення протоколу
Здійснюється госпіталізація пацієнтів з підтвердженим діагнозом МВ до закладу/структурного підрозділу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ:
— пацієнтів з загостренням МВ для лікування загострення;
— для лікування супутньої патології, що потребує госпіталізації.
Обстеження та лікування пацієнтів повинно проводитись мультидисциплінарною командою (див. п. 4.1 розділу IV) під керівництвом лікаря-пульмонолога/дитячого пульмонолога.
Обґрунтування
Існують переконливі дані, що обстеження та лікування пацієнтів з підтвердженим діагнозом МВ, у тому числі із загостренням МВ, повинно проводитись мультидисциплінарною командою під керівництвом фахівця у галузі дитячої чи дорослої пульмонології, який обізнаний з проблемами МВ.
Існують переконливі докази, що раннє виявлення та інтенсифікація лікування при загостренні МВ сприяють подовженню тривалості життя, попереджають або уповільнюють розвиток необоротних змін внутрішніх органів. Проведення деяких видів лікування може здійснюватись лише в умовах стаціонару.
Необхідні дії лікаря
Обов’язкові:
4.1. Заповнити відповідну медичну документацію:
— направлення на госпіталізацію;
— витяг з медичної карти хворого (форма 027/о) із зазначенням діагнозу, результатів проведеного лікування та обстеження.
4.2. Ознайомити пацієнта з переліком можливих втручань, очікуваними ризиками та отримати перед госпіталізацією до стаціонару:
— Інформовану добровільну згоду пацієнта чи його законного представника на проведення діагностики, лікування та на проведення операції та знеболення (форма № 003-6/о);
— Інформовану добровільну згоду пацієнта чи його законного представника на обробку персональних даних (вкладний листок до облікової форми № 003/о).
5. Виписка з рекомендаціями після госпіталізації
Положення протоколу
При виписуванні пацієнту надається Виписка з медичної карти стаціонарного хворого встановленої форми, яка містить інформацію про отримане лікування, особливості перебігу захворювання, рекомендації щодо подальшого лікування та спостереження.
Обґрунтування
Виписка пацієнта планується відповідно до критеріїв:
а) в разі госпіталізації для проведення планового обстеження і лікування пацієнт може бути виписаний зі стаціонару після проведення необхідних обстежень, лікування та моніторингу можливих побічних реакцій;
б) при госпіталізації з приводу загострення МВ пацієнт може бути виписаний при позитивній клініко-лабораторній динаміці захворювання;
в) інші критерії для виписки:
— здатність пацієнта до самообслуговування відновлена;
відсутність потреби в парентеральному введенні лікарських засобів та парентерального харчування;
— якщо подальше лікування може здійснюватись амбулаторно.
Необхідні дії лікаря
Обов’язкові:
5.1. Оформити Виписку із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о).
5.2. Надати пацієнтам інформацію про можливі віддалені побічні ефекти лікування, необхідність неухильного дотримання плану подальшого лікування, проведення періодичних обстежень відповідно до плану диспансеризації.
5.3. Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
6. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнти з МВ перебувають на диспансерному обліку пожиттєво, під час якого здійснюється періодична оцінка ефективності лікування та стану пацієнта з метою коригування плану лікування, призначення симптоматичного лікування, спрямованого на корекцію патологічних симптомів з боку органів і систем, лікування інших захворювань і підтримку якості життя.
Пацієнт/представник пацієнта повинні мати план обстежень, спрямований на контроль стану МВ, раннє виявлення потреби у корекції терапії, раннє виявлення розвитку загострення.
Пацієнт/представник пацієнта повинні мати план дій при початку загострення МВ, спрямований на оптимізацію терапевтичних заходів з метою запобігання розвитку необоротних патологічних змін.
Обґрунтування
Існують дані, що ретельне дотримання призначеної постійної пожиттєвої дієти з використанням, за необхідності, спеціальних харчових сумішей на основі гідролізованого білка та жирних кислот середньої довжини ланцюга, хронічної підтримуючої спеціальної терапії (муколітичної терапії; фізіотерапевтичних та кінезитерапевтичних заходів з очищення дихальних шляхів від мокротиння; антибіотикотерапії за показаннями; постійної терапії жиророзчинними вітамінами; засобами для запобігання утворенню конкрементів у жовчних протоках та міхурі) сприяє зменшенню частоти та ступеня тяжкості загострень, збереженню функції легенів та інших внутрішніх органів та систем, подовженню тривалості та покращанню якості життя.
Доведено, що чітке усвідомлення пацієнтом/родиною плану поточних обстежень та плану дій при загостренні МВ та їх виконання запобігають розвитку тяжких необоротних патологічних змін внутрішніх органів.
Регулярна оцінка ефективності ЗТФПЗ є необхідною, оскільки динаміка змін в організмі хворого при проведенні специфічного лікування може потребувати корекції дози.
Необхідні дії лікаря
Обов’язкові:
6.1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та відображення в ній заходів з диспансеризації згідно з планом (див. п. 4.4 розділу IV).
6.2. Погодити Інформовану добровільну згоду пацієнта/представника пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 025/о).
6.3. Проводити обстеження згідно плану (див. п. 4.4 розділу IV).
6.4. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
6.5. При зверненні лікаря загальної практики — сімейного лікаря/дільничного терапевта/дільничного педіатра забезпечити підтримку надання медичної допомоги пацієнтам з МВ.
7. Загострення МВ
Положення протоколу
Діагностичні заходи з виявлення загострення МВ спрямовуються на визначення ранніх ознак загострення у пацієнтів, яким встановлено діагноз МВ (див. п. 4.5 розділу IV).
Пацієнти із загостренням МВ потребують консультації мультидисциплінарної команди закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
Обґрунтування
Існують переконливі докази, що раннє виявлення та інтенсифікація лікування при загостренні МВ сприяє подовженню тривалості життя, попереджає або уповільнює розвиток необоротних змін внутрішніх органів.
Необхідні дії лікаря
Обов’язкові:
7.1. Збір анамнезу захворювання та фізикальне обстеження, при цьому необхідно оцінити:
— фізичний стан (маса тіла, зріст, індекс маси тіла, перцентиль за масою та ростом);
— наявність клінічних ознак загострення (див. п. 4.5 розділу IV).
7.2. Лабораторні методи обстеження:
— загальний аналіз крові;
— біохімічний аналіз крові з визначенням функції печінки та нирок;
— посів мокротиння (при неможливості зібрати мокротиння — мазок з задньої стінки глотки) на мікрофлору і чутливість до антибіотиків;
— копрограма з напівкількісним визначенням нейтрального жиру.
7.3. Оцінка функції зовнішнього дихання (спірометрія, пікфлоуметрія).
7.4. Рентгенографія/МРТ/КТ органів грудної клітки.
7.5. ЕКГ/ЕхоКГ.
7.6. В умовах закладу вторинного рівня медичної допомоги — направити пацієнта на консультацію до мультидисциплінарної команди моніторингового супроводу пацієнтів з МВ закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
ІV. Опис етапів медичної допомоги
4.1. Перелік спеціалістів — членів мультидисциплінарної команди, яка надає медичну допомогу пацієнтам з МВ
До мультидисциплінарної команди, яка надає медичну допомогу пацієнтам з МВ віком до 18 років включно, мають бути залучені спеціалісти:
— гастроентеролог дитячий;
— генетик;
— дієтолог;
— ендокринолог дитячий;
— лікар лаборант-генетик;
— отоларинголог дитячий;
— педіатр;
— психолог;
— пульмонолог дитячий;
— фізіотерапевт;
— хірург дитячий.
До мультидисциплінарної команди, яка надає медичну допомогу пацієнтам з МВ віком від 18 років, мають бути залучені спеціалісти:
— акушер-гінеколог;
— гастроентеролог;
— генетик;
— дієтолог;
— ендокринолог;
— лікар лаборант-генетик;
— отоларинголог;
— терапевт;
— психолог;
— пульмонолог;
— фізіотерапевт;
— уролог;
— хірург.
4.3. Диференційна діагностика МВ
Неонатальний скринінг на муковісцидоз (в разі проведення)
1. Неонатальний скринінг на муковісцидоз проводиться у закладах охорони здоров’я, визначених для проведення лабораторних досліджень з програми неонатального скринінгу відповідного регіону.
2. Прийняття рішення щодо результатів першого етапу неонатального скринінгу здійснюється у зазначеному закладі відповідно до граничних значень рівня ІРТ в крові новонародженого згідно з рекомендаціями чинних нормативних документів України.
3. Заклад охорони здоров’я, який уповноважений для проведення НС на МВ, повинен передати інформацію про новонародженого з підвищеним рівнем ІРТ до медико-генетичного закладу за регіоном проживання цього новонародженого в день отримання такого результату, тобто негайно.
4. Регіональний медико-генетичний заклад повинен забезпечити виклик пацієнта з підвищеним рівнем ІРТ для взяття повторного зразка крові протягом п’яти днів з моменту отримання повідомлення.
5. Рішення щодо результату НС приймається на підставі результату визначення рівня ІРТ у повторно взятому зразку крові новонародженого.
6. Заклад охорони здоров’я, уповноважений для проведення НС на МВ, повинен видати остаточний результат НС не пізніше ніж через 5 робочих днів після отримання повторного зразка крові новонародженого і повідомити про цей результат регіональний медико-генетичний заклад негайно.
7. У дітей віком 1 місяць і старших вимірювання рівня ІРТ в крові недоцільне у зв’язку з фізіологічними особливостями дітей, які вийшли з періоду новонародженості.
Підтвердження діагнозу муковісцидоз. Потова проба
1. Золотим стандартом підтвердження діагнозу МВ вважається проведення визначення вмісту хлоридів у потовій рідині (потова проба за Гібсоном — Куком).
2. При отриманні позитивного результату НС на МВ потова проба повинна проводитись негайно, і результат має бути повідомлений родині в день отримання результату потової проби.
3. Потова проба проводиться в лабораторіях, атестованих на право проведення цього дослідження відповідно до галузі атестації.
4. Лабораторія повинна проводити принаймні 50 тестів на рік.
5. Критерієм придатності зразка для дослідження вважають пробу поту, яка повинна бути не менше 100 мг.
6. У перші шість місяців життя вміст хлориду в потовій рідині, нижчий за 30 мекв/л, а для дітей, старших 6 місяців, нижчий за 40 мекв/л, свідчить про малоймовірність діагнозу МВ.
7. Вміст хлориду в поті, вищий за 60 мекв/л, відповідає діагностичним критеріям МВ.
8. Вміст хлориду в потовій рідині від 40 до 60 мекв/л (для дітей до 6 місяців від 30 до 60 мекв/л) вважається сумнівним результатом потової проби.
9. При сумнівному результаті потової проби при первинному дослідженні повтор повинен бути зроблений в центрі з більшим досвідом (не менше 150 потових проб на рік).
10. Пацієнтам із підвищеним та граничним вмістом хлориду в поті слід провести повторну потову пробу, а також подальше обстеження в спеціалізованому закладі, яким передбачена всебічна клінічна оцінка та розширений аналіз мутації гена ТРБМ.
11. Результат потової проби, вищий ніж 180 мекв/л, є фізіологічно неможливим, тому, якщо лабораторія отримала такий результат (або отримує неодноразово), необхідно перевірити методику виконання цього дослідження на відповідність стандартам.
12. Дослідження концентрації натрію в потовій рідині не повинні використовуватися для підтвердження діагнозу МВ.
Діагностика екзокринної недостатності підшлункової залози
1. Оцінка стану екзокринної функції підшлункової залози проводиться шляхом:
— оцінки клінічних ознак панкреатичної недостатності (наявність синдрому мальдигестії, мальабсорбції);
— визначення рівня нейтрального жиру у фекаліях;
— визначення активності фекальної панкреатичної еластази-1.
2. Проведення лабораторного дослідження активності фекальної панкреатичної еластази 1 здійснюють не раніше 3-го дня життя у доношених новонароджених і не раніше 2 тижнів життя у недоношених новонароджених.
3. Критерії оцінки результатів визначення активності фекальної панкреатичної еластази-1:
— норма — понад 200 мкг/г калу;
— помірна панкреатична недостатність — 100–200 мкг/г калу;
— тяжка панкреатична недостатність — менше 100 мкг/г калу.
4. Застосування замісної терапії панкреатичними ферментами не впливає на результат визначення активності фекальної панкреатичної еластази-1.
Молекулярно-генетична діагностика МВ
1. Проводиться пацієнтам, у яких наявні дві мутації, асоційовані із МВ (класифіковані в базі даних ТРБМ-2), в транспозиції (тобто по одній мутації на кожній із гомологічних хромосом). Однак відсутність двох мутацій, асоційованих із МВ, підтверджена результатами розширеного аналізу ДНК, при наявності інших типових клінічних і лабораторних ознак захворювання, не виключає можливість розвитку МВ.
2. Пацієнтам з «мутаціями, які мають невизначені наслідки» необхідна подальша оцінка в медико-генетичному центрі.
Вимоги до лабораторії, яка здійснює аналізи на мутації гена TРБМ
1. В лабораторії мають бути умови для тестування ДНК із використанням зразків крові, отриманих методом сухої краплі, з цільної крові (з ЕДТА) і щічних мазків.
2. Аналіз зразків слід проводити не менше 1 разу на тиждень, щоб уникнути значної затримки обробки.
3. Лабораторія повинна бути включена до програми зовнішнього контролю якості, із сертифікацією не рідше 1 разу на рік.
4. У випадку виявлення лише однієї мутації повинен здійснюватись розширений екзонний ДНК-аналіз (секвенування гена).
Алгоритм дій в разі сумнівних результатів діагностики МВ
1. Немовля з одним або більше підвищеним результатом вимірювання рівня ІРТ та сумнівним результатом потової проби (рівень хлоридів вищий за 30 і нижчий за 60 мекв/л) має бути оглянуте спеціалістом (-ами) закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ.
2. Немовля з двома генними мутаціями в гені ТРБМ (одна з яких має неясну клінічну значимість) і нормальним результатом потової проби має бути оглянуте фахівцем в спеціалізованому закладі з муковісцидозу (з кількістю пацієнтів більше ніж 50).
3. У зазначених в пп. 1, 2 випадках потову пробу необхідно повторити в центрі з відповідним досвідом (кількість тестів на рік понад 150) згідно зі стандартизованою методикою вимірювання хлоридів поту.
4. Немовлята, зазначені в п. 1, з нормальним результатом потової проби (вміст хлоридів поту менше ніж 30 мекв/л), не потребують подальших клінічних спостережень (негативний результат скринінгу).
5. Повний аналіз гена ТРБМ (секвенування) повинен бути зроблений дітям з двома сумнівними результатами потової проби і однією або жодною мутацією, знайденою в гені ТРБМ.
6. Немовлята з одним або більше підвищеним результатом вимірювання ІРТ, з однією мутацією в гені ТРБМ і нормальною потовою пробою (хлориди менше ніж 30 мекв/л) не вимагають повного аналізу гена.
7. Немовлята з одним або більше підвищеним результатом вимірювання ІРТ, однією мутацією в гені ТРБМ і нормальною потовою пробою (хлориди менше ніж 30 мекв/л) не потребують виклику в спеціалізований заклад з МВ (негативний результат скринінгу). Подальше консультування щодо визначення статусу носія необхідно проводити в медико-генетичному закладі.
8. Немовлята з двома сумнівними результатами потової проби потребують детальної оцінки, базової для захворювань дихальних шляхів (культура вмісту дихальних шляхів, рентгенограма грудної клітки).
9. Подальші дослідження можуть бути проведені, як визначено для певної клінічної ситуації (наприклад, рентгенограма грудної клітки, КТ і бронхоскопія).
10. Немовлята з двома сумнівними результатами потової проби потребують детальної оцінки, базової для нереспіраторного захворювання (визначення активності фекальної еластази). Інші дослідження — за клінічними показаннями.
11. Немовлята з двома сумнівними результатами потової проби і клінічними ознаками, що підтримують діагноз МВ, повинні регулярно спостерігатись в спеціалізованому закладі з МВ.
12. Немовлят з двома сумнівними результатами потової проби та однією чи жодною мутацією в гені ТРБМ і без клінічних ознак МВ повинні бути направлені для подальшого обстеження в центр з відповідним досвідом.
13. Немовлят з двома сумнівними результатами потової проби, однією або жодною мутацією в гені ТРБМ і без клінічних ознак МВ і доказів дефекту транспорту іонів необхідно направити на подальше тестування в спеціалізований заклад з МВ.
14. Всі діти з двома сумнівними результатами потової проби, однією або жодною мутацією в гені ТРБМ і без клінічних ознак МВ повинні бути оглянуті фахівцем в центрі з МВ з повтором потової проби через 6–12 місяців.
15. Немовлята з двома мутаціями в гені ТРБМ (як п. 2), але з нормальною потовою пробою (принаймні одна з яких виконана в центрі з достатнім досвідом, відповідно до п. 3), повинні отримати докладну клінічну оцінку (як п. 8 і п. 9).
16. Немовлята з двома мутаціями в гені ТРБМ (як п. 2), нормальною потовою пробою і клінічними ознаками МВ повинні регулярно обстежуватись в спеціалізованому закладі з МВ.
17. Немовлята з двома мутаціями в гені ТРБМ (як п. 2), але з нормальною потовою пробою і без клінічних ознак МВ повинні бути під спостереженням в спеціалізованому центрі з МВ з повтором потової проби через 6–12 місяців.
18. Клініко-демографічна інформація про всіх немовлят з сумнівними результатами діагностики щодо МВ повинна бути внесена в базу даних закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ (за згодою батьків або представника пацієнта).
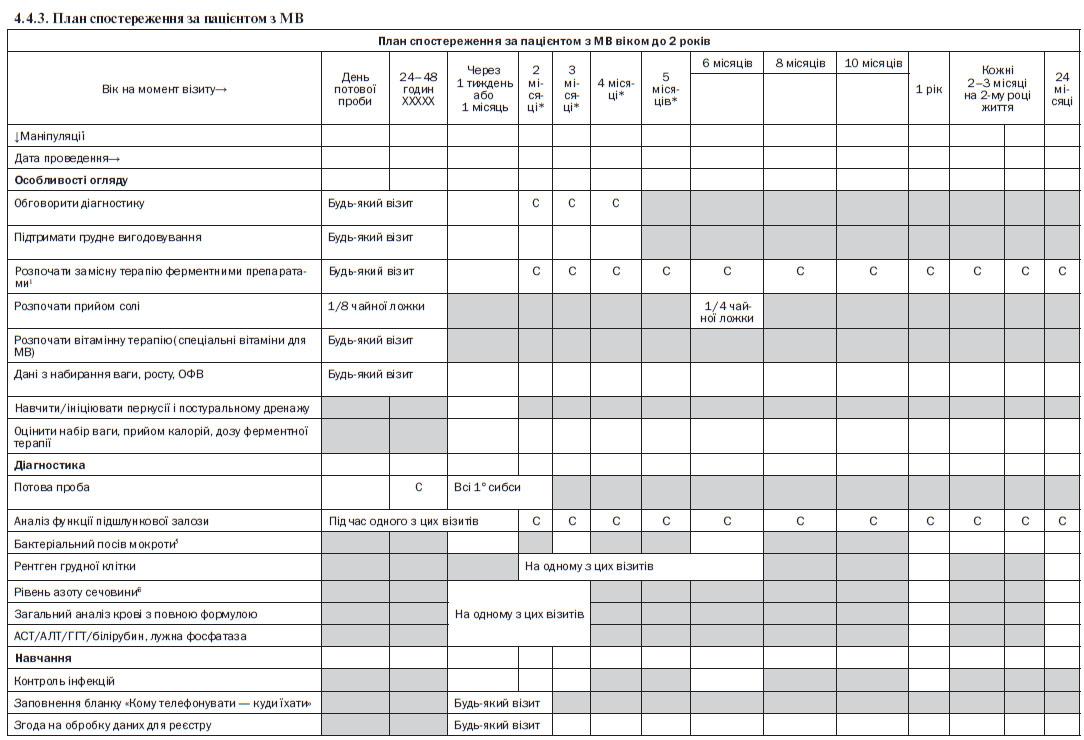
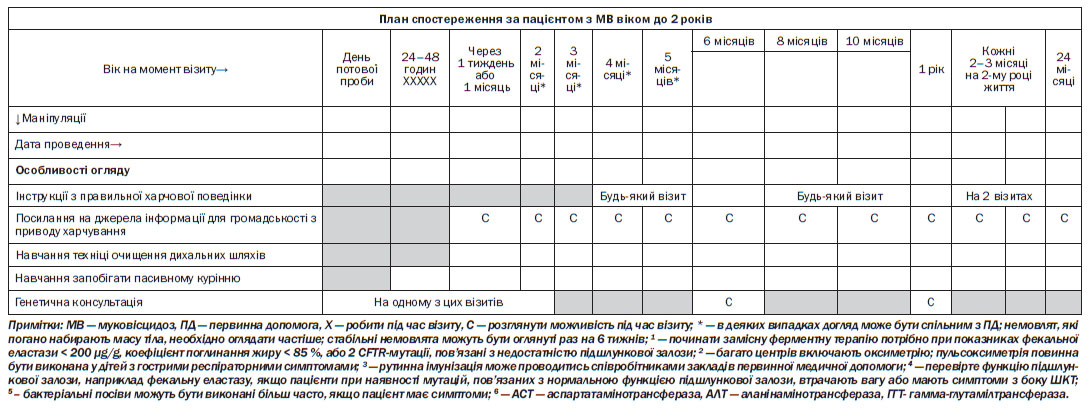
4.4. Моніторинг стану пацієнта з МВ
4.4.1. Антропометрія
Діти і підлітки повинні досягати 50-го перцентиля ІМТ. У дорослих абсолютний ІМТ повинен підтримуватися понад 20 кг/м2, ідеально — 22 кг/м2 (жінки) та 23 кг/м2 (чоловіки).
4.4.2. Дослідження функції зовнішнього дихання
Дослідження функції зовнішнього дихання відображає тяжкість бронхолегеневого ураження і ефективність проведеної терапії. Діагностична цінність зростає у дітей, старших 6 років.
Форсована життєва ємкість легень (ФЖЄЛ) — максимальний об’єм повітря при форсованому максимальному видиху після максимально глибокого вдиху, виражений в літрах на температуру тіла і тиск навколишнього середовища, насиченого водяною парою. Оцінюється за допомогою спірометра.
Об’єм форсованого видиху за першу секунду маневру форсованого видиху (ОФВ1) — максимальний об’єм повітря, що видихається в першу секунду форсованого видиху після стану повного вдиху, виражений в літрах на температуру тіла і тиск навколишнього середовища, насиченого водяною парою. Оцінюється за допомогою спірометра.
По мірі прогресування хронічного бронхолегеневого процесу відзначається зниження об’єму форсованого видиху за 1 секунду (ОФВ1), кривої життєвої ємкості легень і ФЖЄЛ. Зниження зазначених показників на пізніх стадіях захворювання пов’язане з руйнуванням паренхіми легень і наростанням рестриктивних розладів.
Індекс легеневого очищення. Перевагами даного тесту є:
а) неінвазивність,
б) від дитини вимагається лише пасивне співробітництво,
в) нормальний показник, в основному однаковий у всіх вікових групах,
г) більша чутливість, ніж у спірометра, на ранніх стадіях.
Чим вищий ПЛО, тим гірший рівень периферійного змішування газів. Нормальним показником є < 7,1.
Пікова швидкість видиху (ПШВ) — максимальна швидкість потоку повітря під час форсованого видиху після максимально глибокого вдиху. Цей показник вимірюється за допомогою портативного пікфлоуметра. Нормативні значення складають > 80 % від належних величин з урахуванням росту і статі.
Пікфлоуметрія
Техніка проведення:
— положення тіла — стоячи;
— положення приладу строго горизонтально;
— маневр «дихального поштовху»;
— контроль за носом (зазвичай він закритий, як при спірографії);
— при трьох обов’язкових спробах фіксується кращий результат;
— періодично слід проводити зіставлення зі спірографа.
Вимоги до приладу:
— внутрішня похибка має бути не більше ніж 5 %;
— можливість дезінфекції при розбиранні приладу;
— наявність докладної інструкції.
Додатково за показаннями проводиться рентгенографія органів грудної клітки, придаткових пазух носа, ФЕГДС, ЕхоКГ, визначення рівня IgE загального і специфічних, IgG, A, M, маркери гепатиту А, В, С, допплерографія судин черевної порожнини, консультація різних фахівців (гастроентеролога, кардіолога, ендокринолога, торакального і абдомінального хірургів, ЛОР-лікаря, ендокринолога, алерголога) та ін.
4.5. Ознаки загострення хвороби:
— посилення кашлю, біль при кашлі у грудній клітці;
— зміна характеру мокротиння (кількість, в’язкість, колір);
— посилення або поява нових аускультативних звуків;
— слабкість, нездужання, зниження активності, сонливість;
— зниження толерантності до фізичного навантаження;
— катаральні явища з боку верхніх дихальних шляхів, грипоподібний синдром;
— зниження аппетиту, зниження маси тіла (≥ 5 % від маси тіла або зменшення по 1 перцентилю в масі за останні 6 місяців);
— поява або наростання задишки;
— біль у грудній клітці;
— нові інфільтрати або ателектази на рентгенограмі грудної клітки;
— кровохаркання;
— нестримне блювання;
— діарея з втратою ваги і зневодненням;
— відсутність самостійного випорожнення більше доби;
— поява знебарвлених випорожнень;
— поява набряків;
— порушення свідомості.
Ці симптоми потребують негайної консультації спеціалістів закладу/структурного підрозділу закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з МВ і/або госпіталізації.
4.6. Лікування
4.6.1. Загальний алгоритм лікування
Мета лікування — зменшення кількості та ступеня тяжкості загострень, збереження функції легенів та інших внутрішніх органів та систем, подовження тривалості та покращання якості життя
Призначення висококалорійної дієти, в тому числі із застосуванням харчових продуктів для спеціальних медичних цілей на основі гідролізованого білка та жирних кислот з середньою довжиною ланцюга, хронічної підтримуючої терапії, лікувальної фізкультури здійснюється у закладі/структурному підрозділі закладу охорони здоров’я, визначеному для надання медичної допомоги пацієнтам з МВ.
Ураження багатьох органів і систем при МВ зумовлюють необхідність одночасного застосування лікарських засобів, направлених на лікування змін дихальної, травної систем, метаболічних порушень тощо. Частина лікарських засобів повинна застосовуватись постійно, пожиттєво (панкреатин для замісної терапії недостатності екзокринної функції підшлункової залози, муколітичні та бронхолітичні засоби для розрідження густого мокротиння, жиророзчинні вітаміни для подолання їх дефіциту), частина — по потребі в залежності від ступеня та характеру змін в організмі (антибіотикотерапія інфекційного процесу в дихальних шляхах при першому інфікуванні, хронічній колонізації, загостренні процесу, агресивне додаткове харчування з використанням харчових продуктів для спеціальних медичних цілей, у тому числі через назогастральний зонд або гастро/єюностому при стійкому дефіциті маси тіла). Стандартним методом лікування загострень патології органів дихання є внутрішньовенне введення антибіотиків як в умовах стаціонару, так і вдома (за можливості дотримання усіх необхідних умов проведення маніпуляції та усунення/лікування побічних реакцій).
Доцільність призначення панкреатину пацієнтам з екзокринною недостатністю підшлункової залози (ПН) та рекомендовані дози визначаються фахівцями мультидисциплінарної команди згідно з даними початкової оцінки нутритивного статусу пацієнтів та ступенем ПН. Відповідно до усіх стандартів лікування МВ, при цьому захворюванні лікарські препарати панкреатину повинні містити амілазу, ліпазу і протеазу у співвідношенні, максимально наближеному до фізіологічного, без інших активних компонентів та у формі мікросфер/мікрогранул/міні-/мікротаблеток в кишковорозчинній оболонці.
Батьки/представники пацієнтів та пацієнти віком 14 років і старші мають бути поінформовані щодо необхідності забезпечення щоденного постійного застосування панкреатину, особливостей призначеного лікування та необхідності дотримання режиму і правил вживання препарату.
Муколітична терапія повинна проводитись постійно пожиттєво. Вибір муколітиків (гіпертонічний розчин натрію хлориду, гіпертонічний розчин натрію хлориду в поєднанні з 0,1% гіалуроновою кислотою, дорназа альфа, ацетилцистеїн, карбоцистеїн тощо) залежить від ефективності та переносимості муколітиків у конкретного хворого, а також від поточного стану пацієнта, від характеру мокротиння.
Дренування бронхіального дерева за допомогою спеціальних дихальних вправ, вібромасажу, відкашлювання, різних методів кінезитерапії повинно проводитися щоденно, з особливою ретельністю, інакше всі зусилля і медикаменти будуть неефективні. Проведення кінезитерапії, в тому числі з використанням спеціальних пристроїв, має стати обов’язковим компонентом базисного лікування.
Складовою кінезитерапії є також спортивні заняття. Фізична активність і елементи загартовування дуже важливі для хворого на МВ. І навпаки, гіподинамія, невиконання кінезитерапії можуть бути небезпечні при МВ. Спорт і кінезитерапія є також потужним психологічним фактором, сприяють гарному і позитивному настрою, що особливо необхідно при хронічному захворюванні. Спортивні заняття повинні проводитися в режимі субмаксимальних фізичних навантажень, з контролем лікаря і ЕхоКГ 1 раз на 6 міс. Рекомендуються такі види спорту, як біг, плавання, гімнастика ушу, йога, їзда на велосипеді, волейбол, великий і малий теніс, бадмінтон, туризм.
4.6.2. Особливості призначення муколітичної терапії
Уповільнення прогресування патологічних процесів у легенях залишається головною метою терапії при МВ. Муколітики з доведеною ефективністю саме при МВ — дорназа альфа та гіпертонічний розчин натрію хлориду 3%, 7%.
Дорназа альфа призначається пацієнтам з МВ віком від 5 років і старше в комбінації зі стандартною терапією МВ з показником форсованої життєвої ємності легень (ФЖЄЛ) не менше 40 % від норми з метою покращання функції легень.
Гіпертонічний розчин натрію хлориду вводиться безпосередньо перед проведенням фізіотерапії (у порівнянні з дорназою альфа, яка дається мінімум за одну годину до фізіотерапії). Механізм дії обох засобів відрізняється один від одного, і обидва підходи є взаємодоповнюючими.
Також можливе застосування таких муколітиків, як ацетилцистеїн або карбоцистеїн у вигляді інгаляцій або перорально у комплексі заходів з очищення дихальних шляхів.
4.6.3. Особливості призначення антибактеріальної терапії
Фармакокінетика антибіотиків при МВ має особливий характер і необхідний ретельний підбір дозування антибіотиків з урахуванням виду мікроорганізмів. Інфекції дихальних шляхів при МВ можна поділити на ранні (первинний висів), що перемежовуються, і хронічні інфекції. Для збереження легеневої функції важливий ретельний щоденний догляд і термінова агресивна терапія при загостреннях.
Як правило, високі дози антибіотиків потрібні через високий нирковий кліренс, а також щоб забезпечити високий рівень проникнення лікарського препарату в тканини і мокротиння. Спочатку антибактеріальний препарат призначається перорально (за винятком випадків поганої переносимості лікарського засобу); внутрішньо-
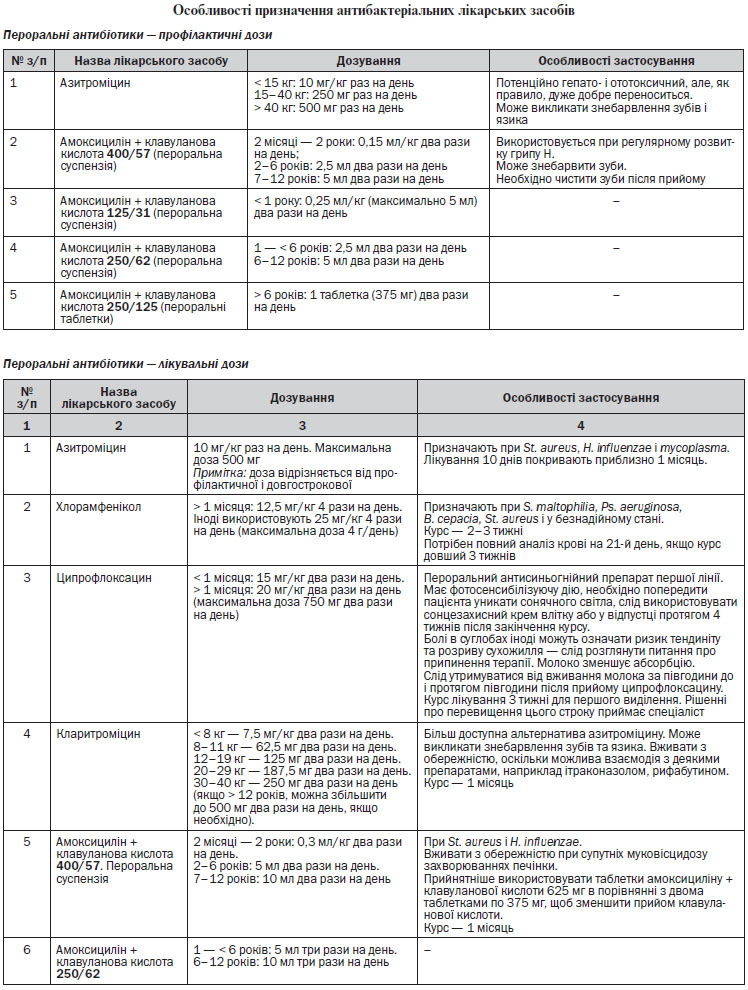
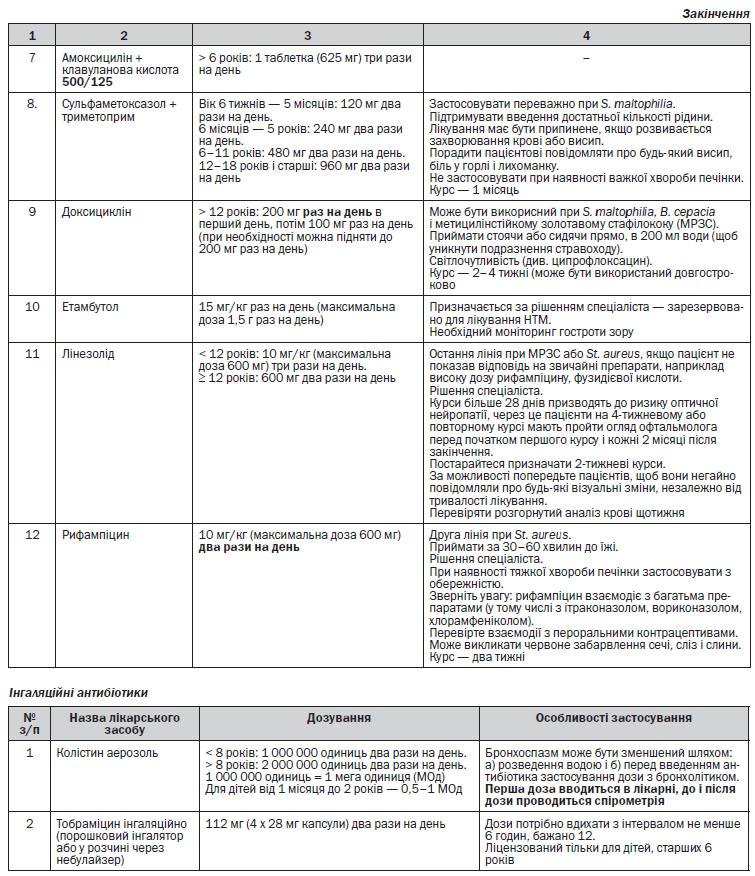
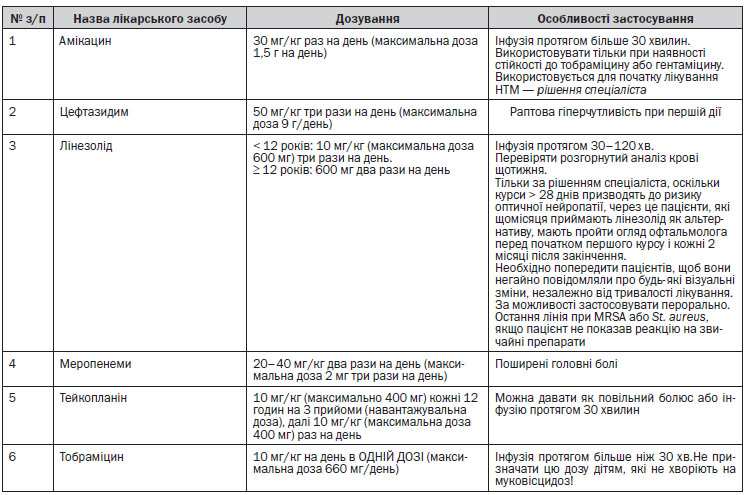
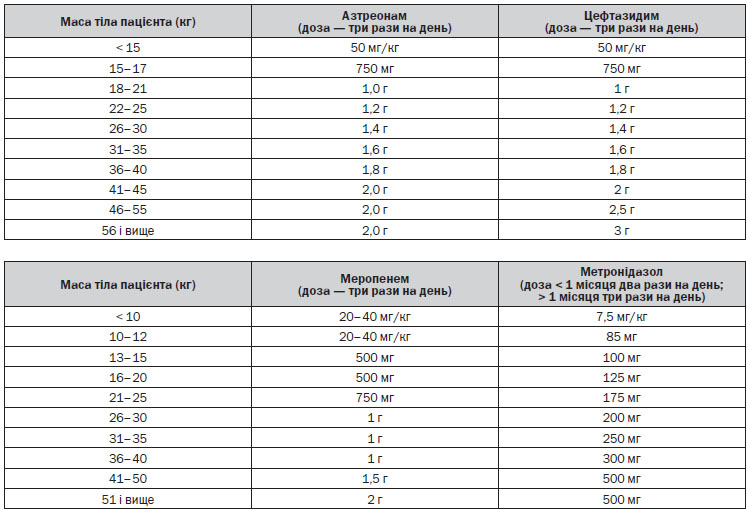
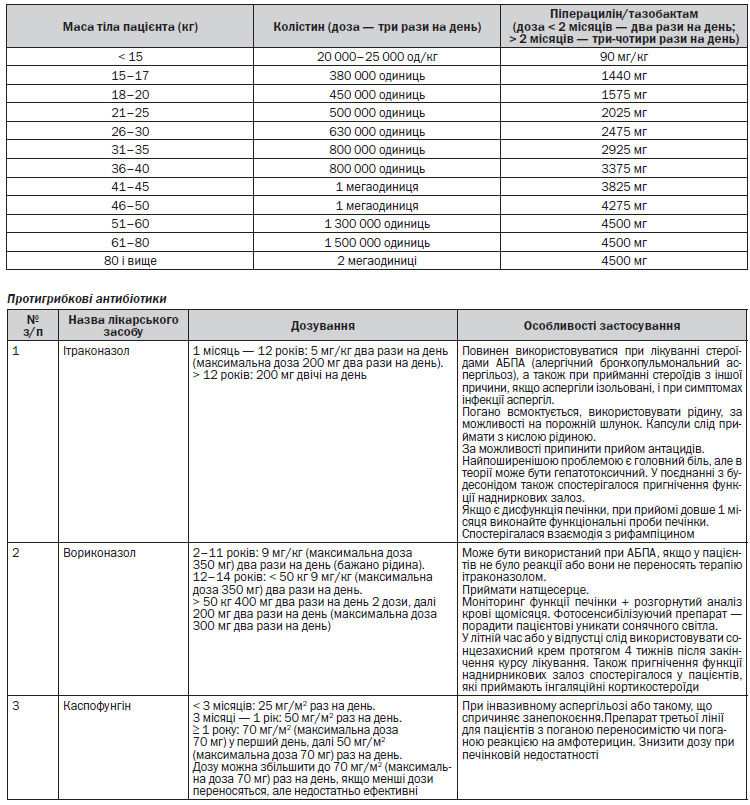
венно антибіотики призначають, якщо пацієнт не відповідає на лікування. Але деяким пацієнтам відразу необхідне введення антибіотика внутрішньовенно. Деякі особливості розрахунку дози антибактеріальних лікарських засобів для пацієнтів з МВ наведені у Додатку 1.
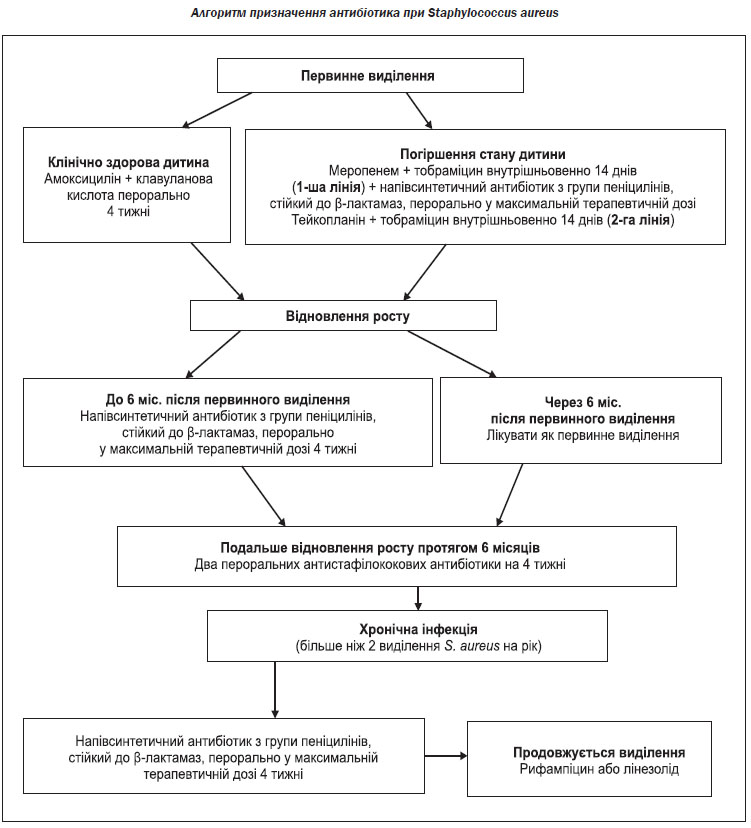
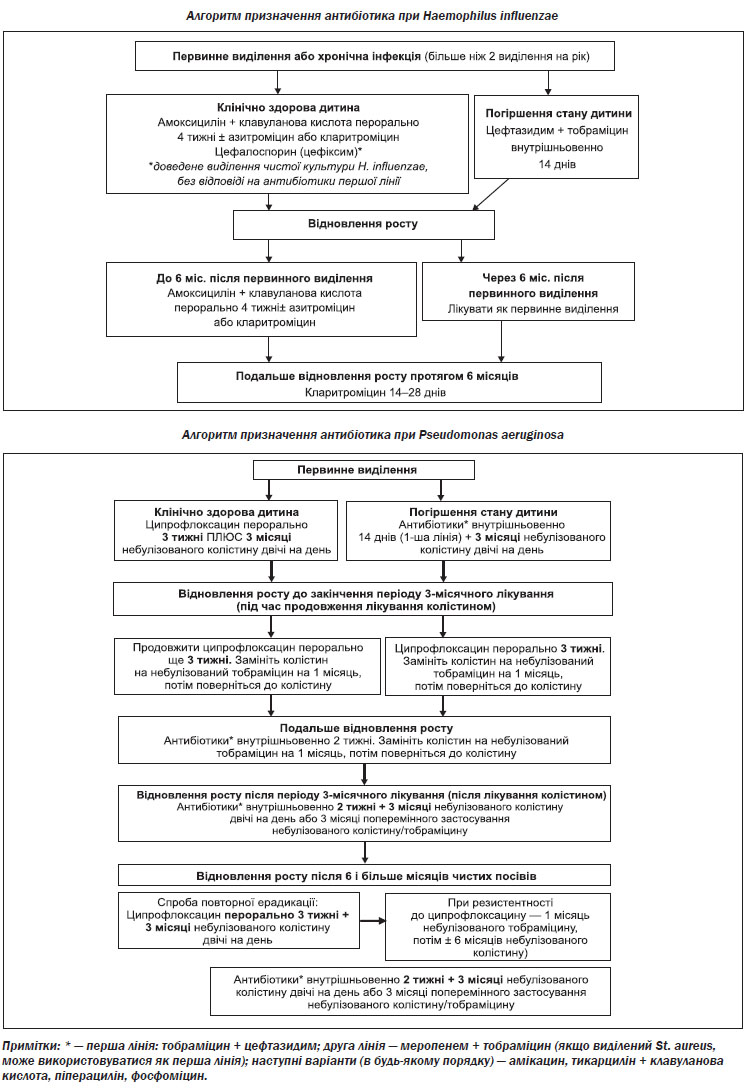
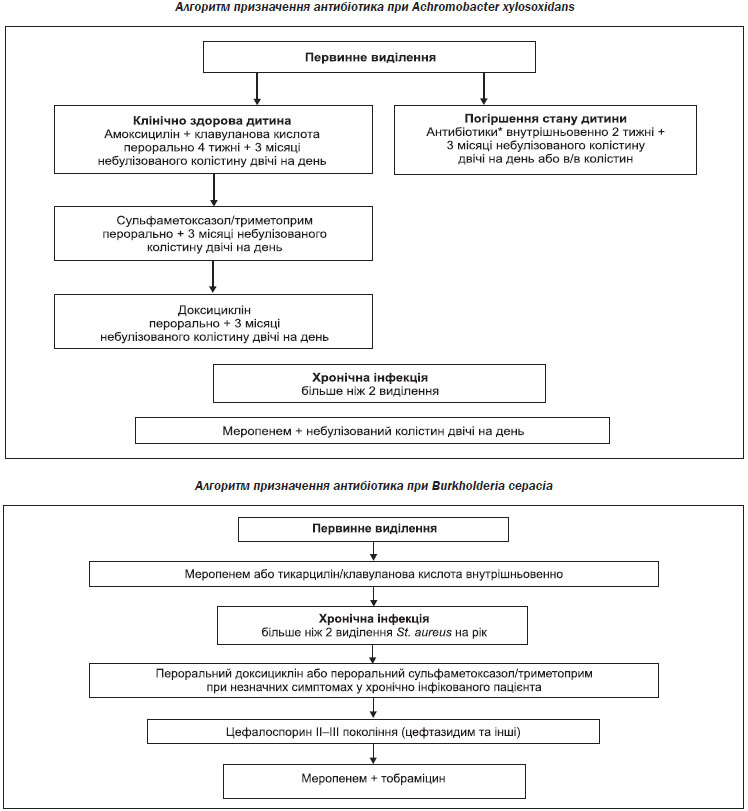
Лікування Pseudomonas aeruginosa
Коли не вдається викорінення і розвивається хронічна інфекція Ps. aeruginosa, інгаляційна антибактеріальна терапія з доведеною ефективністю скорочує легеневі загострення, покращує функцію легень і полегшує респіраторні симптоми; тому вона є частиною стандартної допомоги. Інгаляційна антибактеріальна терапія повин-на призначатися як тривала підтримуюча терапія або з єдиним препаратом, або з чергуванням різних антибіотиків. Користь від лікування переважує ризик, пов’язаний з розвитком резистентності мікробів, яку зазвичай долають високі місцеві концентрації антибіотика.
Препарат може призвести до патологічних змін крові, тому протягом усього лікування необхідно щотижня проводити загальний аналіз крові. Також в даний час повідомлялося про випадки невропатії зорового нерва при курсах лікування понад 28 днів. Таким чином, лікування лінезолідом слід починати тільки після оцінки ризику і користі. Офтальмологічний огляд обов’язковий для пацієнтів, що проходять тривалий (4 тижні або більше) або повторний курс, і повинен повторюватися кожні два місяці. По можливості, попередьте пацієнтів, щоб вони негайно повідомляли про будь-які зміни, незалежно від тривалості лікування.
Нетуберкульозні мікобактерії
Лікування M. abscessus
Інтенсивна терапія (2 тижні)
Внутрішньовенно антибіотики: амікацин, меропенем, цефалоспорини II–III покоління.
Пероральні антибіотики: кларитроміцин або азитроміцин.
Продовження терапії (підтримуюча терапія) (від 12 до 18 місяців залежно від реакції)
Пероральні антибіотики: ципрофлоксацин, моксифлоксацин, кларитроміцин, азитроміцин, доксициклін + сульфаметоксазол/триметоприм.
Терапія мікобактерій авіум-комплексу
Рифампіцин, кларитроміцин або азитроміцин, етамбутол.
4.6.4. Особливості призначення ферментнозамісної терапії
Доведено, що 85 % пацієнтів з МВ мають різний ступінь ПН, отже, потребують замісного застосування панкреатину, причому не можна застосовувати лікарські засоби у вигляді таблеток чи порошку в силу особливостей проходження препарату через шлунок в умовах наявного при МВ синдрому мальдигестії/маль-абсорбції, а лише в лікарській формі мікросфер/мікрогранул/міні-/мікротаблеток в кишковорозчинній оболонці.
Початкова доза панкреатичних ферментів, які застосовуються виключно у вигляді мікросфер/мікрогранул/міні-/мікротаблеток в кишковорозчинній оболонці повинна розраховуватись за ступенем панкреатичної недостатності з подальшою корекцією дози в залежності від одержаного ефекту, який оцінюється за наявністю чи відсутністю симптомів мальдигестії (відсутність чи наявність позитивної динаміки маси тіла при хорошому або підвищеному апетиті, збільшений об’єм калових мас з присутнім у калі нейтральним жиром та неприємним запахом, метеоризм тощо). Крім того, при кожному прийомі їжі потрібно враховувати кількість жиру в їжі, яку вживає пацієнт, підвищуючи дозу для жирної їжі і зменшуючи дозу при невеликих перекусах. Від 500 до 1000 одиниць ліпази на кілограм маси тіла призначають на основні прийоми їжі, дозування може бути підвищеним в залежності від клінічних симптомів, максимум добової дози не повинен перевищувати 10 000 Од/кг на день для ліпази або 2500 Од/кг на один прийом.
Пацієнтам з підтвердженим діагнозом МВ та відсутністю клінічних ознак недостатності екзокринної функції підшлункової залози необхідно проводити визначення активності фекальної панкреатичної еластази-1 один раз на рік.
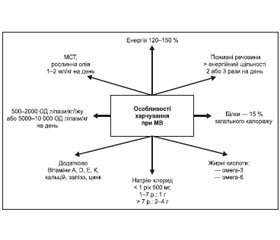
4.6.5. Особливості харчування пацієнтів з МВ
Дієта: гіперкалорійна — 120–150 % від середньої індивідуальної потреби для віку. Важка патологія легень може зумовити ще більші потреби — до 200 % від вікової норми.
При тривалій негативній динаміці маси тіла рекомендоване вживання харчових продуктів для спеціальних медичних цілей, що містять гідролізований білок та жирні кислоти з середньою довжиною ланцюга. Найбільш сприятливу дію мають продукти, що розроблені спеціально для харчування пацієнтів з МВ. Вживання агресивного харчування із використанням назогастрального зонда або гастро/єюностомії, особливо в нічний період, дозволяє поліпшити нутритивний статус пацієнта з МВ.
Додатковий прийом харчової солі (натрію хлориду): 2–5 г/добу.
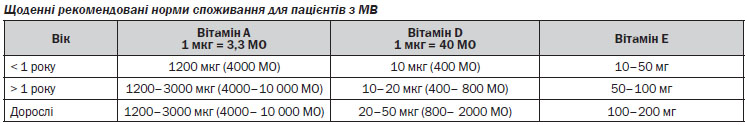
Корекція вітамінної недостатності — жиророзчинні вітаміни А, D, К (після 6 років), Е.
Корекція змін із боку гепатобіліарної системи при МВ
Для пацієнтів із гепатомегалією, зі значно зміненою функцією печінки, внутрішньопечінковим холестазом, з порушенням згортання або присутністю ознак цирозу печінки на ультразвуковому обстеженні:
— урсодезоксихолева кислота (збільшує виділення жовчі) — 10–15 мг/кг двічі на день. У випадках значного захворювання печінки можна використовувати 5–15 мг/кг тричі на день.
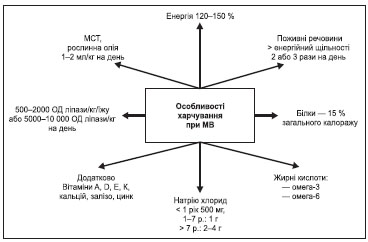
4.7. Особливості ведення жінок з МВ під час вагітності
Враховуючи можливість ускладнень основного захворювання під впливом вагітності, лікар акушер-гінеколог зобов’язаний інформувати жінку про існуючі ризики:
І. Для матері:
— легенева гіпертензія;
— артеріальна гіпоксемія (SpO2-сатурація < 90 %);
— хвороба легень від помірного до важкого ступеня (ОФВ1 < 60 %).
ІІ. Для плода:
— передчасні пологи;
— затримка росту плода;
— муковісцидоз у дитини.
Якщо пацієнтка не планує вагітність — рекомендувати індивідуальний метод контрацепції.
При плануванні жінкою вагітності потрібно направити її на консультацію до суміжних спеціалістів:
— медичного генетика (діагностика муковісцидозу партнера, преконцепційна діагностика в програмах ДРТ);
— ендокринолога;
— пульмонолога;
— гастроентеролога.
Абсолютними протипоказаннями до виношування вагітності є:
— легенева гіпертензія;
— легеневе серце.
Під час диспансерного обліку з вагітності в умовах жіночої консультації, при стаціонарному лікуванні в гінекологічному/акушерському відділенні слід дотримуватись наступного алгоритму ведення вагітної жінки з муковісцидозом:
1. Обов’язкові консультації спеціалістів:
— при постановці на облік з вагітності, при госпіталізації в гінекологічне/акушерське відділення;
— медичного генетика (пренатальна діагностика муковісцидозу при діагностованому носійстві муковісцидозу в партнера або при відсутності партнера — біопсія хоріона, амніоцентез). При негативному генетичному результаті МВ у партнера пренатальна діагностика не проводиться.
— ендокринолога (при постановці на облік з вагітності, 22–24 тижні, 32–36 тижнів);
— пульмонолога (при постановці на облік з вагітності, 22–24 тижні, 32–36 тижнів);
— гастроентеролога (при постановці на облік по вагітності, 22–24 тижні, 32–36 тижнів);
— фізіотерапевта.
2. В І та ІІ триместрах вагітності частота відвідування акушера-гінеколога 1 раз на місяць.
У III триместрі частота відвідування акушера-гінеколога 2 рази на тиждень.
Під час кожного огляду, крім стандартних досліджень, проводиться вимірювання насичення крові киснем (SpO2), легенева функція (ФЖЄЛ, ОФВ1, легеневий об’єм).
3. Моніторинг вуглеводного обміну:
3.1. Дослідження рівня глюкози крові під час кожного відвідування.
3.2. Проведення глюкозотолерантного тесту:
— при постановці на облік з вагітності;
— в терміні 12–16 тижнів;
— в терміні 24–28 тижнів.
— протягом 6–12 тижнів після закінчення вагітності (якщо було діагностовано гестаційний цукровий діабет).
4. Скринінг залізодефіцитної анемії:
— при постановці на облік з вагітності;
— в терміні 24–28 тижнів.
5. Динамічний контроль за станом легеневої функції:
— базові функціональні легеневі тести, такі як ФЖЄЛ, ОФВ1, легеневий об’єм, пульсоксиметрії;
— раннє і адекватне лікування інфекцій дихальних шляхів (в стаціонарних умовах ІІІ рівня акушерсько-гінекологічної допомоги).
6. Моніторинг збільшення маси тіла вагітної (за необхідності направити до дієтолога).
Рекомендована надбавка у масі тіла в залежності від вихідного ІМТ:
ІМТ > 19,8 кг/м2 — збільшення маси тіла 11,5–16,0 кг.
ІМТ < 19,8 кг/м2 — збільшення маси тіла 11,5–16,0 кг плюс додаткові 1–2 кг.
7. Госпіталізація в лікувальний заклад ІІІ рівня акушерсько-гінекологічної допомоги до передбачуваної дати пологів для вирішення питання методу розродження.
Допомога під час пологів
Можуть бути рекомендовані вагінальні пологи з постійним моніторингом за внутрішньоутробним станом плода.
Під час пологів проводиться постійний моніторинг материнського SpO2 (також може розглядатися неінвазивна вентиляція).
При показаннях до кесарського розтину з боку матері або плода проводити пологи шляхом кесарського розтину, переважно під епідуральною анестезією.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
5.1. Первинна медична допомога
5.1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, лікар-педіатр дільничний, лікар-терапевт дільничний, сестра медична загальної практики — сімейної медицини.
5.1.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
5.2. Вторинна (спеціалізована), третинна (високоспеціалізована) медична допомога
5.2.1. Кадрові ресурси
Лікарі: педіатр, терапевт, генетик, лаборант-генетик, пульмонолог дитячий, пульмонолог, отоларинголог дитячий, отоларинголог, гастроентеролог дитячий, гастроентеролог, дієтолог, ендокринолог дитячий, ендокринолог, уролог, фізіотерапевт, психолог, медичні сестри.
5.2.2. Матеріально-технічне забезпечення
Оснащення: засоби і пристрої для проведення інгаляцій, засоби і пристрої для проведення кінезитерапії, кисневі концентратори, гіпертонічні розчини натрію хлориду 3%, 7% ± гіалуронова кислота 0,1% для інгаляцій.
Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не визначає порядок призначення):
1. Препарати ферментів: панкреатин у лікарській формі мікросфер/мікрогранул/міні-/мікротаблеток в кишковорозчинній оболонці.
2. Протимікробні лікарські засоби: азитроміцин, амоксицилін + клавуланова кислота, амфотерицин В, вориконазол, іміпенем, ітраконазол, каспофунгін, колістин, лінезолід, меропенем, піперацилін + тазобактам, рифампіцин, сульфаметоксазол + триметоприм, тейкопланін, тикарцилін + клавуланова кислота, тобраміцин, фосфоміцин, цефтазидим, ципрофлоксацин.
3. Муколітики: дорназа альфа, ацетилцистеїн, карбоцистеїн.
4. Гепатопротектори: урсодезоксихолева кислота.
5. Вітаміни: менадіон, ретинол, токоферол, фітоменадіон, холекальциферол.
VI. Індикатори якості медичної допомоги
Форма 025/о — Медична карта амбулаторного хворого, затверджена наказом МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28.04.2012 за № 669/20982.
Форма 030/о — Контрольна карта диспансерного нагляду (Форма 030/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
Форма 112/о — Історія розвитку дитини (Форма 112/о), затверджена наказом МОЗ України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрованим в Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнта з МВ.
6.1.2. Відсоток пацієнтів з МВ, для яких лікарем закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, отримано інформацію про медичний стан протягом звітного періоду.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікуючого лікаря закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнта з МВ.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Муковісцидоз».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 рік — 90 %.
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) організація (заклад охорони здоров’я), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані подаються закладами охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора складає загальна кількість закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування. Заклади охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, для яких не зареєстровано жодного пацієнта з МВ впродовж звітного періоду, не включаються до знаменника індикатора;
д) Чисельник індикатора складає загальна кількість закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з МВ (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий ЗОЗ. ЗОЗ, для яких не зареєстровано жодного пацієнта з МВ впродовж звітного періоду, не включаються до чисельника індикатора;
е) значення індикатора наводиться у відсотках.
6.2.2. А) Відсоток пацієнтів з МВ, для яких лікарем закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, отримано інформацію про медичний стан протягом звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Муковісцидоз».
В) Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих хворих, для яких не проводилося медичного огляду лікарем закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду хворого, а також наявність або відсутність прогресування захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо лікар має достовірну інформацію про те, що пацієнт живий та перебуває в районі обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора:
а) організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ. Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані подаються лікарями закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, розташованих в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної обробки. При наявності автоматизованої технології закладу охорони здоров’я, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) / Історії розвитку дитини (Форма 112/о) або Контрольній карті диспансерного нагляду (форма 030/о), — автоматизована обробка.
Індикатор обчислюється лікарем закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) / Історії розвитку дитини (форма 112/о) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється регіональним управлінням охорони здоров’я після надходження від всіх лікарів закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, зареєстрованих в районі обслуговування, інформації щодо загальної кількості пацієнтів, які складають чисельник та знаменник індикатора;
ґ) знаменник індикатора складає загальна кількість пацієнтів з МВ, які перебувають під диспансерним наглядом у лікаря закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ.
Джерелом інформації є:
— Медична карта амбулаторного хворого (форма 025/о);
— Історія розвитку дитини (форма 112/о);
— Контрольна карта диспансерного нагляду (форма 030/о);
д) Чисельник індикатора складає загальна кількість пацієнтів з МВ, які перебувають під диспансерним наглядом у лікаря закладу охорони здоров’я, що надає вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу пацієнтам з МВ, для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності його прогресування. Джерелом інформації є:
— Медична карта амбулаторного хворого (форма 025/о);
— Історія розвитку дитини (форма 112/о);
— Контрольна карта диспансерного нагляду (форма 030/о);
е) значення індикатора наводиться у відсотках.
Директор Медичного департаменту
В. Кравченко
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах. Муковісцидоз», 2016.
2. Наказ МОЗ України від 23.02.2000 № 33 «Прo штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 за № 661/20974.
4. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
5. Наказ МОЗ України від 14.03.2016 № 183 «Про затвердження восьмого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
6. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
7. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
8. Наказ МОЗ та АМН України від 31.12.2003 № 641/84 «Про удосконалення медико-генетичної допомоги в Україні».
9. Наказ МОЗ України від 13.12.1999 № 290 «Про затвердження галузевої статистичної облікової медичної документації медико-генетичної служби».
Додаток 1
до уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги
«Муковісцидоз»
Внутрішньовенні антибіотики
Призначаються з урахуванням:
— мікрофлори та її чутливості до антибіотиків;
— анамнезу хвороби;
— наявності алергічних реакцій або випадків непереносимості.
Примітка:
1. ЗАВЖДИ призначаються два антисиньогнійних антибіотики з різних класів.
2. Кращою відправною комбінацією наосліп є меропенем (краще покриття стафілокока) або цефтазидим (або азтреонам) плюс тобраміцин (гентаміцину слід уникати через підвищену ниркову токсичність і менш сприятливу мінімальну концентрацію) плюс перорально амоксицилін + клавуланова кислота.
3. Тривалість курсу завжди мінімум два тижні.
4. Будьте обережні з першими дозами, оскільки може з’явитися раптова тяжка гіперчутливість.
5. Антибіотики можуть знижувати функцію печінки і нирок. Розраховуйте дозу з обережністю при супутніх порушеннях.
Дозування антибіотиків в залежності від маси тіла пацієнта
Розподіл доз та інтервали, зазначені нижче, можуть бути непридатними для пацієнтів з нирковою та/або печінковою недостатністю.
Додаток 2
до уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги
«Муковісцидоз»
Пам’ятка для пацієнта з муковісцидозом та/або його родини
Муковісцидоз (МВ) — це спадкове захворювання, пов’язане з мутацією гена в сьомій хромосомі. Мутація, що спричиняє МВ, відноситься до рецесивних — тобто дитина може захворіти на МВ в тому випадку, якщо обидва його батьки є носіями дефектного гена. Дитина, яка успадкувала лише один «пошкоджений» ген від одного з батьків, не хворітиме на МВ і буде тільки носієм гена МВ.
За даними деяких досліджень, серед європеоїдної популяції носієм мутації є кожен двадцятий. Тому МВ — найпоширеніше спадкове захворювання. Стать, несприятлива екологічна обстановка, рівень життя та шкідливі звички батьків не впливають на ймовірність народження хворих на МВ дітей.
В теперішній час існує молекулярно-генетичний тест, який може виявити найчастіші зміни в гені МВ, що призводять до хвороби, і виявити більшість носіїв мутантних генів. Для цих досліджень зазвичай досить краплі крові або зскрібка з внутрішньої сторони щоки пацієнта. ДНК-діагностика може проводитись і на зразках амніотичної рідини або ворсинок хоріона ще до народження дитини.
Що відбувається при МВ?
МВ — мультиорганне захворювання з переважним ураженням дихальної і травної систем. Порушення системи очищення бронхів у поєднанні з секрецією надмірно густого слизу призводить до обструкції бронхів різного калібру густим аномальним секретом, внаслідок чого, як правило, в перші роки життя з’являється сухий, малопродуктивний, приступами, надсадний, кашлюкоподібний кашель з мокротою, яка важко відділяється. В бронхолегеневій системі дуже рано виникає запальний процес. Розвиток порочного кола «обструкція — запальний процес — інфекція — гіперсекреція слизу» прогресивно погіршує стан дитини.
Основними проявами МВ є: хронічний обструктивний процес в дихальних шляхах, який супроводжується рекурентною бактеріальною інфекцією; порушення системи травлення з недостатністю екзокринної функції підшлункової залози; підвищення вмісту електролітів у потовій рідині; обструктивна азооспермія у чоловіків, обумовлена вродженою білатеральною агенезією сім’явиносних протоків.
Коли можна запідозрити, що у дитини МВ?
Перші ознаки хвороби можуть з’явитися в будь-який час, але зазвичай їх помічають в перші два роки життя.
Вас повинні насторожити такі симптоми:
— частий кашель з відходженням густого слизу;
— часті захворювання легеневої системи (запалення легенів або часті затяжні обструктивні бронхіти), які погано піддаються лікуванню;
— відсутність зростання або втрата маси тіла, незважаючи на нормальний або посилений апетит та достатнє харчування;
— розлади функцій шлунка і кишечника;
— об’ємний, жирний, смердючий кал.
Характерною особливістю дітей, хворих на МВ, є висока солоність поту — синдром «солоної дитини», яку батьки часто відмічають при поцілунку дитини («гірко-солоний поцілунок»), і яка проявляється утворенням кристалів солі на шкірі обличчя або пахвових западин. Цей критерій — надлишкова солоність поту — використовується для підтвердження діагнозу МВ і визначається за допомогою методу потового тесту.
Дуже важливо якомога раніше встановити правильний діагноз та розпочати лікування. Доведений прямий зв’язок між ранньою діагностикою захворювання і прогнозом життя хворого: чим раніше поставлений діагноз, а хворий отримав відповідну терапію, тим кращий стан хворого.
Лікування МВ здійснюється впродовж усього життя, є комплексним і складається із замісної терапії ферментами підшлункової залози (панкреатин), щоденних заходів з розрідження густого мокротиння та очищення від нього бронхіального дерева пацієнта, антибактеріальної терапії інфекційних уражень дихальних шляхів. Також необхідною є вітамінотерапія та заходи з розрідження жовчі.
Хронічна інфекція перемежовується гострими ускладненнями, після яких функція легень може не повернутися до вихідного рівня. Отже, для збереження легеневої функції важливий ретельний щоденний догляд і термінова терапія при загостреннях.
Запальний процес в легенях є серйозним несприятливим явищем, після якого функція легень може не повернутися до вихідного рівня.
Деякі ознаки легеневого загострення:
— посилення кашлю і, зокрема, появу або посилення вологого кашлю завжди слід сприймати як серйозну ознаку;
— несприятливі зміни в продукції мокротиння (обсяг, колір, консистенція);
— кровохаркання;
— наростання задишки;
— біль і важкість у грудях;
— нездужання, слабкість і млявість;
— підвищення температури тіла понад 38 ºС, хоча більшість легеневих загострень МВ не супроводжується підвищенням температури;
— втрата маси тіла і апетиту;
— несприятливі зміни легеневих звуків при аускультації (вологі та сухі хрипи).
Лікування МВ
Фізіотерапія легень — необхідна протягом всього життя. Основну роль повинні відігравати методи кінезитерапії, які допомагають очищенню легенів від накопичення мокротиння. В основному ці методи використовують дію гравітації. Крім того, досить успішно зарекомендувало себе застосування так званого флатера, спеціального пристрою, що стрясає бронхи зсередини. Підбір кількості та якості методів фізіотерапії здійснює ваш лікар. Важливо, щоб фізіотерапія стала частиною повсякденного життя для пацієнта.
Відкашлювання — кашель при МВ необхідний, оскільки допомагає прочистити легені. Слід примушувати дитину кашляти з малих років, щоб видалити мокротиння, з подальшим випльовуванням мокротиння у спеціальний контейнер або паперову серветку. У школі або в присутності сторонніх дитина може ніяковіти і пригнічувати бажання кашляти, це підвищує ймовірність розвитку інфекції внаслідок накопичення мокротиння. Ніколи не дозволяйте дитині соромитися кашляти під час фізіотерапії або протягом дня, але привчіть її прикривати рот хусточкою. Кашель у здорових дітей може бути ознакою застуди, але для хворого на МВ — це основний спосіб прочистити легені.
Що таке небулайзер? Небулайзер — це сучасний інгалятор. Оскільки більшість засобів, що допомагають розріджувати мокротиння, застосовуються у вигляді інгаляцій, слід дотримуватися правил, які сприяють найбільшій ефективності інгаляційної терапії:
— тривалість процедури не більше 10–15 хвилин на інгаляцію;
— попередньо необхідно очистити верхні дихальні шляхи;
— прийняти правильне положення тіла: положення прямо, розправити грудну клітку, плечі опущені;
— на рахунок «1–3» зробити спокійний глибокий вдих, потім затримка дихання на 2–4 секунди; на рахунок «4–9» видих через ніс;
— під час інгаляції хворий не повинен розмовляти, небулайзер необхідно тримати вертикально;
— перед інгаляцією необхідно перевірити строк придатності лікарського засобу;
— для заправки інгаляційного розчину використовувати як розчинник стерильний фізіологічний розчин натрію хлориду 0,9%, стерильні шприци та голки;
— рекомендований об’єм наповнення небулайзера 2–4 мл;
— продовжувати інгаляцію, поки в камері небулайзера залишається рідина (зазвичай близько 5–10 хв), наприкінці інгаляції — злегка постукуючи небулайзер для більш повного використання лікарського препарату;
— після інгаляції стероїдних препаратів і антибіотиків необхідно ретельно полоскати рот;
— після інгаляції промивати небулайзер чистою, бажано стерильною водою, висушувати, використовуючи серветки і струмінь повітря (фен). Часте промивання небулайзера необхідне для запобігання кристалізації препаратів і бактеріального забруднення.
Спорт — фізичні навантаження можна почати з фізіотерапії. Однак, якщо дитина має бажання і можливість займатися спортом, то це допоможе їй краще кашляти і позбавлятися мокротиння. Обирати можна будь-який вид спорту (за винятком контактних видів боєвих мистецтв). Рекомендуються активні вправи, коли дитина добре рухається, махає руками і глибоко дихає, наприклад футбол (але не на ґрунтовому полі), волейбол, плавання, біг, стрибки на батуті.
Вакцинація є одним з важливих етапів запобігання інфекції, і наявність МВ не є протипоказанням до щеплення. Діти з МВ мають бути щеплені від усіх контрольованих інфекцій, рекомендованим є щеплення проти грипу та пневмококу.
Антибіотики — дуже необхідні ліки, для збереження здоров’я і життя пацієнту з МВ. Антибіотики призначають як для приймання всередину, так і для внутрішньовенних ін’єкцій, також їх застосовують у вигляді інгаляцій. Необхідне суворе дотримання режиму лікування, призначеного лікарем.
Ферменти підшлункової залози — вкрай важливі для травлення їжі. Важливо дотримуватись правил застосування ферментних препаратів:
— ферментні препарати потрібно давати перед або під час їжі (з першими ковтками їжі), не слід давати їх після їжі;
— ферментні препарати не слід жувати, за необхідності можна розкрити капсулу, змішати її вміст з невеликою кількістю кислої м’якої їжі або рідини (яблучне пюре, сік, йогурт) і одразу дати малюкові;
— пацієнтам з МВ бажано навчитися ковтати цілу капсулу з раннього віку.
Харчування — повноцінне харчування дуже важливе для здоров’я дитини і є частиною лікування. Немає спеціальної дієти для пацієнтів з МВ. Їх харчовий раціон має бути збалансованим, висококалорійним з високим вмістом білків, жирів (м’ясо, риба, яйця, сири, молоко та молочні продукти, хліб, макарони, рис, картопля, гарбуз, квасоля).
Немає ніяких обмежень в їжі, але для пацієнтів з МВ рівень калорійності повинен бути вищий у порівнянні з раціоном здорових людей. Пацієнти з МВ не мають голодувати, для них бажані і нічні прийомі їжі.
Дієта: гіперкалорійна — 120–150 % від середньої індивідуальної потреби для віку. Важка патологія легень може зумовити ще більші потреби — до 200 % від вікової норми.
При тривалій негативній динаміці маси тіла рекомендоване вживання харчових продуктів для спеціальних медичних цілей, що містять гідролізований білок та жирні кислоти з середньою довжиною ланцюга. Найбільш сприятливу дію мають продукти, що розроблені спеціально для харчування пацієнтів з МВ. Вживання агресивного харчування із використанням назогастрального зонду або гастро/єюностомії, особливо в нічний період, дозволяє поліпшити нутритивний статус пацієнта з МВ.
Оскільки пацієнти з МВ втрачають більше солі, особливо якщо сильно пітніють, треба давати їм постійно багато пити і додатково досолювати їжу. Це відбувається влітку, або після занять спортом, або при підйомі температури тіла при загостренні легеневого процесу і навіть під час ГРВІ. Додатковий прийом харчової солі (натрію хлориду) — 2–5 г/добу.
Пам’ятайте, лікування МВ — пожиттєве і безперервне. Ретельне дотримання рекомендацій мультидисциплінарної команди лікарів щодо фармакотерапії, кінезитерапії, фізіотерапевтичних процедур, фізичних навантажень, дієти сприятиме покращанню якості життя та його тривалості.
Додаток 3
до уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної
(високоспеціалізованої) медичної допомоги «Муковісцидоз»
Заходи з попередження первинного та перехресного інфікування дихальної системи пацієнтів з МВ
високопатогенною мікрофлорою
Немовлят з нещодавно діагностованим або виявленим при проведенні неонатального скринінгу МВ слід обстежувати окремо від інших пацієнтів з МВ (наприклад, вони можуть бути першими відвідувачами в клініці або обстежуватись в іншому місці).
Необхідно звести до мінімуму контакт між пацієнтами з МВ, для чого проводять розділення пацієнтів у поліклініці та у стаціонарі.
Особливу увагу слід приділяти особистій гігієні. Пацієнта з МВ навчають прикривати рот рукою при кашлі, а потім ретельно мити руки (верхню та нижню частину долонь, а також між пальцями), руки слід мити регулярно. Дітей необхідно навчити не ділитися (особливо з іншими дітьми, хворими на МВ) чашками, столовими приборами тощо.
При відкашлюванні мокротиння необхідно використовувати пристрої для збору мокротиння із кришками, але якщо пацієнт віддає перевагу серветкам, їх необхідно негайно викидати в спеціальний мішок для сміття.
Максимально довго медичну допомогу пацієнту з МВ слід надавати в амбулаторних умовах. Стіни, підлога, меблі та інші предмети кімнати в поліклініках, амбулаторіях, де обслуговуються такі пацієнти, мають постійно оброблятись дезінфікуючими засобами.
При госпіталізації кожен пацієнт з МВ має знаходитись в одномісній палаті або боксі. Іншим пацієнтам з МВ або батькам не дозволяється перебувати там в будь-який час.
Пацієнти з МВ перебувають окремо від пацієнтів із немуковісцидозними бронхоектатичними захворюваннями.
Не слід заохочувати очікування та прогулянки пацієнтів з МВ в коридорах та інших приміщеннях відділення.
Пацієнту з МВ забороняється сидіти й очікувати біля поста медсестри, зокрема у вечірній час.
Дозатори з дезінфікуючим засобом для рук мають знаходитись перед входом до кожної одномісної палати і кожного бокса для використання співробітниками ЗОЗ, дітьми, членами сім’ї, іншими відвідувачами.
Лікарі зобов’язані дезінфікувати стетоскопи між використаннями у різних пацієнтів з МВ.
Фізіотерапевтичні процедури мають проводитись тільки в палаті пацієнта з МВ.
Пацієнти, інфіковані МРЗС (метицилінрезистентний золотистий стафілокок), Burkholderia cepacia та М. abscessus, мають перебувати у своїх палатах протягом усього періоду госпіталізації, хоча і можуть проводити час у відділенні. Вони не повинні користуватися палатами із загальними ванними кімнатами і туалетами.
Всі пацієнти з МВ перед операцією миються (вранці у день будь-якого хірургічного втручання) з використанням визначеного миючого засобу відповідно до практики відділення закладу охорони здоров’я з метою зниження післяопераційних інфекцій та інших ускладнень.