Газета «Новости медицины и фармации» Кардиология и ревматология (572) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Стабільна ішемічна хвороба серця. 2016
Рубрики: Ревматология, Кардиология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 27-60
Затверджено
Наказ Міністерства охорони
здоров’я України
від 02.03.2016 № 152
Вступ
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги (УКПМД) «Стабільна ішемічна хвороба серця», розроблений з урахуванням сучасних вимог доказової медицини, розглядає особливості проведення діагностики, лікування та профілактики стабільної ішемічної хвороби серця (ІХС) в Україні з позиції забезпечення наступності етапів медичної допомоги. УКПМД розроблений на основі клінічної настанови «Стабільна ішемічна хвороба серця». Затвердження цього УКПМД призупиняє використання УКПМД «Ішемічна хвороба серця: стабільна стенокардія напруги. Первинна допомога», який був введений в дію наказом МОЗ України від 23.11.2011 № 816.
При розробці УКПМД, як і відповідної клінічної настанови, були враховані нові положення доказової медицини, які увійшли в оновлені рекомендації Європейської асоціації кардіологів (2013). Для визначення нозології в оригінальному тексті використовується термін «стабільна хвороба коронарних артерій» (stable coronary artery disease), який, безперечно, є більш точним з точки зору патогенетичної сутності захворювання. Зазначимо, що за номенклатурою ВООЗ, цей термін вважається синонімом терміну «ішемічна хвороба серця (ІХС)». Враховуючи той факт, що в Україні загальновизнаним терміном є ІХС, в назві клінічної настанови та УКПМД використано термін «Стабільна ішемічна хвороба серця».
За формою, структурою та методичними підходами щодо використання вимог доказової медицини УКПМД відповідає вимогам «Методики розробки та впровадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року № 751, зареєстрованим в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
В УКПМД зосереджено увагу на організації медичної допомоги пацієнтам зі стабільною ІХС в Україні у відповідності до міжнародних клінічних настанов:
1. 2013 ESC guidelines on the management of stable coronary artery disease.
2. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS Guideline for the Diagnosis and Management of Patients With Stable Ischemic Heart Disease.
3. 2011 NICE (National Clinical Guideline Center) guideline 126 Stable angina.
4. 2013 AHA Exercise Standards for Testing and Training: A Scientific Statement From the American Heart Association.
Ознайомитися з адаптованою клінічною настановою можна за посиланням http://www.dec.gov.ua/mtd/reestr.html.
В новій версії УКПМД розглядаються питання надання медичної допомоги пацієнтам з ІХС не тільки у закладах охорони здоров’я (ЗОЗ) та лікарями, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці (ФОП), що надають первинну медичну допомогу, але й вторинну (спеціалізовану) і третинну (високоспеціалізовану), що забезпечує наступність у наданні медичної допомоги.
УКПМД розроблений мультидисциплінарною робочою групою, до якої увійшли представники різних медичних спеціальностей: лікарі загальної практики — сімейні лікарі, лікарі-терапевти, лікарі-кардіологи, лікарі-хірурги серцево-судинні, лікарі-кардіологи, які проводять перкутанні втручання, лікарі-дієтологи.
Перелік скорочень, що використовуються в протоколі
АКШ — аортокоронарне шунтування
АСК — ацетилсаліцилова кислота
АТ — артеріальний тиск
ББ — бета-адреноблокатори
БКК — блокатори кальцієвих каналів
БРА — блокатори рецепторів ангіотензину ІІ
ГІМ — гострий інфаркт міокарда
ГКС — гострий коронарний синдром
ДГП БКК — дигідропіридинові бета-адреноблокатори
ДФН — дозоване фізичне навантаження
ЕКГ — електрокардіографія
ЕхоКГ — ехокардіографія
ЗАК — загальний аналіз крові
ЗАС — загальний аналіз сечі
ЗОЗ — заклади охорони здоров’я
ЗХС — загальний холестерин
іАПФ — інгібітори ангіотензинперетворюючого ферменту
ІКГ — інвазивна коронарографія
ІМ — інфаркт міокарда
ІХС — ішемічна хвороба серця
КА — коронарні артерії
КВГ — коронаровентрикулографія
КМП — клінічний маршрут пацієнта
ЛКА — ліва коронарна артерія
ЛПМД — локальний протокол медичної допомоги
ЛШ — лівий шлуночок
МКХ — Міжнародна статистична класифікація захворювань та пов’язаних порушень стану здоров’я
ОМТ — оптимальна медикаментозна терапія
ПКВ — перкутанне коронарне втручання
СН — серцева недостатність
ССЗ — серцево-судинні захворювання
УКПМД — уніфікований клінічний протокол медичної допомоги
ФК — функціональний клас
ФОП — лікар, що провадить господарську діяльність з медичної практики як фізична особа-підприємець
ФР — фактори ризику
ФРК — фракційний резерв кровотоку
ХСЛПВЩ — холестерин ліпопротеїдів високої щільності
ХСЛПНЩ — холестерин ліпопротеїдів низької щільності
ХХН — хронічна хвороба нирок
ЦД — цукровий діабет
ЧСС — частота серцевих скорочень
І. Паспортна частина
1.1. Діагноз: Стабільна ішемічна хвороба серця
1.2. Код МКХ-10 — I20-I25
1.2.1. Стенокардія — код І20 (за МКХ-10):
— Стабільна стенокардія напруження, із зазначенням І–ІV ФК за класифікацією Канадської асоціації кардіологів. У пацієнтів з ІV ФК стенокардія малих напружень може клінічно проявлятись як стенокардія спокою — код І 20.8 за МКХ-10.
— Вазоспастична стенокардія (ангіоспастична, спонтанна, варіантна, стенокардія Принцметала) — І20.1.
— Мікроваскулярна стенокардія, в т.ч. стенокардія напруження без обструктивного ураження коронарних артерій (КА) за результатами ангіографії (кардіальний синдром Х) — І20.8.
— Стабільна стенокардія напруження без обструктивного ураження КА за даними ангіографії (кардіальний синдром Х, мікроваскулярна стенокардія); (рубрика І 20.8 за МКХ-10).
— 1.2.2. Кардіосклероз — код І25 (за МКХ-10):
— Постінфарктний кардіосклероз із зазначенням дат перенесених інфарктів міокарда (ІМ), їх локалізації, форми та стадії серцевої недостатності (СН), за наявності — порушення ритму і провідності — І25.2.
— Аневризма серця хронічна — І 25.3.
— Дифузний кардіосклероз із зазначенням дат форми та стадії СН, за наявності — порушення ритму і провідності — І25.1.
— Безбольова форма ІХС — І25.6.
Діагноз стабільної ІХС встановлюють:
— за результатами коронарографії;
— за наявності перенесеного ІМ;
— за наявності втручань з реваскуляризації міокарда (стентування КА, аортокоронарне шунтування (АКШ)).
1.3. Протокол призначений для лікарів загальної практики — сімейних лікарів, лікарів-терапевтів дільничних, лікарів-кардіологів, лікарів-хірургів серцево-судинних, лікарів відділень інтервенційної кардіології, відділень рентгеноендоваскулярної діагностики, медичного персоналу, який бере участь у наданні медичної допомоги пацієнтам зі стабільною ІХС.
1.4. Мета протоколу: впровадження медико-організаційних та лікувально-діагностичних підходів, які відповідають сучасним положенням доказової медицини, в процес надання медичної допомоги пацієнтам зі стабільною ІХС в Україні.
1.5. Дата складання протоколу — січень 2016 року.
1.6. Дата перегляду протоколу — січень 2019 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
Кравченко Василь Віталійович в.о. директора Медичного департаменту МОЗ України, голова робочої групи;
Соколов Максим Юрійович провідний науковий співробітник відділу інтервенційної кардіології Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «кардіологія», заступник голови з клінічних питань;
Талаєва Тетяна Володимирівна Генеральний директор Державного підприємства «Державний експертний центр МОЗ України», д.м.н., професор, заступник голови з координації діяльності мультидисциплінарної робочої групи;
Ліщишина Олена Михайлівна директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», cт.н.с., к.м.н., заступник голови з методологічного супроводу;
Лутай Михайло Іларіонович заступник директора з наукової роботи Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», д.м.н., професор;
Лисенко Ганна Федорівна старший науковий співробітник відділу атеросклерозу та хронічної ІХС Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», к.м.н.;
Амосова Катерина Миколаївна ректор Національного медичного університету імені О.О. Богомольця, завідувач кафедри госпітальної терапії № 2, чл.-кор. НАМН України, д.м.н., професор;
Вакалюк Ігор Петрович проректор з наукової роботи Державного вищого навчального закладу «Івано-Франківський національний медичний університет», завідувач кафедри внутрішньої медицини № 4 та медсестринства, д.м.н., професор;
Гідзинська Ірина Миколаївна завідувач консультативно-діагностичного центру (КДЦ) терапевтичного відділення КДЦ Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, к.м.н.;
Голікова Ілона Петрівна старший науковий співробітник відділу атеросклерозу та хронічної ІХС Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», к.м.н.;
Горова Елла Володимирівна заступник начальника управління — начальник відділу контролю якості медичної допомоги управління ліцензування та якості медичної допомоги МОЗ України;
Жарінов Олег Йосипович професор кафедри кардіології та функціональної діагностики Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «функціональна діагностика»;
Клименко Ліліана Вікторівна асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.;
Матюха Лариса Федорівна завідувач кафедри сімейної медицини і амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «загальна практика — сімейна медицина»;
Мітченко Олена Іванівна завідувач відділу дисліпідемій Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», д.м.н., професор;
Мороз Галина Зотівна професор кафедри військової загальної практики — сімейної медицини Української військово-медичної академії, д.м.н., професор;
Нетяженко Василь Захарович завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету імені О.О. Богомольця, чл.-кор. НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «терапія»;
Острополець Наталія Андріївна начальник відділу високоспеціалізованої медичної допомоги Управління надання медичної допомоги дорослим Медичного департаменту Міністерства охорони здоров’я України;
Руденко Анатолій Вікторович завідувач відділенням хірургії ішемічної хвороби серця Державної установи «Національний інститут серцево-судинної хірургії імені М.М. Амосова НАМН України», д.м.н., професор;
Руденко Костянтин Володимирович заступник головного лікаря Державної установи «Національний інститут серцево-судинної хірургії імені М.М. Амосова НАМН України», д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «хірургія серця і магістральних судин у дорослих»;
Скибчик Василь Антонович професор кафедри сімейної медицини та кафедри клінічної фармації Львівського національного медичного університету імені Данила Галицького, д.м.н., професор;
Соколов Юрій Миколайович завідувач відділу інтервенційної кардіології Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», д.м.н., професор;
Тащук Віктор Корнійович завідувач кафедри внутрішньої медицини, фізичної реабілітації, спортивної медицини та фізичного виховання Вищого державного навчального закладу України «Буковинський державний медичний університет», д.м.н., професор;
Титова Тетяна Анатоліївна доцент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.;
Тихонова Сусанна Адольфівна професор кафедри внутрішньої медицини № 2 Одеського національного медичного університету, д.м.н., кардіолог вищої категорії;
Хіміон Людмила Вікторівна завідувач кафедри сімейної медицини Національної медичної академії післядипломної освіти ім. П.Л. Шупика;
Целуйко Віра Йосипівна завідувач кафедри кардіології та функціональної діагностики Харківської медичної академії післядипломної освіти, д.м.н., професор.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович завідувач сектору економічної оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»;
Нетяженко Нонна Василівна експерт відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html
Рецензенти:
Долженко Марина Миколаївна завідувач кафедри кардіології Національної медичної академії післядипломної освіти ім. П.Л. Шупика, д.м.н., професор;
Коваль Олена Акіндінівна професор кафедри госпітальної терапії № 2 Державного закладу «Дніпропетровська медична академія Міністерства охорони здоров’я України», д.м.н., професор.
1.8. Епідеміологічна інформація
Визначення реальної поширеності стабільної ІХС має певні труднощі через мультисимптомність захворювання. Як правило, епідеміологічні дослідження ІХС базуються на виявленні стабільної стенокардії, як найбільш типової клінічної ознаки хвороби, з наступним клінічним підтвердженням діагнозу. Поширеність стенокардії суттєво зростає з віком незалежно від статі. У жінок показник складає 5–7 % у віці 45–64 роки і 10–12 % у віці 65–84 роки. У чоловіків — 4–7 % у віці 45–64 роки та 12–14 % у 65–84 роки.
За офіційною статистикою 2013 р., поширеність усіх форм ІХС серед дорослого населення України становить ~ 24 %, в тому числі серед осіб працездатного віку — близько 10 %. Захворюваність ~ 2 % на рік. Стенокардія зустрічається ~ у 35,5 % пацієнтів з ІХС, які звертаються за медичною допомогою. Проте, за клінічними даними і змінами ЕКГ, які визначені «Українським дослідженням 20 факторів серцево-судинного ризику в міській популяції м. Дніпропетровськ (2009–2013 рр.)» (Мітченко О.І. та співавтори), поширеність ІХС у віковій групі 30–69 років становила 13,2 %, тобто суттєво менше за офіційні показники і практично відповідає даним європейської статистики.
ІІ. Загальна частина
Особливості процесу надання медичної допомоги
Медична допомога пацієнтам зі стабільною ІХС надається у ЗОЗ та ФОП, які надають первинну, вторинну (спеціалізовану — амбулаторну та стаціонарну), та ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу.
Первинна медична допомога пацієнтам зі стабільною ІХС надається лікарями загальної практики — сімейними лікарями, лікарями, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці (ФОП), лікарями-терапевтами дільничними — в амбулаторіях загальної практики — сімейної медицини, сільських лікарських амбулаторіях, в центрах первинної медико-санітарної допомоги, на прийомі у лікаря або в денному стаціонарі за місцем проживання (перебування) пацієнта (номенклатура згідно з наказом МОЗ України від 28.10.2002 № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрованого в Міністерстві юстиції України 12 листопада 2002 року за № 892/7180 та наказу МОЗ України від 05.10.2011 № 646 «Порядок медичного обслуговування громадян центрами первинної медичної (медико-санітарної) допомоги», зареєстрованого в Міністерстві юстиції України 7 грудня 2011 року за № 1415/20153).
Вторинна амбулаторна медична допомога надається лікарями-кардіологами в діагностичних центрах, поліклініках — центральних міських, міських, центральних районних, районних, в центрах з медичних консультацій та діагностики (консультативно-діагностичних центрах), спеціалізованих медичних центрах (номенклатура згідно з наказом МОЗ України від 28.10.2002 № 385).
Вторинна стаціонарна медична допомога надається у спеціалізованих кардіологічних відділеннях багатопрофільних лікарняних закладів: у багатопрофільних лікарнях (клінічних лікарнях) інтенсивного лікування, лікарнях відновного (реабілітаційного) лікування, лікарнях (клінічних лікарнях) планового лікування, обласних центрах кардіологічної допомоги (номенклатура наказу Міністерства охорони здоров’я України та Академії медичних наук України № 621/60 від 24.07.2013 «Про систему кардіологічної допомоги у закладах охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 9 серпня 2013 року за № 1365/23897).
Третинна медична допомога надається у науково-дослідних установах, кардіохірургічних центрах — регіонального, міжрегіонального, обласного рівня, відділеннях кардіохірургії ЗОЗ (номенклатура згідно з наказом МОЗ України та НАМН України від 24.07.2013 р. № 621/60, наказу МОЗ України та НАМН України від 11.03.2013 р. № 193/20 «Про систему кардіо–хірургічної допомоги в Україні», які мають відповідну матеріально-технічну базу щодо можливості проведення інвазивних втручань.
У ЗОЗ та ФОП, які надають первинну медичну допомогу, проводиться основний обсяг заходів щодо профілактики ІХС — робота з пацієнтом із дотримання засад здорового способу життя та корекції факторів ризику (ФР), в тому числі медикаментозної, а також — обстеження пацієнтів зі скаргами на біль у грудній клітці з метою проведення у них диференційної діагностики стенокардії та скринінгу пацієнтів з гострим коронарним синдромом (ГКС), які потребують надання екстреної допомоги. Призначається оптимальна медикаментозна терапія (ОМТ) стабільної ІХС, проводиться моніторинг стану таких пацієнтів — контроль симптомів захворювання та корекції ФР після призначеного лікування — та диспансерне спостереження. Лікарі та медичні сестри здійснюють контроль за виконанням пацієнтом рекомендацій щодо лікування та планового прийому фармакологічних препаратів, в тому числі призначених у ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, після проведення терапевтичних або діагностичних втручань.
Враховуючи той факт, що матеріально-технічне забезпечення лікарів ЗОЗ та ФОП, які надають первинну медичну допомогу, обмежене щодо засобів, що дозволяють провести верифікацію діагнозу ІХС та встановити рівень ризику, рекомендується зосередити увагу на таких важливих для постановки діагнозу етапах, як:
— виявлення пацієнтів з клінічними симптомами стенокардії/болем у грудях;
— визначення індивідуальної претестової імовірності ІХС;
— детальний аналіз анамнезу пацієнта щодо наявності у нього ФР та супутніх захворювань, наявність яких збільшує ризик розвитку ІХС — цукрового діабету (ЦД), атеросклеротичного ураження периферичних артерій, хронічних хвороб нирок (ХХН);
— проведення лабораторних обстежень — загального та біохімічного аналізів крові — з визначенням рівня глікемії натще, загального холестерину (ЗХС), креатиніну — загального аналізу сечі (ЗАС), ЕКГ.
При неможливості встановити діагноз ІХС у ЗОЗ та ФОП, які надають первинну медичну допомогу, за необхідності, після призначення терапії щодо корекції ФР та ОМТ, пацієнти направляються до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу. Пацієнтам, яким встановлено діагноз ІХС, проводиться визначення ризику за результатами клінічного обстеження, основною метою є виділення пацієнтів високого ризику, які потребують обстеження та лікування у ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу.
У ЗОЗ та ФОП, які надають вторинну, та у ЗОЗ, що надають третинну медичну допомогу, надається консультативна допомога та проводяться лікувально-діагностичні заходи, які не можуть бути виконані у ЗОЗ та ФОП, які надають первинну медичну допомогу.
У ЗОЗ та ФОП, які надають вторинну амбулаторну медичну допомогу, проводиться основний обсяг заходів щодо верифікації діагнозу ІХС та диференційної діагностики болю в грудній клітці, визначення ступеня ризику за результатами інструментальних обстежень, селекція пацієнтів для проведення інвазивних втручань, а також — призначення ОМТ або корекція ОМТ, призначеної у ЗОЗ та ФОП, які надають первинну медичну допомогу, диспансерний нагляд пацієнтів з ІХС високого ризику та заходи профілактики — щодо розвитку гострого інфаркту міокарда (ГІМ) та інших ускладнень ІХС.
До ЗОЗ та ФОП, які надають вторинну стаціонарну допомогу, направляються пацієнти, яким необхідне надання інтенсивної медичної допомоги при ускладненому перебігу ІХС до стабілізації їх стану, проведення обстежень, які потребують короткострокової госпіталізації, та обстежень з метою діагностики ІХС та/або встановлення рівня ризику за наявності супутніх захворювань, проведення заходів реабілітації пацієнтам з ускладненим перебігом захворювання, встановлення працездатності. За наявності відповідної матеріально-технічної бази щодо можливості проведення інвазивних втручань у ЗОЗ та ФОП, які надають вторинну медичну допомогу, проводяться інвазивна коронарографія (ІКГ) та реваскуляризація міокарда.
У ЗОЗ, що надають третинну медичну допомогу, проводяться високотехнологічні методи обстеження з метою встановлення діагнозу ІХС та диференційної діагностики болю в грудній клітці, визначення ступеня ризику, проводиться комплексне лікування, в т.ч. оперативні втручання з використанням сучасних високоефективних технологій, визначається план лікування та обстеження після проведення інвазивного або оперативного втручання, проводяться заходи реабілітації та встановлення працездатності. За відсутності матеріально-технічної бази щодо можливості проведення інвазивних втручань обсяг заходів надання медичної допомоги у ЗОЗ, що надають третинну медичну допомогу, згідно з номенклатурою наказів МОЗ України та НАМН України від 24.07.2013 р. № 621/60 та МОЗ України та НАМН України від 11.03.2013 р. № 193/20, відповідає ЗОЗ, що надає вторинну медичну допомогу.
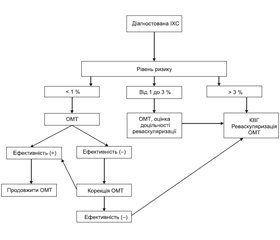
Стратифікація ризику займає важливе місце у процесі надання медичної допомоги пацієнтам з ІХС. Існуючі на сьогодні моделі оцінки ризику базуються на результатах проби з дозованим фізичним навантаженням (ДФН) та/або методик візуалізації міокарда та коронарних судин. Тому верифікація рівня ризику може бути проведена лише в ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу. Однак у ЗОЗ та ФОП, які надають первинну медичну допомогу, доцільно проводити стратифікацію ризику у пацієнтів з ІХС за результатами клінічних обстежень — з урахуванням високого функціонального класу (ФК) стенокардії, ефективності медикаментозної терапії, наявності супутньої патології, ФР та ступеня їх корекції. До групи високого ризику відносяться пацієнти з ІХС та супутнім ЦД, симптомами атеросклеротичного ураження периферичних артерій, ХХН, ознаками хронічної СН, інфарктом міокарда в анамнезі, наявністю множинних ФР — артеріальна гіпертензія, підвищений рівень ЗХС, тютюнокуріння тощо. Рівень смертності пацієнтів з ІХС високого ризику перевищує 3 % на рік, тому такі пацієнти направляються до ЗОЗ, що надають третинну (високо–спеціалізовану) медичну допомогу, з метою оцінки у них доцільності проведення реваскуляризації.
У випадку, якщо пацієнт потребує проведення високотехнологічних методів діагностики або лікування ІХС, він направляється до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, у плановому порядку. За наявності симптомів нестабільності стану — ознаки ГКС — пацієнт повинен бути скерований до спеціалізованого ЗОЗ негайно. Порядок взаємодії між ЗОЗ первинної, вторинної і третинної медичної допомоги в регіоні визначається локальними протоколами медичної допомоги, у яких визначено клінічний маршрут пацієнта та обсяг лікувально-діагностичних заходів у кожному ЗОЗ відповідно до матеріально-технічного та кадрового забезпечення, або відповідними наказами управління охорони здоров’я.
Мета лікування пацієнтів зі стабільною ІХС — зменшення симптомів захворювання, попередження ускладнень ІХС — ГІМ, хронічної СН, раптової смерті, зменшення частоти госпіталізацій з приводу загострення захворювання та/або виникнення ускладнень, покращення якості життя, збереження працездатності.
Важливу роль у лікуванні стабільної ІХС відіграє навчання пацієнта, яке проводиться у ЗОЗ всіх видів надання медичної допомоги:
— Пацієнтові у зрозумілій формі надається інформація щодо особливостей розвитку та перебігу захворювання.
— Пацієнта навчають розпізнавати напади стенокардії і застосовувати засоби невідкладної допомоги, зокрема, препарати нітрогліцерину короткої дії;
— Пацієнтові роз’яснюють, у яких випадках необхідно звертатись за медичною допомогою негайно;
— Пацієнтові надається інформація щодо тактики лікування, ролі дотримання засад здорового способу життя та режиму прийому медикаментів для полегшення симптомів захворювання та покращення прогнозу.
У пацієнтів зі стабільною стенокардією, чиї симптоми не контролюються за допомогою ОМТ, слід розглянути можливість та доцільність проведення реваскуляризації — перкутанного коронарного втручання (ПКВ) або АКШ. Вибір тактики лікування — ОМТ або поєднання ОМТ з інтервенційними втручаннями — узгоджується з пацієнтом після консультації з лікарем-кардіологом, який виконує ПКВ, та лікарем-хірургом серцево-судинним, або при проведенні консиліуму за участі цих спеціалістів, з урахуванням клінічних симптомів, супутньої патології та очікувань пацієнта. Пацієнт повинен бути проінформований про умови проведення втручання, його наслідки та необхідність продовження медикаментозної терапії після його проведення.
Всі пацієнти зі встановленим діагнозом ІХС потребують моніторингу свого стану і повинні перебувати під диспансерним наглядом лікаря. Переважна більшість пацієнтів перебуває під диспансерним наглядом лікаря ЗОЗ та ФОП, які надають первинну медичну допомогу, пацієнти з ускладненим перебігом ІХС після стабілізації стану за наявності відповідної матеріально-технічної бази можуть перебувати під диспансерним наглядом у спеціаліста (лікаря-кардіолога).
ІІІ. Основна частина
3.1. Для закладів охорони здоров’я та лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, які надають первинну медичну допомогу
3.1.1. Первинна профілактика
Положення протоколу
Первинна профілактика ІХС розглядається з позиції загальної профілактики серцево-судинних захворювань (ССЗ) і полягає у виявленні і корекції доведених ФР:
— АГ;
— тютюнокуріння;
— гіперхолестеринемії;
— надлишкової маси тіла;
— недостатньої фізичної активності;
Важливою складовою первинної профілактики ІХС є виявлення та лікування супутньої патології, наявність якої підвищує ризик розвитку ІХС — ЦД ІІ типу, атеросклеротичного ураження периферичних артерій, ХХН, депресії.
Обґрунтування
Доведено, що артеріальна гіпертензія, тютюнокуріння, гіперхолестеринемія, надмірна маса тіла, недостатня фізична активність мають негативний вплив на розвиток ССЗ та є ФР, які піддаються корекції за допомогою модифікації способу життя та фармакотерапії у разі необхідності.
Доведено, що ряд захворювань та патологічних станів, зокрема, ЦД ІІ типу та порушення обміну глюкози, атеросклеротичні ураження периферичних артерій, ХХН, депресія, збільшують ризик розвитку ІХС.
Необхідні дії
Медична допомога надається у відповідності з УКПМД «Профілактика серцево-судинних захворювань». Діагностика і лікування супутньої патології проводяться відповідно до положень чинних медико-технологічних документів, затверджених наказами МОЗ України (УКПМД «Артеріальна гіпертензія», «Цукровий діабет» тощо).
3.1.2. Діагностика
Положення протоколу
Клінічне, лабораторне та інструментальне обстеження пацієнтів проводиться з метою:
— встановлення діагнозу ІХС або оцінки вірогідності її наявності;
— виявлення ФР розвитку ССЗ;
— виявлення супутньої патології, що негативно впливає на перебіг ІХС (АГ, ЦД, ХХН тощо);
— скринінгу пацієнтів високого ризику за результатами клінічного огляду, які потребують направлення до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу.
Обґрунтування
Верифікація діагнозу ІХС, виявлення ФР та супутньої патології, що негативно впливають на перебіг ІХС, скринінг пацієнтів високого ризику розвитку серцево-судинних ускладнень визначають вибір оптимальної тактики лікування та попередження ускладнень.
Необхідні дії щодо діагностики ІХС
Обов’язкові:
1. Проведення клінічного огляду пацієнта, до якого входять:
— збір скарг та анамнезу;
— визначення ФР;
— фізикальне обстеження серця, легень, черевної порожнини.
2. Проведення оцінки стану пацієнта за результатами клінічного огляду:
— клінічна оцінка больового синдрому (4.1.1.1, 4.1.1.2, 4.1.1.3);
— претестова оцінка вірогідності ІХС (4.1.1.4);
— оцінка вірогідності наявності нестабільної стенокардії та/або ГКС (4.1.1.2);
— визначення тактики подальшого обстеження пацієнтів, зокрема, необхідності направлення на вторинний етап надання медичної допомоги з метою верифікації діагнозу ІХС (4.1.1.4, 4.1.2);
— у пацієнтів з вірогідним діагнозом стабільної стенокардії — визначення ФК (класифікація Канадського кардіологічного товариства) (4.1.1.5).
3. Проведення аналізу скринінгу депресії у пацієнтів з встановленим діагнозом ІХС у відповідності з УКПМД «Депресія» (наказ МОЗ України від 25.12.2014 № 1003).
3. Лабораторні обстеження:
— загальний аналіз крові (ЗАК);
— ЗАС;
— визначення рівня глікемії натще, ЗХС, креатиніну.
4. Інструментальні обстеження:
— реєстрація ЕКГ в 12 відведеннях.
Бажані:
інструментальні
— ЕхоКГ;
— ультразвукове дослідження сонних артерій.
5. Остаточна оцінка вірогідності наявності ІХС та рівня ризику за результатами клінічного огляду та проведених обстежень.
3.1.3. Лікування
Положення протоколу
Мета лікування:
— полегшення симптомів захворювання та якості життя пацієнта;
— покращення прогнозу: попередження передчасної смерті, ускладнень ІХС.
Лікування включає:
— навчання пацієнта;
— немедикаментозну корекцію ФР (модифікація способу життя);
— призначення ОМТ — симптоматичної терапії та препаратів для попередження ускладнень, в т.ч. медикаментозної корекції ФР ІХС (4.1.3.1, 4.1.3.2, 4.1.3.3);
— за необхідності — направлення пацієнта до ЗОЗ, що надає спеціалізовану та/або високоспеціалізовану медичну допомогу, для прийняття рішення щодо проведення реваскуляризації (4.1.2).
Обґрунтування
Існують докази, що своєчасне комплексне призначення ОМТ та немедикаментозних методів лікування знижує темпи прогресування захворювання, частоту розвитку ускладнень і смертність, покращує якість життя пацієнтів.
Необхідні дії
Обов’язкові:
1. Навчання пацієнта:
1.1. Провести консультування пацієнта із роз’яс-ненням у доступній формі особливостей розвитку та перебігу захворювання.
1.2. Надати рекомендації щодо змін способу життя та пояснити їх роль у лікуванні симптомів захворювання та покращенні прогнозу.
1.3. Скласти план лікувально-профілактичних заходів, узгодити з пацієнтом схеми і режим прийому фармакологічних препаратів.
1.4. Надати пацієнтові інформацію щодо важливого значення виконання рекомендацій лікаря та прихильності до лікування для попередження ускладнень.
1.5. Навчити пацієнта розпізнавати напади стенокардії і застосовувати засоби невідкладної допомоги (препарати нітрогліцерину короткої дії); роз’яснити, коли необхідно звертатись за медичною допомогою.
1.6. Надати інформацію щодо можливої побічної дії препаратів.
1.7. Надати пацієнтові інформацію про недопустимість поєднаного застосування нітратів та селективних інгібіторів фосфодіестерази-5 (силденафіл та інші) — внаслідок небезпеки критичного зниження АТ.
1.8. Уточнити, чи зрозумів пацієнт надані рекомендації. Відповісти на запитання пацієнта.
2. Зробити відповідний запис у медичній картці амбулаторного хворого.
Бажані:
1. Надати пацієнту роздрукований «Інформаційний лист» (додаток 1).
2. Залучення пацієнта до участі в програмах немедикаментозної корекції: школи здоров’я, програми відмови від тютюнокуріння, програми психологічної та фізичної реабілітації тощо (за їх наявності).
3.1.3.1. Немедикаментозні методи лікування
Необхідні дії
Обов’язкові:
1. Всім пацієнтам з ІХС рекомендувати немедикаментозну корекцію наявних ФР і модифікацію способу життя:
1.1. Всім, хто має звичку тютюнокуріння, слід рекомендувати повну відмову. Всім пацієнтам рекомендувати уникати пасивного тютюнокуріння.
1.2. Заохочувати всіх пацієнтів до виконання рекомендацій щодо здорового харчування (додаток 2).
1.3. Рекомендувати всім пацієнтам контролювати масу тіла та об’єм талії. Підтримувати індекс маси тіла в межах 18,5–24,9 кг/м2, об’єм талії ≤ 88 см (у жінок), ≥ 102 см (у чоловіків).
1.4. Всім пацієнтам рекомендувати програму помірних фізичних навантажень (інтенсивність визначається індивідуально, за необхідності — після проведення тесту з фізичним навантаженням на етапі спеціалізованої медичної допомоги, особливо — у пацієнтів, що вели малорухомий спосіб життя і планують розпочати фізичні тренування високої інтенсивності).
2. Заохочувати пацієнтів до самоконтролю ФР, постійно підтримувати стратегію поведінки, направлену на підвищення прихильності до виконання рекомендацій лікаря.
3.1.3.2. Медикаментозні методи лікування
Необхідні дії
Обов’язкові:
ОМТ пацієнтів зі стабільною ІХС включає призначення, як мінімум, одного препарату, що впливає на симптоми стенокардії, та препаратів для попередження ускладнень захворювання. Обов’язковим є медикаментозне лікування супутніх захворювань, які мають негативний вплив на перебіг ІХС (АГ, ЦД, ХХН тощо), яке проводиться відповідно до чинних медико-технологічних документів.
3.1.3.2.1. Призначення препаратів, що впливають на симптоми стенокардії (4.1.3.1, 4.1.3.2, 4.1.3.3)
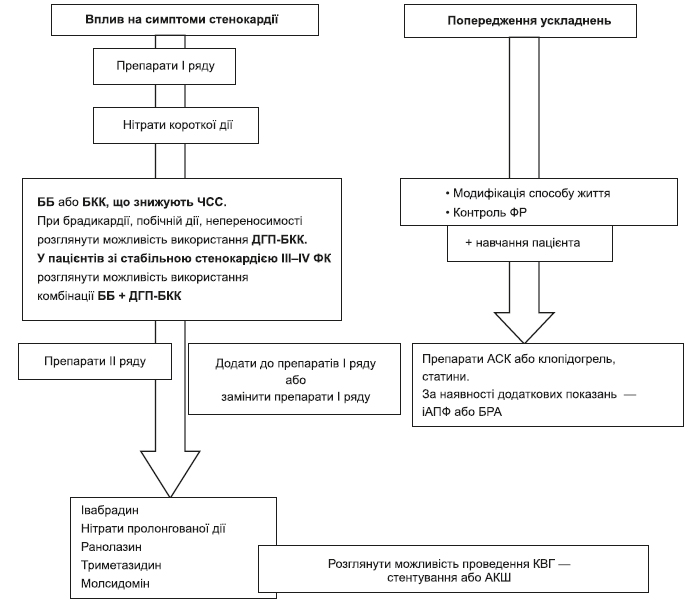
1.1. Короткочасний контроль симптомів:
— рекомендувати прийом нітрогліцерину короткої дії — у вигляді таблеток під язик або спрею — для усунення нападів стенокардії;
— рекомендувати прийом нітрогліцерину короткої дії у вигляді таблеток під язик для профілактики нападу — перед запланованим фізичним навантаженням, при емоційному стресі тощо.
1.2. Терапія для тривалого контролю симптомів і попередження нападів:
1. Призначити препарати І ряду — бета-адреноблокатори (ББ) або блокатори кальцієвих каналів (БКК), що знижують частоту серцевих скорочень (ЧСС), в адекватних дозах з урахуванням побічної дії та наявних протипоказань (4.1.3.3).
2. При недостатній ефективності терапії рекомендується замінити ББ на БКК, або навпаки, чи призначити комбінацію ББ та дигідропіридинових БКК (ДГП-БКК).
3. Пацієнтам зі стенокардією ІІІ та IV ФК за канадською класифікацією рекомендується розглянути можливість призначення комбінації ББ та ДГП-БКК.
4. Пацієнтам з низькою ЧСС — менше 60/хв — або за наявності непереносимості або протипоказань до призначення ББ або БКК, що знижують ЧСС, рекомендується розглянути можливість призначення ДГП-БКК.
5. При недостатній ефективності препаратів І ряду для контролю симптомів стенокардії — додати до лікування один (або комбінацію) препаратів ІІ ряду — нітрати пролонгованої дії, івабрадин, триметазидин, ранолазин в адекватних дозах.
6. За наявності протипоказань або побічної дії препаратів І ряду лікування можна розпочинати з призначення препаратів ІІ ряду.
3.1.3.2.2. Призначення препаратів для профілактики ускладнень (4.1.3.1, 4.1.3.2):
— Препарати ацетилсаліцилової кислоти (АСК) у дозі 75–150 мг на добу призначаються для постійного прийому всім пацієнтам за відсутності протипоказань (додаток 3).
— При непереносимості препаратів АСК призначаються препарати клопідогрелю у дозі 75 мг на добу при відсутності протипоказань.
— Пацієнтам, яким було проведено ПКВ, призначається подвійна антитромбоцитарна терапія, як правило — комбінація препаратів АСК та клопідогрелю або інша комбінація, яку було призначено у ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу. При встановленні елютинг-стентів тривалість подвійної антитромбоцитарної терапії має становити не менше 12 місяців, при встановленні металевих стентів без покриття — не менше 4 тижнів (додаток 4).
— За необхідності, для профілактики побічної дії антитромбоцитарних препаратів у пацієнтів високого ризику їм призначають інгібітори протонної помпи в стандартних дозах — курсом або для постійного прийому.
— Статини призначаються всім пацієнтам з встановленим діагнозом ІХС при відсутності протипоказань незалежно від рівня ЗХС або ХСЛПНЩ (додаток 5).
— Пацієнтам зі стабільною ІХС та ЦД, артеріальною гіпертензією, ХХН, хронічної СН або безсимптомним порушенням функції лівого шлуночка (ЛШ) за відсутності протипоказань призначаються інгібітори ангіотензинперетворюючого ферменту (іАПФ).
— За наявності протипоказань або непереносимості іАПФ цим пацієнтам призначають блокатори рецепторів ангіотензину ІІ (БРА).
3.1.4.2.2. Лікування супутніх захворювань — медикаментозне та немедикаментозне — проводиться відповідно до чинних медико-технологічних документів.
При неефективності ОМТ:
— упевнитись, що пацієнт виконує рекомендації щодо прийому препаратів;
— за необхідності — провести корекцію терапії;
— за відсутності контролю симптомів — направлення до ЗОЗ та ФОП, які надають вторинну медичну допомогу.
3.1.4. Диспансерний нагляд
Положення протоколу
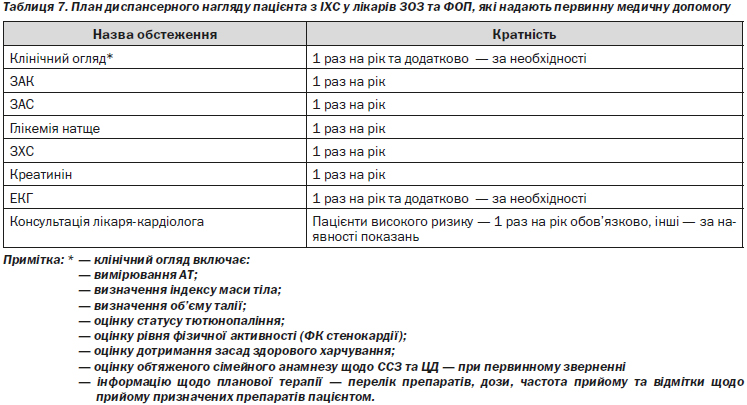
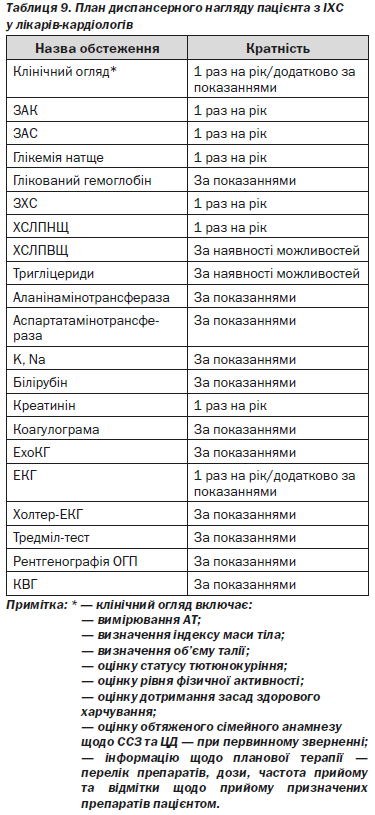
Пацієнти зі стабільною ІХС, незалежно від наявності або відсутності симптомів стенокардії та рівня ризику, підлягають диспансерному нагляду. Пацієнти високого ризику — після перенесеного ГІМ, після проведення інвазивних та оперативних коронарних втручань — підлягають диспансерному нагляду у лікаря-кардіолога, при неможливості диспансерний нагляд таких пацієнтів проводиться лікарем ЗОЗ та ФОП, які надають первинну медичну допомогу, при цьому в план диспансерного нагляду включають консультацію лікаря-кардіолога. Частота планового клінічного огляду лікаря у рамках диспансерного нагляду має бути не меншою ніж 1 раз на рік або частіше за необхідності, частота консультування пацієнтів високого ризику лікарем-кардіологом визначається індивідуально (4.1.4). Пацієнти з вперше поставленим діагнозом ІХС, яким призначено ОМТ — як лікарем ЗОЗ та ФОП, які надають первинну та вторинну медичну допомогу, так і у ЗОЗ, що надають третинну медичну допомогу, — потребують обов’язкового контролю ефективності терапії упродовж першого тижня після її призначення з метою контролю ефективності призначеної терапії та оцінки ступеня корекції ФР. Частота подальшого спостереження таких пацієнтів визначається індивідуально, з урахуванням клінічних симптомів захворювання та ступеня прихильності пацієнта до виконання рекомендацій лікаря, але не менше 1 разу на рік.
Обґрунтування
Лікарське спостереження з регулярним контролем виконання пацієнтом рекомендацій щодо зміни способу життя і дотримання режиму прийому призначених медикаментозних засобів є доведеним фактором підвищення прихильності до лікування та покращення прогнозу, попередження виникнення ускладнень та передчасної смерті у пацієнтів зі стабільною ІХС. Важливе значення має корекція та моніторинг ФР і супутніх клінічних станів.
Необхідні дії
Обов’язкові:
1. Пацієнтам зі стабільною ІХС, які перебувають під диспансерним наглядом, згідно з планом диспансерного нагляду, проводять клінічний огляд, реєстрацію ЕКГ та лабораторні обстеження — ЗАК, ЗАС, визначення рівня глікемії натще, ЗХС, креатиніну. Щороку оцінюють:
— динаміку клінічних симптомів за період спостереження;
— ефективність лікування: контроль симптомів стенокардії, ступінь корекції ФР;
— виконання рекомендацій лікаря;
— ефективність лікування супутньої патології, що впливає на перебіг ІХС.
2. Проводять підтримку мотивації щодо дотримання режиму медикаментозної терапії та модифікації способу життя, за необхідності — корекцію рекомендацій та призначень.
3. При неможливості проводити контроль досягнення цільового рівня ХСЛПНЩ (менше 1,8 ммоль/л) у ЗОЗ та ФОП, які надають первинну медичну допомогу, рекомендується контролювати рівень ЗХС — менше 4,0 ммоль/л або зниження на 50 % від початкового рівня.
4. За наявності супутньої патології обсяг обстежень та частота проведення диспансерного нагляду визначається чинними медико-технологічними документами, наказами МОЗ України та локальними протоколами або відповідними наказами відділу охорони здоров’я.
5. У випадку розвитку ускладнень, відсутності контролю симптомів стенокардії та ФР на фоні ОМТ, за необхідності проведення обстежень, що не можуть бути виконані у ЗОЗ та ФОП, які надають первинну медичну допомогу, слід направити пацієнта до ЗОЗ та ФОП, які надають вторинну медичну допомогу. Частота направлення пацієнтів з ІХС до ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу, у плановому порядку в рамках диспансерного нагляду визначається індивідуально з урахуванням рекомендацій, наданих лікарем-кардіологом та/або лікарем-хірургом серцево-судинним.
3.2. Для закладів охорони здоров’я та лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, які надають вторинну амбулаторну медичну допомогу
3.2.1. Профілактика
Положення протоколу
У ЗОЗ та ФОП, які надають вторинну медичну допомогу, проводяться заходи щодо профілактики виникнення ускладнень ІХС та смерті від ССЗ (вторинна профілактика).
Рекомендації щодо первинної профілактики ІХС надаються тим пацієнтам, у яких не було виявлено ССЗ — як у випадку, коли вони не були проведені у повному обсязі у ЗОЗ та ФОП, які надають первинну медичну допомогу, так і для підсилення мотивації щодо їх дотримання.
Обґрунтування
Доведено, що лікарі-кардіологи відіграють важливу роль у підсиленні мотивації пацієнта до виконання вимог щодо здорового способу життя, корекції ФР та прихильності до медикаментозного лікування. Матеріально-технічна база ЗОЗ та ФОП, які надають вторинну медичну допомогу, дозволяє проводити верифікацію діагнозу ІХС, виявлення супутньої патології та проводити оцінку ризику, що визначає тактику ведення пацієнтів.
Необхідні дії (див. 3.1.1)
3.2.2. Діагностика
Положення протоколу
Клінічне, лабораторне та інструментальне обстеження пацієнтів проводиться з метою:
— встановлення або верифікації діагнозу ІХС;
— стратифікації ризику пацієнтів з ІХС;
— вибору оптимальної тактики лікування, в т.ч. вирішення питання щодо необхідності проведення інвазивного втручання.
Обґрунтування
Верифікація діагнозу ІХС, виявлення ФР та супутньої патології, що негативно впливають на перебіг ІХС, скринінг пацієнтів високого ризику розвитку серцево-судинних ускладнень визначають вибір оптимальної тактики лікування та попередження ускладнень.
Необхідні дії щодо діагностики ІХС (4.2.2, додаток 6)
Обов’язкові:
1. Проведення клінічного огляду та обстеження пацієнта, до якого входять:
— збір скарг та анамнезу;
— визначення ФР;
— фізикальне обстеження серця, легень, черевної порожнини;
— клінічна оцінка больового синдрому;
— оцінка ефективності лікування, призначеного у ЗОЗ та ФОП, які надають первинну медичну допомогу;
— проведення ЕхоКГ — з метою визначення фракції викиду ЛШ та оцінки регіональної скоротливості, а також — виявлення інших патологічних змін серця;
— визначення тактики подальшого обстеження пацієнтів для верифікації діагнозу ІХС та стратифікації ризику: тест з ДФН, за неможливості виконання або наявності протипоказань — тести з візуалізацією міокарда — в умовах ЗОЗ та ФОП, які надають вторинну стаціонарну, або в умовах ЗОЗ, що надають третинну медичну допомогу та мають відповідне матеріально-технічне оснащення (4.2.2.1–4.2.2.7, додаток 6);
— проведення додаткових інструментальних та лабораторних обстежень з метою діагностики супутніх захворювань та ефективності корекції ФР. Обсяг обстежень визначається індивідуально за результатами клінічного огляду та матеріально-технічних можливостей ЗОЗ. За необхідності проведення обстежень для діагностики ІХС або визначення рівня ризику, які не можуть бути виконані у ЗОЗ та ФОП, які надають вторинну медичну допомогу, пацієнт направляється до ЗОЗ, що надають третинну медичну допомогу, у плановому або ургентному порядку.
2. Важливим завданням ЗОЗ та ФОП, які надають вторинну амбулаторну медичну допомогу, є визначення необхідності проведення реваскуляризації міокарда у пацієнтів зі стабільною ІХС, які будуть направлені до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, у плановому або ургентному порядку (4.2.2.8).
3. Всім пацієнтам зі встановленим діагнозом ІХС проводиться скринінг депресії у відповідності до УКПМД «Депресія» (наказ МОЗ України від 25.12.2014 № 1003), якщо це не було проведено у ЗОЗ та ФОП, які надають первинну медичну допомогу.
3.2.3. Лікування
Положення протоколу
У ЗОЗ та ФОП, які надають вторинну амбулаторну медичну допомогу, призначається лікування пацієнтам з ІХС, яким було встановлено діагноз вперше, та, за необхідності, проводиться корекція терапії, призначеної у ЗОЗ та ФОП, які надають первинну медичну допомогу, та визначається необхідність проведення реваскуляризації (4.2.2.8).
Мета лікування:
— полегшення симптомів захворювання;
— покращення прогнозу: попередження передчасної смерті, ускладнень ІХС.
Лікування включає:
— навчання пацієнта;
— немедикаментозну корекцію ФР (модифікація способу життя);
— призначення ОМТ — симптоматичної терапії та препаратів для попередження ускладнень, в т.ч. медикаментозна корекція ФР ІХС (4.1.3.1, 4.1.3.2, 4.1.3.3);
— за необхідності — направлення пацієнта до ЗОЗ, що надає високоспеціалізовану медичну допомогу, для прийняття рішення щодо проведення реваскуляризації (4.1.2).
Обґрунтування
Існують докази, що своєчасне комплексне призначення ОМТ та немедикаментозних методів лікування знижує темпи прогресування захворювання, частоту розвитку ускладнень і смертність, покращує якість життя пацієнтів.
Необхідні дії
Обов’язкові:
1. Навчання пацієнта:
1.1. Провести консультування пацієнта із роз’яс-ненням у доступній формі особливостей розвитку та перебігу захворювання.
1.2. Надати рекомендації щодо змін стилю життя та пояснити їх роль у лікуванні симптомів захворювання та покращенні прогнозу.
1.3. Скласти план лікувально-профілактичних заходів, узгодити з пацієнтом схеми і режим прийому фармакологічних препаратів.
1.4. Надати пацієнтові інформацію щодо важливого значення виконання рекомендацій лікаря та прихильності до лікування для попередження ускладнень.
1.5. Навчити пацієнта розпізнавати напади стенокардії і застосовувати засоби невідкладної допомоги (препарати нітрогліцерину короткої дії), роз’яснити, коли необхідно звертатись за медичною допомогою.
1.6. Надати інформацію щодо можливої побічної дії препаратів.
1.7. Надати пацієнтові інформацію щодо недопустимості поєднаного застосування нітратів та селективних інгібіторів фосфодіестерази-5 (силденафіл та ін.) — внаслідок небезпеки критичного зниження АТ.
1.8. Уточнити, чи зрозумів пацієнт надані рекомендації. Відповісти на запитання пацієнта.
1.9. Зробити відповідний запис в медичній картці амбулаторного хворого.
Бажані:
1. Надати пацієнту роздрукований «Інформаційний лист» (додаток 1).
Залучення пацієнта до участі в програмах немедикаментозної корекції: школи здоров’я, програми відмови від тютюнокуріння, програми психологічної та фізичної реабілітації тощо (за їх наявності).
3.2.3.1. Немедикаментозні методи лікування (див. 3.1.3.1)
3.2.3.2. Медикаментозні методи лікування (див. 3.1.3.2)
За наявності показань пацієнти з ІХС скеровуються до профільних спеціалістів — для надання медичної допомоги щодо лікування супутньої патології та проведення заходів немедикаментозної корекції ФР — у ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу.
3.2.4. Диспансерний нагляд
Положення протоколу
Пацієнти зі стабільною ІХС високого ризику, незалежно від наявності або відсутності симптомів стенокардії, зокрема пацієнти після перенесеного ГІМ та пацієнти після проведення інвазивних та оперативних коронарних втручань, підлягають диспансерному нагляду у ЗОЗ та ФОП, які надають вторинну медичну допомогу (лікар-кардіолог). За неможливості забезпечення диспансерного нагляду пацієнта високого ризику лікарем-кардіологом, диспансерний нагляд проводиться у ЗОЗ та ФОП, які надають первинну медичну допомогу, — лікар-терапевт дільничний або лікар загальної практики — сімейний лікар (3.1.4). Частота планового клінічного огляду лікаря у рамках диспансерного нагляду має бути не меншою ніж 1 раз на рік або частіше за необхідності (4.2.4).
Пацієнти з вперше поставленим діагнозом ІХС, яким призначено ОМТ у ЗОЗ та ФОП, які надають вторинну медичну допомогу, потребують обов’язкового контролю ефективності терапії упродовж першого тижня після її призначення з метою контролю ефективності призначеної терапії та оцінки ступеня корекції ФР. Частота подальшого спостереження таких пацієнтів визначається індивідуально, з урахуванням клінічних симптомів захворювання та ступеня прихильності пацієнта до виконання рекомендацій лікаря, але не менше 1 разу на рік.
За умови стабільного стану та прихильності до лікування такі пацієнти можуть бути передані для подальшого спостереження до лікарів, що надають первинну медичну допомогу з відповідними рекомендаціями щодо плану подальшого спостереження та лікування.
Обґрунтування, необхідні дії лікаря — наведені у розділі 3.1.4. Орієнтовний план обстежень в рамках диспансерного нагляду пацієнтів високого ризику у ЗОЗ та ФОП, які надають вторинну медичну допомогу, представлено у розділі 4.2.4. При корекції такого ФР, як дисліпідемія, рекомендується проводити контроль досягнення цільового рівня ХСЛПНЩ — менше 1,8 ммоль/л, або зниження на 50 % від початкового рівня. При неможливості визначення рівня ХСЛПНЩ проводиться контроль рівня ЗХС — як у ЗОЗ та ФОП, які надають первинну медичну допомогу. При прогресуванні симптомів захворювання пацієнти високого ризику направляються до ЗОЗ, що надає третинну медичну допомогу — для проведення інвазивних втручань. За наявності показань пацієнти направляються на госпіталізацію до ЗОЗ та ФОП, які надають стаціонарну допомогу (3.3.1).
3.3. Для закладів охорони здоров’я та лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, які надають вторинну стаціонарну медичну допомогу, та закладів охорони здоров’я, що надають третинну медичну допомогу
3.3.1. Профілактика
Положення протоколу
У ЗОЗ та ФОП, які надають вторинну стаціонарну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу, проводяться заходи щодо профілактики виникнення ускладнень ІХС та смерті від ССЗ (вторинна профілактика).
Рекомендації щодо первинної профілактики ІХС надаються тим пацієнтам, у яких не було виявлено ССЗ — як у випадку, коли вони не були проведені у повному обсязі у ЗОЗ та ФОП, які надають первинну медичну допомогу, так і для підсилення мотивації щодо їх дотримання.
Обґрунтування
Доведено, що лікарі ЗОЗ, що надають вторинну стаціонарну медичну допомогу, мають провідну роль у підсиленні мотивації пацієнта до виконання рекомендацій щодо дотримання засад здорового способу життя, медикаментозної та немедикаментозної корекції ФР та режиму прийому препаратів ОМТ.
Необхідні дії лікаря (див. 3.1.1)
3.3.2. Діагностика
Положення протоколу
У ЗОЗ та ФОП, які надають вторинну стаціонарну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу, направляються пацієнти, яким показано проведення інвазивних втручань з метою верифікації діагнозу ІХС, оцінки ризику ІХС та визначення необхідності проведення процедур реваскуляризації (4.2.2.1-4.2.2.7).
До ЗОЗ та ФОП, які надають стаціонарну медичну допомогу, направляються також пацієнти, обстеження яких не може бути виконано в амбулаторних умовах внаслідок тяжкого стану — виникнення ускладнень або наявність тяжкої супутньої патології, — та проводиться комплексне обстеження за необхідності проведення експертизи працездатності (4.2.2.2-4.2.2.6). У випадку відсутності необхідного матеріально-технічного оснащення у ЗОЗ та ФОП, які надають вторинну стаціонарну медичну допомогу, пацієнти можуть бути направлені лікарем-кардіологом безпосередньо до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу та мають відповідне матеріально-технічне оснащення. Порядок взаємодії ЗОЗ та ФОП, які надають вторинну амбулаторну, вторинну стаціонарну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу при проведенні інвазивних діагностичних втручань, визначається відповідним розпорядженням управління охорони здоров’я.
Обґрунтування
Верифікація діагнозу ІХС, виявлення ФР та супутньої патології, що негативно впливають на перебіг ІХС, скринінг пацієнтів високого ризику розвитку серцево-судинних ускладнень визначають вибір оптимальної тактики лікування та попередження ускладнень.
Необхідні дії
Обов’язкові:
1. Клінічний огляд — див. розділ 3.2.2, 4.2.2, додаток 6.
2. Обсяг інструментальних та лабораторних обстежень залежить від клінічного стану пацієнта та обсягу обстежень, проведених на догоспітальному етапі.
3. Визначення пацієнтів з абсолютними показаннями для проведення ІКГ (4.3.2.2).
Бажані:
Визначити пацієнтів з відносними показаннями для проведення ІКГ (4.3.2.3; 4.3.2.4).
3.3.3 Лікування
Положення протоколу
У ЗОЗ та ФОП, які надають вторинну стаціонарну медичну допомогу, та ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу:
— призначається лікування пацієнтам з ІХС, яким було встановлено діагноз вперше, та, за необхідності, проводиться корекція терапії, призначеної в умовах амбулаторної медичної допомоги;
— надається інтенсивна медична допомога пацієнтам з ускладненим перебігом ІХС до стабілізації їх стану;
— проводяться заходи реабілітації пацієнтів з ускладненим перебігом захворювання та пацієнтам після проведених інвазивних та оперативних втручань;
— за наявності відповідного матеріально-технічного оснащення проводяться інвазивні та оперативні втручання щодо реваскуляризації міокарда (4.3.2.1).
Обґрунтування
Існують докази, що своєчасне комплексне призначення ОМТ, немедикаментозних методів лікування та проведення реваскуляризації міокарда знижує темпи прогресування захворювання, частоту розвитку ускладнень і смертність, покращує якість життя пацієнтів.
Необхідні дії
Обов’язкові:
1. Обсяг заходів перерахований у розділах 3.2.3, 4.1.3.1, 4.1.3.2, 4.2.2.8, 4.3.2.6, 4.3.2.7, додатки 3, 4, 8.
2. Визначення тактики проведення планових перкутанних втручань в умовах відділення інтервенційної кардіології (катетеризаційної лабораторії) (4.3.2.5, 4.3.2.6, 4.3.2.7) або оперативних втручань (АКШ, протезування клапанів, штучні водії ритму тощо).
3. Призначення або корекція медикаментозної терапії після проведення інвазивного або оперативного втручання (4.1.3.1, 4.1.3.2, 4.2.2.8, додаток 3, 4, 5).
3.3.5. Диспансерний нагляд — пацієнтам надають рекомендації щодо плану обстежень та лікування в рамках диспансерного нагляду, який проводиться у ЗОЗ та ФОП, які надають первинну та вторинну медичну допомогу (лікар-кардіолог, лікар-терапевт дільничний, лікар загальної практики — сімейний лікар). За необхідності визначається частота повторних планових госпіталізацій та/або консультацій лікарів ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, що вказується в рекомендаціях щодо д/нагляду при виписці зі стаціонару.
4.1. Первинна медична допомога
4.1.1. Діагностика стабільної ІХС у ЗОЗ та ФОП, які надають первинну медичну допомогу
4.1.1.1. Клінічна оцінка больового синдрому (таблиця 1)
Стенокардія — основний клінічний симптом ІХС, найбільш частою причиною її появи є обструкція коронарних судин атеросклеротичною бляшкою, що призводить до зменшення кровопостачання міокарда. Збір анамнезу залишається основним елементом діагностики стенокардії. У більшості випадків анамнез дозволяє встановити точний діагноз, а фізикальне обстеження та інструментальні методи дослідження необхідні тільки для його підтвердження чи виключення альтернативної патології. Рекомендується обов’язково запитувати пацієнтів як про біль, так і інший дискомфорт у грудях, оскільки достатньо часто стенокардія сприймається як відчуття стискання, важкості тощо.

Характеристика болю та/або дискомфорту при нападі стенокардії — 4 ознаки:
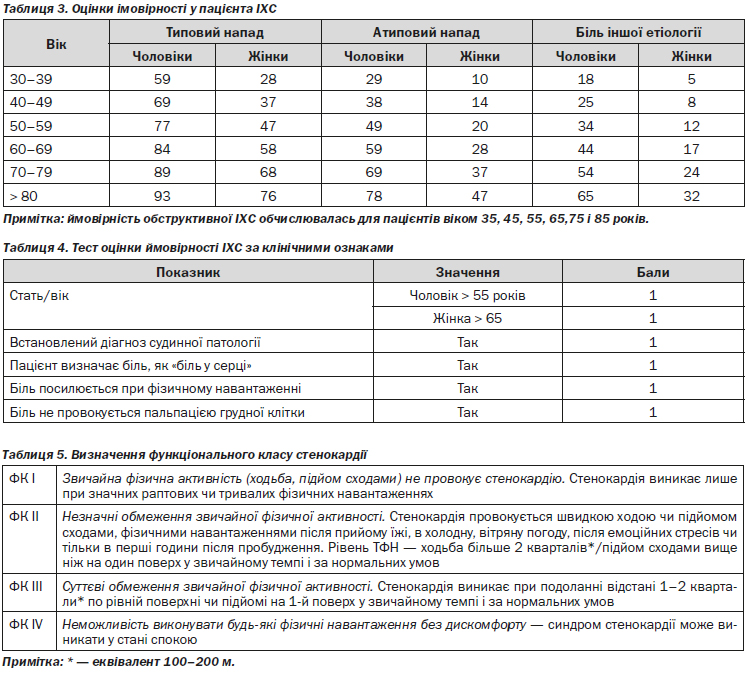
1. Локалізація: загрудинний біль з можливою іррадіацією в нижню щелепу, ліве плече, епігастральну область, спину або верхні кінцівки
2. Характер: пекучий, здавлюючий, розпираючий; відчуття стискання, напруження, тяжкості, печії; не залежить від фази дихання та зміни положення тіла. Стенокардію може супроводжувати задишка, а також менш специфічні симптоми, такі як слабкість, нудота, відчуття тривоги, головокружіння. Задишка може бути єдиним симптомом стабільної ІХС, проте у таких випадках необхідна диференційна діагностика з патологією органів дихання.
3. Тривалість: кілька хвилин (як правило — не більше 10).
4. Зв’язок з факторами, які викликають дискомфорт або полегшують стан, — виникає на фоні фізичного або емоційного стресу, проходить упродовж кількох хвилин після припинення дії провокуючих факторів або прийому нітратів. Посилення симптомів при фізичній активності після переїдання чи у ранкові години одразу після сну також є класичною ознакою стенокардії.
Поява стенокардії у стані спокою (вночі), з посиленням інтенсивності болю до максимуму тривалістю до 15 хвилин, повільне зменшення больових відчуттів можуть свідчити про те, що причиною захворювання є коронарний вазоспазм.
Біль відповідної локалізації і характеру, який з’являється не під час навантаження, а після його припинення, недостатня ефективність нітратів часто спостерігаються у пацієнтів з мікроваскулярною стенокардією.
У випадку, коли біль виникає у певній ділянці правої або лівої половини грудної клітки, триває декілька годин або навіть днів, рекомендується шукати некардіальні причини захворювання. Як правило, така симптоматика не полегшується після застосування нітрогліцерину (за виключенням випадків езофагеального спазму) і може провокуватись пальпацією відповідних ділянок грудної клітки.
4.1.1.2. Використання інструментальних та лабораторних методів дослідження
1. ЕКГ у стані спокою має низьку специфічність щодо встановлення діагнозу ІХС. Ознаками, що підтверджують діагноз, є вогнищеві зміни після перенесеного ГІМ (патологічний Q) або порушення фази реполяризації — зміни сегмента ST та зубця T. Реєстрація ЕКГ при первинному зверненні пацієнта дозволяє оцінювати динаміку при появі клінічних симптомів, виявити порушення ритму, зокрема, фібриляцію передсердь, або порушення провідності — атріовентрикулярну блокаду, блокаду ніжок пучка Гіса, що впливає на вибір тактики лікування.
2. Результати лабораторних обстежень дозволяють визначити ФР (рівень ЗХС) та наявність супутніх захворювань — ЦД, ХХН або порушення функції нирок, анемії тощо.
3. За наявності можливостей та відповідної кваліфікації лікар загальної практики — сімейний лікар або лікар-терапевт дільничний можуть враховувати в процесі встановлення діагнозу та проведенні оцінки ризику результати обстежень, виконаних пацієнтом в інших медичних закладах, в т.ч. приватних.

За наявності однієї з перерахованих ознак медична допомога надається відповідно до УКПМД «Гострий коронарний синдром».
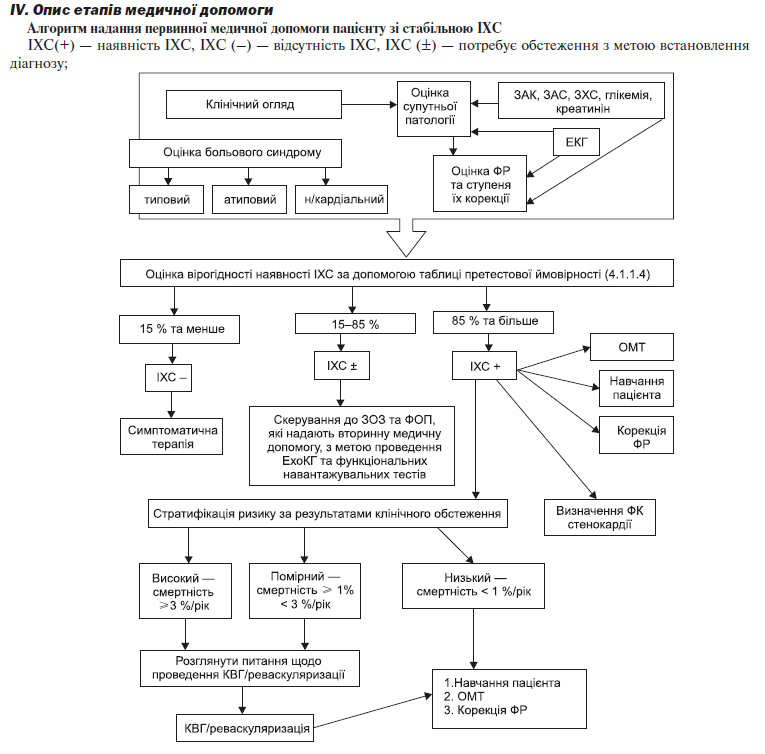
4.1.1.4. Оцінка ймовірності наявності у пацієнта ІХС (таблиця 3)
За результатами клінічного огляду проводиться оцінка претестової ймовірності ІХС — за допомогою таблиці.
Пацієнтам, у яких вірогідність ІХС при визначенні за допомогою таблиці низька і становить менше 15 % — білі клітинки — проводиться обстеження з метою визначення інших причин болю у грудній клітці.
Пацієнтам, у яких вірогідність ІХС при визначенні за допомогою таблиці висока і становить вище 85 % — темно-червоні клітинки — виставляється діагноз ІХС.
Пацієнти, у яких вірогідність ІХС при визначенні за допомогою таблиці становить від 15 до 85 % (блакитні та рожеві клітинки), потребують проведення додаткових обстежень у ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, з метою верифікації у них діагнозу ІХС.
Тест оцінки імовірності ІХС за клінічними ознаками (таблиця 4) необхідно використовувати з урахуванням іншої клінічної інформації, зокрема, характеру болю, наявності ФР та супутньої патології, яка збільшує вірогідність ІХС.
Сума балів 2 та менше дозволяє виключити діагноз ІХС з вірогідністю 81 %, від 3 до 5 — підтвердити діагноз з вірогідністю 87 %.
4.1.1.5. Тактика подальшого обстеження пацієнтів після претестової оцінки ймовірності ІХС
1. Пацієнти, у яких вірогідність ІХС становить 15 % та менше або 85 % та більше, не потребують направлення до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, для верифікації діагнозу ІХС. Пацієнтам з високою вірогідністю — 85 % та більше — встановлюється діагноз ІХС та призначається ОМТ. Пацієнтам з низькою вірогідністю — 15 % та менше — визначається рівень кардіоваскулярного ризику за таблицями SCORE, корекція ФР, призначається симптоматична терапія та проводяться обстеження для виявлення інших причин болю у грудях.
2. Пацієнти, у яких вірогідність ІХС становить від 15 до 85 %, потребують верифікації діагнозу ІХС — за допомогою інвазивних або неінвазивних тестів — і мають бути направлені до ЗОЗ, що надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу.
3. Пацієнтам, яким планується проведення додаткових обстежень з метою уточнення діагнозу, призначається немедикаментозне та медикаментозне лікування ІХС при первинному огляді.
4.1.1.6. Визначення функціонального класу стенокардії (таблиця 5)
ФК є показником тяжкості стабільної стенокардії. Для визначення ФК використовують класифікацію Канадського кардіологічного товариства, яка базується на оцінці порогового рівня фізичного навантаження, під час якого з’являються симптоми захворювання. ФК стенокардії характеризує максимальне обмеження фізичних можливостей пацієнта, і в певні проміжки часу його самопочуття може бути кращим. Слід зазначити, що ангінозний біль у стані спокою, як вияв коронарного вазоспазму, може виникнути за наявності стенокардії напруження будь-якого ФК.
4.1.2. Показання до направлення пацієнта до ЗОЗ, що надають спеціалізовану (високоспеціалізовану) медичну допомогу:
— нестабільна стенокардія: невідкладна госпіталізація до спеціалізованого відділення; невідкладна допомога згідно з рекомендаціями ГКС;
— пацієнти, у яких вірогідність ІХС за клінічними ознаками становить від 15 до 85 % — з метою встановлення діагнозу та визначення рівня ризику;
— пацієнти з ІХС — для стратифікації ризику та оцінки необхідності проведення інвазивних втручань;
— пацієнти, у яких на фоні ОМТ клінічна симптоматика ІХС контролюється недостатньо;
— пацієнти з підозрою на наявність вади клапанів, кардіоміопатії тощо;
— пацієнти високого ризику за результатами клінічного обстеження — наявність стабільної стенокардії ІІІ–IV ФК, поява симптомів стенокардії у пацієнтів з ЦД та/або порушенням обміну глюкози, пацієнтів, які курять, пацієнтів, які перенесли ГІМ або яким було проведено ПКВ або АКШ, пацієнтів з атеросклерозом артерій нижніх кінцівок, — направляються до ЗОЗ, що надають третинну (високоспеціалізовану) медичну допомогу, — для проведення обстеження та оцінки необхідності проведення інвазивних втручань.
Додаткові причини:
— бажання пацієнта отримати консультацію у лікаря-кардіолога;
— наявність проблем з виконанням професійних обов’язків, страхуванням життя або неможливість зміни способу життя;
— встановлення ступеня втрати працездатності.
Важливо не припиняти лікування під час очікування консультації лікаря-кардіолога чи лікаря-хірурга серцево-судинного.
4.1.3. Вибір стратегії лікування
Після встановлення діагнозу ІХС подальша тактика курації пацієнта визначається ступенем тяжкості симптомів, ризику кардіоваскулярних ускладнень і побажань самого пацієнта. Йдеться про вибір між виключно медикаментозною терапією — ОМТ (терапія для попередження ускладнень + симптоматична) чи комбінації реваскуляризації та ОМТ.
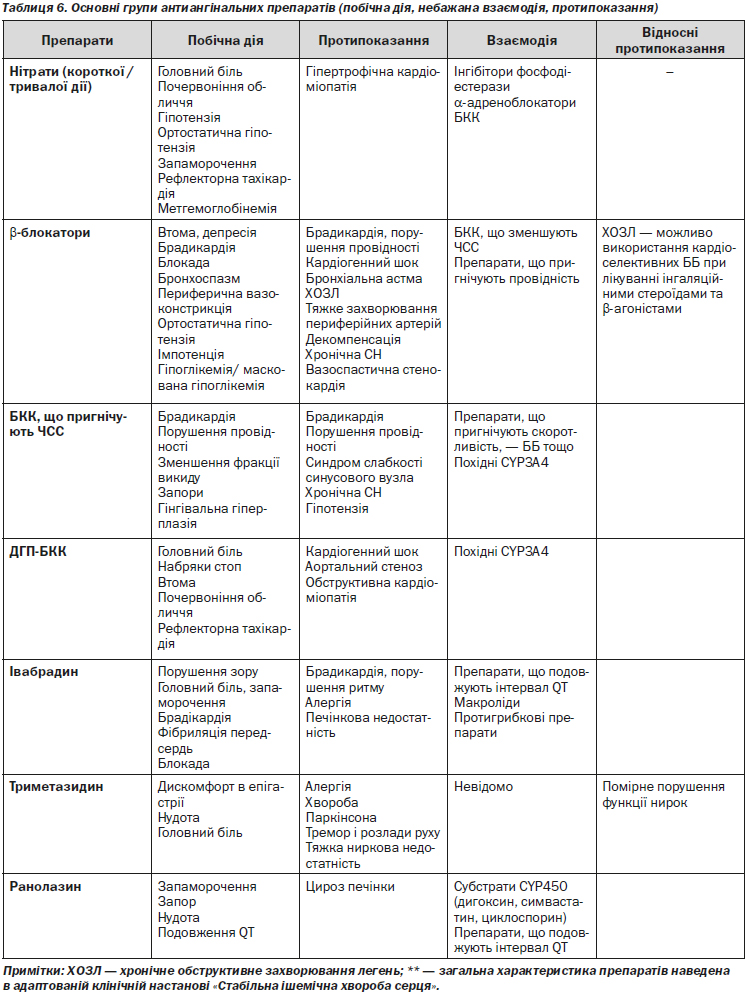
4.1.3.2. Основні групи антиангінальних препаратів**
Побічна дія, небажана взаємодія, протипоказання (для отримання більш докладної інформації необхідно користуватись інструкціями для медичного застосування препаратів)
4.1.4. План диспансерного нагляду пацієнта з ІХС у лікарів ЗОЗ та ФОП, які надають первинну медичну допомогу
4.2. Вторинна амбулаторна медична допомога
4.2.2. Діагностика стабільної ІХС у ЗОЗ та ФОП, які надають вторинну амбулаторну медичну допомогу
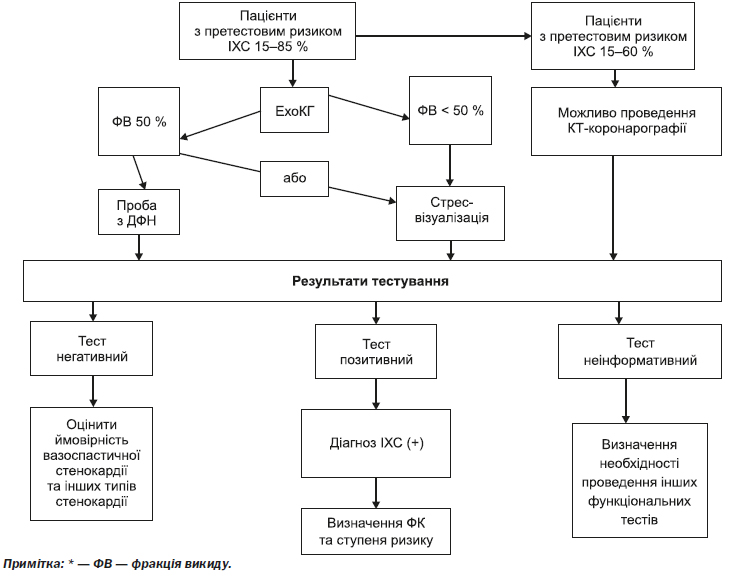
4.2.2.1. Тактика (алгоритм) проведення заходів діагностики ІХС на етапі вторинної медичної допомоги
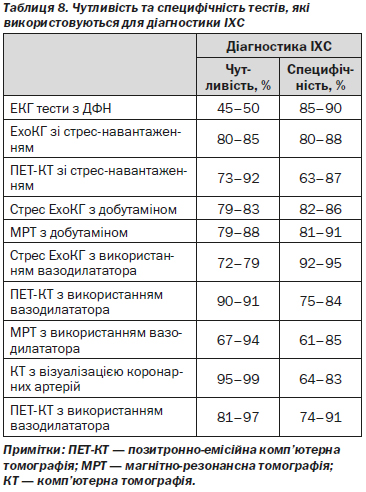
4.2.2.2. Чутливість та специфічність тестів, які використовуються для діагностики ІХС
4.2.2.3. Характеристика ЕКГ тесту з ДФН (тредміл або ВЕМ)
— Проба з ДФН є методом вибору діагностики ІХС у пацієнтів, чия претестова ймовірність захворювання становить від 15 до 65 %.
— Проведення проби з ДФН з метою діагностики у пацієнтів з депресію сегмента ST > 0,1 мм на ЕКГ у стані спокою та на фоні прийому препаратів, які впливають на фазу реполяризації (зокрема, серцеві глікозиди), не рекомендується.
— Для пацієнтів, у яких проби з ДФН можуть бути неінформативними, обирається альтернативний неінвазивний фармакологічний стрес-тест з візуалізацією міокарда. Варіантом вибору може бути КТ-коронарографія.
Мета проведення тесту з ДФН:
— діагностика ІХС у пацієнтів з підозрою на стенокардію;
— оцінка функціональної тяжкості ІХС;
— оцінка ризику серцево-судинних подій;
— оцінка фізичної працездатності і толерантності до фізичного навантаження;
— оцінка симптомів, пов’язаних з виконанням навантажень;
— оцінка хронотропних можливостей, аритмій і реакції на лікування з використанням імплантованих пристроїв;
— оцінка ефективності медикаментозного лікування;
— визначення режиму індивідуальної фізичної активності після усунення симптоматики.
Переваги тесту з ДФН:
— відносна простота;
— широка доступність.
Основні діагностичні критерії тесту з ДФН щодо ІХС:
— горизонтальна чи косонисхідна депресія сегмента ST > 0,1 mV, тривалістю, як мінімум, 0,06–0,08 секунди після точки J, в одному чи кількох ЕКГ-відведеннях (чутливість від 23 до 100 % — в середньому, 68 % — та специфічність від 17 до 100 % — в середньому, 77 % — при ІХС з наявним стенозом хоча б однієї КА > 50 %).
Додаткова інформація, що має діагностичне та прогностичне значення:
— реакції ЧСС та АТ;
— поява інших клінічних симптомів;
— потужність виконаної роботи під час навантаження.
Відсутність діагностичної цінності:
— блокада лівої ніжки пучка Гіса;
— штучний водій ритму;
— синдром WPW;
— зміни на ЕКГ спокою за рахунок гіпертрофії ЛШ, електролітного дисбалансу, порушень інтравентрикулярної провідності, фібриляції передсердь і прийому серцевих глікозидів;
— нижча чутливість і специфічність у жінок.
Проби можуть бути неінформативними:
— не вдається досягти 85 % від максимальної ЧСС за відсутності симптомів і ознак ішемії;
— можливість виконання навантаження лімітується ортопедичними чи іншими некардіальними проблемами;
— зміни на ЕКГ мать сумнівний характер;
— прийом антиішемічних препаратів.
4.2.2.4. Показання до проведення стрес-тестів з візуалізацією міокарда:
— пацієнти без типових нападів стенокардії, у яких претестова імовірність ІХС становить 66–85 %;
— пацієнти без типових нападів стенокардії, в яких фракція викиду ЛШ становить < 45 %;
— пацієнтам зі змінами на ЕКГ спокою;
— пацієнти з симптомами стенокардії після попередньої реваскуляризації міокарда — ПКВ або АКШ;
— функціональна оцінка помірно виражених уражень на коронарних ангіограмах;
— пацієнти, у яких ЕКГ-проби з ДФН можуть бути неінформативними, — лімітована можливість виконання навантаження, сумнівний характер змін на ЕКГ, неможливість досягти 85 % від максимальної ЧСС за відсутності симптомів і ознак ішемії.
4.2.2.5. Показання до проведення КТ-коронарографії:
— наявність протипоказань до проведення стрес-тестування;
— підтвердження діагнозу стабільної ІХС у пацієнтів з середнім рівнем претестової імовірності — 15–50 % — за можливості отримання відповідного зображення КА хорошої якості;
— підтвердження діагнозу стабільної ІХС після неінформативних ЕКГ проб з ДФН чи стрес-тестів з візуалізацією у пацієнтів з середнім рівнем претестової імовірності — 15–50 % — за можливості отримання відповідного зображення КА хорошої якості.
4.2.2.6. Показання для проведення ДМЕКГ:
— диференційна діагностика вазоспастичної стенокардії;
— виявлення порушень ритму.
4.2.2.7. Оцінка ризику
1. Прогноз пацієнтів з ІХС визначається з урахуванням таких показників:
— клінічні симптоми захворювання;
— вік та стать пацієнта;
— функція ЛШ;
— результати тестів з ДФН та/чи тестів з візуалізацією міокарда;
— ступінь ураження КА на КВГ.
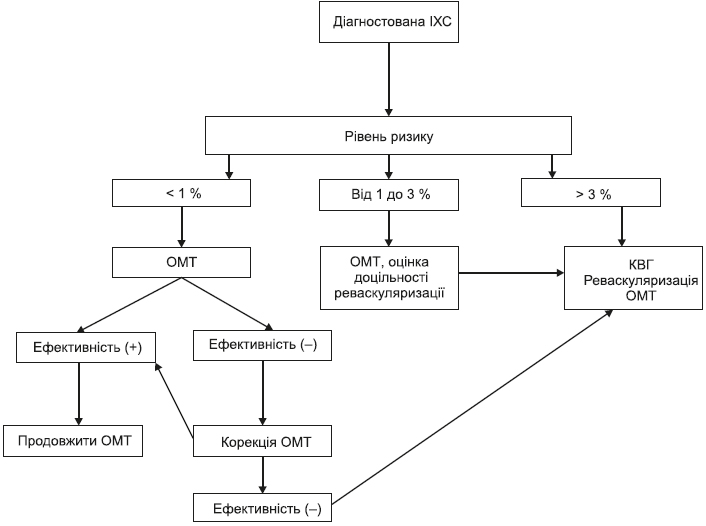
2. Стратифікація ризику проводиться з метою виділення пацієнтів високого ризику — щорічний ризик смерті становить 3 % та більше, у яких очікується позитивний вплив реваскуляризації на симптоми захворювання та прогноз.
3. Стратифікація ризику базується на результатах клінічного обстеження та результатах тестування, які використовуються для встановлення діагнозу стабільної ІХС.
4. Рекомендована така послідовність визначення ризику:
1) Стратифікація ризику за результатами клінічного обстеження
• Наявність ЦД, артеріальної гіпертензії, тютюнокуріння, гіперхолестеринемії;
• Вік — чоловіки старше 55, жінки старше 65;
• Супутні захворювання — ХХН, облітеруючий атеросклероз, ГІМ в анамнезі, хронічна СН;
• Клас стенокардії;
• Неефективність ОМТ;
• ЕКГ-ознаки перенесеного ГІМ та/або зміни сегмента ST або зубця Т.
2) Стратифікація ризику на основі визначення функції ЛШ:
• Фракція викиду менше 50 % означає зростання кардіоваскулярного ризику.
3) Стратифікація ризику за результатами стрес-тестів, які проводяться з метою діагностики ІХС.
• Тести з ДФН на тредмілі, високий ризик визначається як щорічний показник смерті > 3 %:
— за індексом Duke — розраховується за допомогою калькулятора за електронною адресою: http://www.cardiology.org/tools/medcalc/duke/;
— за номограмою щодо прогнозування смертності від усіх причин (див. додаток 6 та Адаптовану клінічну настанову).
• Тести з візуалізацією міокарда (ризик визначається як високий за умови розвитку стрес-індукованої ішемії, що охоплює > 10 % площі міокарда ЛШ).
4) Стратифікація ризику на основі інформації щодо коронарної анатомії. До категорії високого ризику відносять такі ушкодження КА:
• 3-судинне ураження з проксимальними стенозами;
• стеноз стовбура лівої коронарної артерії (ЛКА);
• проксимальний стеноз передньої нисхідної міжшлуночкової артерії.
4.2.2.8. Вибір тактики лікування залежно від рівня кардіоваскулярного ризику
4.2.4. План диспансерного нагляду пацієнта з ІХС у лікарів-кардіологів
4.3. Вторинна стаціонарна та третинна медична допомога
Інвазивна коронарна ангіографія вважається стандартним методом визначення і оцінки ступеня тяжкості ІХС. Методика інвазивної візуалізації КА серця дозволяє визначити анатомію коронарного русла, аномальні зміни КА, чітко виявити ознаки коронарного атеросклерозу, провести візуальну оцінку ураження (звуження, оклюзії) КА, наявність і ступінь колатерального кровотоку. Перераховані дані разом з результатами неінвазивного обстеження дозволяють визначити подальшу тактику ведення пацієнтів з хронічними симптомами ІХС та вибрати спосіб реваскуляризації міокарда.
ІКГ є частиною планового обстеження пацієнтів з симптомами стабільної ішемічної хвороби серця для пацієнтів середнього і високого ризику ускладнень (коли ризик смертності в рік > 1 % і < 3 % в деяких випадках, у всіх випадках, коли ризик річної смертності > 3 %). У деяких випадках ІКГ використовується для первинної або диференціальної діагностики ІХС (тільки в тому випадку, коли функціональні методи діагностики або неінвазивну КГ неможливо провести або вони дають сумнівні результати). Показання для коронарографії ґрунтуються на ретельному відборі пацієнтів з симптомами стенокардії на всіх етапах спостереження та лікування пацієнтів з ІХС.
Коли проба з ДФН протипоказана або неінформативна, або при багатосудинному ураженні не зрозуміла гемодинамічна значимість окремих стенозів, під час діагностичної коронарної ангіографії допомагає вимір фракційного резерву кровотоку (ФРК). Відстрочення ПКВ або АКШ у пацієнтів з ФРК > 0,80 є безпечним.
4.3.1. Показання для проведення КВГ (абсолютні):
— пацієнти з украй вираженими симптомами стенокардії (III–IV ФК стенокардії, дуже високого ризику) або стенокардія спокою, на фоні інтенсивної антиангінальної терапії, яка не дає достатнього клінічного ефекту. У цьому випадку ІКГ проводиться без попереднього неінвазивного обстеження;
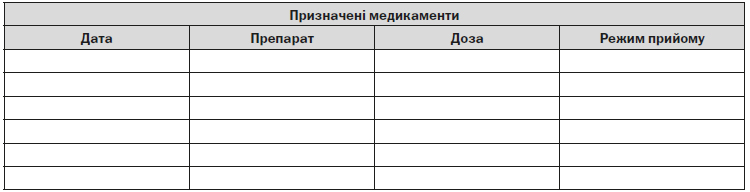
— пацієнтам з вираженими симптомами стенокардії (III ФК стенокардії, високого ризику ускладнень, див. «Оцінка кардіоваскулярного ризику залежно від методу дослідження», таблиця 10), особливо, якщо ОМТ не дає достатнього клінічного ефекту, або пацієнт реагує на цю терапію неадекватно. Проведення ІКГ проводиться після попереднього неінвазивного обстеження (можливі методи неінвазивної діагностики: тест з ДФН, ЕхоКГ (+ фармакологічні тести) тощо). За необхідності рекомендовано проведення тесту ФРК, під час проведення діагностичної ІКГ, з метою підтвердження/спростування гемодинамічно значущого ураження КА;
— пацієнтам з помірними симптомами (середнього ризику ускладнень, див. «Оцінка кардіоваскулярного ризику залежно від методу дослідження», таблиця 10) або відсутністю симптомів стенокардії на фоні медикаментозної терапії, у яких в результаті неінвазивного обстеження був виявлений високий ризик ускладнень захворювання і передбачається використання реваскуляризаційних процедур (ПКВ/АКШ) для поліпшення прогнозу захворювання. За необхідності рекомендовано проведення тесту ФРК під час проведення діагностичної ІКГ, з метою підтвердження або спростування наявності гемодинамічно значущого ураження КА;
— пацієнтам з характерними епізодами загрудинного болю у стані спокою з транзиторними змінами сегмента ST на ЕКГ, який повністю проходить після прийому нітратів або блокаторів каналів кальцію, з метою визначення ступеня коронарної хвороби і визначення подальшої тактики лікування.
4.3.2. Показання для проведення КВГ (відносні):
— пацієнтам з недостатньо інформативними результатами неінвазивного обстеження або спірними результатами різних неінвазивних діагностичних методик. За необхідності рекомендовано проведення ФРК під час проведення діагностичної ІКГ з метою підтвердження або спростування гемодинамічно значущого ураження КА;
— пацієнтам, яким проведено неінвазивну КГ з метою стратифікації ризику і у яких, за результатами неінвазивного обстеження, можлива зайва переоцінка значущості стенозу (на фоні вираженого кальцинозу), особливо у пацієнтів високого/проміжного ступеня претестової ймовірності. За необхідності рекомендовано проведення тесту ФРК під час проведення діагностичної ІКГ з метою підтвердження або спростування гемодинамічно значущого ураження КА.
4.3.3. Оцінка кардіоваскулярного ризику залежно від методу дослідження
4.3.4. Реваскуляризація міокарда
Стеноз КА з порушенням кровотоку може бути показанням до реваскуляризації шляхом ПКВ або АКШ з метою зменшення ішемії міокарда та її несприятливих клінічних проявів. Показаннями до реваскуляризації у пацієнтів з ІХС є збереження симптомів, незважаючи на медикаментозну терапію та/або поліпшення прогнозу. Відтак, слід розглядати реваскуляризацію і медикаментозну терапію як стратегії лікування, що доповнюють одна одну, а не конкурують між собою.
Наявність ішемії впливає на прогноз пацієнтів зі стабільною ІХС, особливо в тих випадках, коли вона виникає при невеликому фізичному навантаженні або у спокої. Поширеність, локалізація і тяжкість ураження КА, які оцінюють за допомогою коронарографії або КТ-коронарографії, разом з ішемією і функцією ЛШ є важливими факторами, що впливають на прогноз.
Шкала SYNTAX (додаток 8) була розроблена для оцінки анатомічної складності коронарних уражень у пацієнтів з ураженням стовбура ЛКА або 3-судинного ураження. Шкала була визнана незалежним прогностичним фактором довготривалих тяжких серцево-судинних і цереброваскулярних небажаних явищ у пацієнтів, що проходять ПКВ, порівняно з такою ж групою пацієнтів після АКШ. Вона полегшує вибір оптимального лікування, дозволяючи виявляти пацієнтів з найбільшим ризиком розвитку небажаних явищ, що супроводжують ПКВ.
Розрахунок індексу SYNTAX проводиться з використанням спеціального калькулятора (додаток 8, http://www.syntaxscore.com/)
Показання для проведення інвазивного лікування
Абсолютні:
— пацієнти з односудинним стенотичним ураженням КА серця (включаючи проксимальне ураження передньоміжшлуночкової гілки ЛКА), у випадку, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію (див. таблицю 11);
— пацієнти з 2-судинним стенотичним ураженням КА серця (включаючи проксимальне ураження передньоміжшлуночкової гілки ЛКА), у випадку, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію (див. таблицю 11).
Відносні
Визначення відносних показань для перкутанних втручань необхідно проводити групою фахівців (бажано, щоб у групу входив досвідчений кардіолог, який проводить перкутанні втручання, і лікар-хірург серцево-судинний, HeartTeam).
— пацієнти з 3-судинним стенотичним ураженням КА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX ≤ 22 бали (див. таблицю 11 і додаток 8);
— пацієнти з ураженням, розташованим у стовбурі ЛКА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX ≤ 22 бали (див. таблицю 11 і додаток 8);
— пацієнти з ураженням, розташованим у стовбурі ЛКА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX 23–32 бали (див. таблицю 11 і додаток 8).
4.3.5. Рекомендації щодо типу реваскуляризації (АКШ або ПКВ) (таблиця 11)
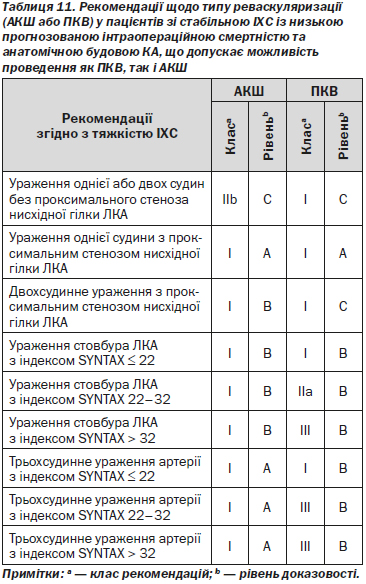
4.3.6. Технічні аспекти проведення планових ПКВ
1. Використання стентів з медикаментозним покриттям (DES) має перевагу перед стандартними стентами без лікарського покриття (BMS) насамперед щодо повторних втручань, пов’язаних з вираженою гіперплазією тканини всередині раніше встановленого стента (достовірно більш низький рівень клінічних рестенозів спостерігається після імплантації DES).
2. DES нового покоління (другого і третього), з тонким каркасом і використанням біосумісних перманентних полімерів або полімерів, що біорозсмоктуються, та антипроліферативних агентів із сімейства «лімусів», достовірно ефективніші й безпечніші за BMS і DES попереднього покоління. DES нового покоління порівняно з металевими стентами без покриття і DES попереднього покоління (першого покоління) також мають вищий рівень безпеки, в тому числі стосовно смертності, ІМ і тромбозів стента.
3. Індекс SYNTAX розраховується для пацієнтів, яким планується використання стентів з медикаментозним покриттям. Недоцільно визначати показання для стентування на основі індексу SYNTAX, якщо планується використовувати стенти без лікарського покриття.
4.3.7. Антитромбоцитарна терапія пацієнтів після проведення планових ПКВ (додаток 4)
1. Всі пацієнти після коронарного стентування повинні отримувати подвійну антитромбоцитарну терапію.
2. Подвійна антитромбоцитарна терапія призначається до або під час проведення ПКВ, включає в себе прийом препаратів АСК та клопідогрелю. Початкова (навантажувальна) доза АСК становить 150–300 мг (або 80–150 мг в/в) з подальшим прийомом 75–100 мг щодня, початкова (навантажувальна) доза клопідогрелю — 300–600 мг, з подальшим прийомом в дозі 75 мг щодня.
3. Рекомендується лікування клопідогрелем у дозі 600 мг (навантажувальна доза) для пацієнтів, яким планується проведення ПКВ, у випадку, коли відома анатомія коронарних судин, і рішення про проведення ПКВ приймається за 2 години або більше перед процедурою.
4. У пацієнтів високого ризику тромботичних ускладнень після проведення стентування можливо призначити посилену антитромбоцитарну терапію: 150 мг клопідогрелю (замість 75 мг) на фоні прийому АСК (75–100 мг) протягом 7 днів, з подальшим переходом на стандартні дози.
5. У пацієнтів, які приймають підтримуючу дозу клопідогрелю в 75 мг, можна розглядати можливість застосування навантажувальної дози у 300 мг, відразу після підтвердження показань до проведення ПКВ.
6. Подвійна антитромбоцитарна терапія призначається як мінімум на один місяць після імплантації BMS.
7. Подвійна антитромбоцитарна терапія призначається як мінімум на 6 місяців після імплантації DES другого і третього покоління.
8. Менша тривалість подвійної антиагрегантної терапії (менше 6 місяців) може розглядатися після імплантації DES другого і третього покоління у пацієнтів з високим ризиком розвитку кровотечі і низьким ризиком розвитку ішемічних ускладнень.
9. Більша тривалість подвійної антитромбоцитарної терапії — понад 6 місяців — може розглядатися після імплантації DES (другого і третього покоління) у пацієнтів з високим ризиком розвитку ішемічних ускладнень і низьким ризиком кровотечі.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
1. Вимоги до закладів охорони здоров’я та лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, які надають первинну медичну допомогу
1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, медична сестра загальної практики, лікар-терапевт дільничний.
1.2. Матеріально-технічне забезпечення
Оснащення
Відповідно до табеля оснащення закладів охорони здоров’я, що надають первинну медичну допомогу.
Лікарські засоби (Порядок переліку лікарських засобів не означає пріоритетності їх застосування)
Ацетилсаліцилова кислота, Клопідогрель, Нітрогліцерин, Івабрадин, Ранолазин, Силденафіл, Триметазидин.
2. Вимоги до закладів охорони здоров’я та лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, які надають вторинну медичну допомогу, та закладів охорони здоров’я, що надають третинну медичну допомогу
2.1. Кадрові ресурси
Лікарі-кардіологи, лікарі-хірурги серцево-судинні, лікарі-кардіологи, які проводять перкутанні втручання, лікарі-дієтологи.
2.2. Матеріально-технічне забезпечення
Оснащення
Відповідно до табеля оснащення закладів охорони здоров’я, що надають вторинну та третинну медичну допомогу.
Лікарські засоби (Порядок переліку лікарських засобів не означає пріоритетності їх застосування)
Аторвастатин, Ацетилсаліцилова кислота, Валідол (Ментол + ментиловий ефір кислоти ізовалеріанової), Дигоксин, Добутамін, Івабрадин, Клопідогрель, Молсидомін, Нітрогліцерин, Ранолазин, Розувастатин, Силденафіл, Симвастатин, Триметазидин, Циклоспорин.
VІ. Індикатори якості медичної допомоги
Форма № 025/о — Медична карта амбулаторного хворого (Форма 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим у Міністерстві юстиції України 28 квітня 2012 р. за № 661/20974
Форма № 030/о — Контрольна карта диспансерного нагляду (Форма 030/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим у Міністерстві юстиції України 28.04.2012 року за № 661/20974
Перелік індикаторів
6.1.1. Наявність у лікаря загальної практики — сімейного лікаря і лікаря, який провадить господарську діяльність з медичної практики як фізична особа-підприємець, локального протоколу ведення пацієнта зі стабільною ІХС.
6.1.2. Наявність у закладі охорони здоров’я і лікаря, що провадить господарську діяльність з медичної практики як фізична особа-підприємець, що надає вторинну медичну допомогу, та у закладі охорони здоров’я, що надає третинну медичну допомогу, локального протоколу ведення пацієнта зі стабільною ІХС.
6.1.3. Відсоток пацієнтів зі стабільною ІХС, для яких отримано інформацію про медичний стан протягом звітного періоду.
6.1.4. Відсоток пацієнтів зі стабільною ІХС, яким призначені статини.
6.1.5 Наявність у закладі охорони здоров’я та лікаря, що провадить господарську діяльність з медичної практики як фізична особа-підприємець, що надає вторинну (спеціалізовану) амбулаторну медичну допомогу, порядку взаємодії з закладами, що надають вторинну (спеціалізовану) стаціонарну або третинну (високоспеціалізовану) медичну допомогу, за необхідності проведення діагностичних та терапевтичних інвазивних втручань.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря і лікаря, який провадить господарську діяльність з медичної практики як фізична особа-підприємець, локального протоколу ведення пацієнта зі стабільною ІХС
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічна хвороба серця».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам з ІХС, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у ЗОЗ, ФОП.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), ФОП, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), ФОП, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), ФОП, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), ФОП, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), ФОП, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнту зі стабільною ІХС (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) і ФОП.
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у закладі охорони здоров’я і лікаря, що провадить господарську діяльність з медичної практики як фізична особа-підприємець, що надає вторинну медичну допомогу, та у закладі охорони здоров’я, що надає третинну медичну допомогу, локального протоколу ведення пацієнта зі стабільною ІХС
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічна хвороба серця».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам з ІХС, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у ЗОЗ, ФОП.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з ІХС (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий ЗОЗ та ФОП, які надають вторинну медичну допомогу, та ЗОЗ, що надають третинну медичну допомогу пацієнтам зі стабільною ІХС.
е) Значення індикатора наводиться у відсотках.
6.2.3. А) Відсоток пацієнтів зі стабільною ІХС, для яких отримано інформацію про медичний стан протягом звітного періоду
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічна хвороба серця».
В) Зауваження щодо інтерпретації та аналізу індикатора
При аналізі індикатора слід уникати формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) та ФОП або лікарем-кардіологом протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду пацієнта.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги), ФОП; структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги) та ФОП, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/о) або Контрольній карті диспансерного нагляду (форма 030/о) — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги), шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/о) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги, ФОП, розташованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) та ФОП, з діагнозом «стабільна ІХС».
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
д) Чисельник індикатора складає загальна кількість пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) та ФОП, з діагнозом «стабільна ІХС», для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності прогресування захворювання.
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
е) Значення індикатора наводиться у відсотках.
6.2.4. А) Відсоток пацієнтів зі стабільною ІХС, яким призначені статини
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічна хвороба серця».
В) Зауваження щодо інтерпретації та аналізу індикатора
При аналізі індикатора слід уникати формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) або лікарем-кардіологом протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду пацієнта.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги); ФОП; структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги) та ФОП, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/о) або Контрольній карті диспансерного нагляду (форма 030/о) — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) та ФОП, шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/о) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги, ФОП, розташованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) та ФОП, з діагнозом «стабільна ІХС».
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
д) Чисельник індикатора складає загальна кількість пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) та ФОП, з діагнозом «стабільна ІХС», для яких наведена інформація про призначення медикаментозного лікування статинами.
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о).
е) Значення індикатора наводиться у відсотках.
6.2.5. А) Наявність у закладі охорони здоров’я та лікаря, що провадить господарську діяльність з медичної практики як фізична особа-підприємець, що надає вторинну (спеціалізовану) амбулаторну медичну допомогу, порядку взаємодії з закладами, що надають вторинну (спеціалізовану) стаціонарну або третинну (високоспеціалізовану) медичну допомогу, за необхідності проведення діагностичних та терапевтичних інвазивних втручань
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічна хвороба серця».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам з ІХС, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове визначення порядку взаємодії між ЗОЗ при необхідності проведення діагностичних та терапевтичних інвазивних втручань.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються ЗОЗ та ФОП, які надають спеціалізовану медичну допомогу пацієнтам зі стабільною ІХС, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх ЗОЗ та ФОП, які надають спеціалізовану медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість ЗОЗ та ФОП, які надають вторинну (спеціалізовану) амбулаторну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЗОЗ та ФОП, які надають спеціалізовану медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість ЗОЗ та ФОП, які надають вторинну (спеціалізовану) амбулаторну медичну допомогу пацієнтам зі стабільною ІХС, зареєстрованих на території обслуговування, для яких задокументований факт наявності порядку взаємодії з ЗОЗ, що надають вторинну (спеціалізовану) стаціонарну або третинну (високоспеціалізовану) медичну допомогу, при необхідності проведення діагностичних та терапевтичних інвазивних втручань (наданий екземпляр ЛПМД, що містить зазначений Порядок, затверджений наказом Головного лікаря). Джерелом інформації є ЛПМД, наданий ЗОЗ та ФОП, які надають вторинну (спеціалізовану) медичну допомогу пацієнтам зі стабільною ІХС.
е) Значення індикатора наводиться у відсотках.
В.о. директора Медичного департаменту
МОЗ України
В. Кравченко
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах. Стабільна ішемічна хвороба серця», 2016.
2. Наказ МОЗ України від 30.03.2015 р. № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
3. Наказ МОЗ України від 27.12.2013 р. № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
4. Наказ МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
5. Наказ МОЗ України від 14.02.2012 р. № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України за № 661/20974 від 28.05.2012 р.
6. Наказ МОЗ України від 31.10.2011 р. № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
7. Наказ МОЗ України від 31.10.2011 р. № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
8. Наказ МОЗ України від 31.10.2011 р. № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
9. Наказ МОЗ України від 02.03.2011 р. № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
10. Наказ МОЗ України від 17.11.2010 р. № 999 «Про затвердження форм звітності та медичної облікової документації служб швидкої та невідкладної медичної допомоги України», зареєстрований Міністерством юстиції України за № 147/18885 від 03.02.2011 р.
11. Наказ МОЗ України від 15.04.2008 р. № 199 «Про затвердження Порядку застосування методів психологічного і психотерапевтичного впливу», зареєстрований Міністерством юстиції за № 577/15268 від 03.07.2008 р.
12. Наказ МОЗ України від 28.10.2002 р. № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований Міністерством юстиції за № 892/7180 від 12.11.2002 р.
13. Наказ МОЗ України від 23.02.2000 р. № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
VIІI. Додатки до уніфікованого клінічного протоколу медичної допомоги
Додаток 1
до уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Стабільна ішемічна хвороба серця»
Інформаційний лист для пацієнта з ішемічною хворобою серця щодо попередження прогресування захворювання і розвитку ускладнень
Ішемічна хвороба серця (ІХС) — одне з найбільш поширених захворювань серця, провідна причина передчасної смерті у більшості країн світу. В основі ІХС лежить порушення кровотоку у судинах серця, що призводить до недостатнього кровопостачання серцевого м’яза. Основною причиною ІХС є атеросклероз — накопичення холестерину в стінці судин, що призводить до утворення бляшок та звуження їх діаметру. Факторами, які впливають на розвиток і прогресування ІХС, є підвищений рівень холестерину в крові, високий артеріальний тиск, тютюнопаління, нездорове харчування, недостатня фізична активність, надмірна маса тіла, психоемоційні перевантаження.
Клінічною ознакою ІХС може бути стенокардія — біль або відчуття дискомфорту у грудній клітці. Біль може іррадіювати (проводитися) у ліву руку, спину, шию чи щелепу. Інколи єдиною ознакою може бути відчуття браку повітря при ходьбі, що примушує зупинятися. Як правило, симптоми стенокардії виникають в умовах підвищення навантаження на серце — при ходьбі, підйомі вгору, емоційному стресі, при переїданні, перебуванні на вулиці у вітряну та холодну погоду тощо, біль триває кілька хвилин та проходить при припиненні навантаження. У такій ситуації діагностують стенокардію напруження. При спазмі коронарних артерій симптоми стенокардії можуть з’являтися у стані спокою.
ІХС — хронічне захворювання, що має схильність до прогресування. Щоб попередити розвиток ускладнень (інфаркту міокарда, серцевої недостатності), дуже важливо виконувати рекомендації щодо медикаментозного лікування, які базуються на принципах доказової медицини і ефективність яких доведена в міжнародних дослідженнях. Лікування ІХС передбачає призначення препаратів для профілактики розвитку ускладнень і полегшення симптомів захворювання. Крім цього, всім пацієнтам рекомендують модифікацію способу життя для корекції факторів ризику.
Для ефективного попередження розвитку ускладнень ІХС всім пацієнтам, за відсутності протипоказань, призначають ацетилсаліцилову кислоту (АСК) і статини (препарати, які зменшують рівень холестерину в крові та утворення бляшок в судинах серця, головного мозку та інших). Доведено, що постійний прийом АСК (в дозі 70–150 мг на добу) на 30 % знижує ризик розвитку інфаркту міокарда, тому що зменшує вірогідність утворення тромбів у коронарних судинах. Довготривалий прийом статинів (симвастатину, аторвастатину, розувастатину) також знижує ризик серцево-судинних ускладнень приблизно на 1/3.
Для полегшення симптомів захворювання лікар додатково може призначити й інші препарати:
1. Бета-адреноблокатори — зменшують частоту серцевих скорочень та призводять до зменшення навантаження на серцевий м’яз.
2. Блокатори кальцієвих каналів — призводять до дилатації (розширення) судин і, таким чином, сприяють покращенню кровопостачання серцевого м’яза.
3. Нітрати — розширюють судини, призводять до покращення кровопостачання серцевого м’яза. У випадку непереносимості нітратів можуть бути призначені інші препарати — молсидомін, івабрадин, триметазидин тощо.
Дуже важливо дотримуватись режиму прийому препаратів, завчасно поновлювати запас призначених ліків. Не можна самостійно відміняти лікування — це може мати негативні наслідки для вашого здоров’я та самопочуття.
Важливе значення для попередження ускладнень у пацієнтів з ІХС має контроль рівня артеріального тиску. Гіпертонічна хвороба може мати безсимптомний перебіг, але її наявність збільшує ризик розвитку інфаркту та інсульту. Якщо рівень артеріального тиску у вас перевищує 140/90 мм рт.ст. — зверніться до лікаря і виконуйте його рекомендації щодо регулярного прийому препаратів для лікування артеріальної гіпертензії.
Важливу роль для профілактики прогресування ІХС має дотримання засад здорового способу життя. Основними з них є відмова від тютюнопаління, здорове харчування, підтримка оптимальної маси тіла, регулярна фізична активність.
Тютюнопаління — доведений фактор ризику серцево-судинних захворювань. У курців ІХС виникає в 4 рази частіше порівняно з тими, хто не курить, тому відмова від цієї шкідливої звички дуже важлива.
Слідкуйте за масою свого тіла. Ожиріння, особливо — абдомінальне ожиріння, коли збільшується об’єм талії, сприяє розвитку цукрового діабету, що є серйозним фактором ризику атеросклерозу та ІХС. Найбільш фізіологічним засобом підтримки оптимальної маси тіла є раціональне харчування та регулярні фізичні навантаження, ваш лікар надасть вам необхідні рекомендації. Їжа повинна містити достатню кількість фруктів та овочів — не менше 400 г на день. Рекомендується обмежити вживання жирів тваринного походження, цукру та солодощів, включати до раціону морську рибу, рослинні олії та цільнозернові продукти. Обмежте вживання алкогольних напоїв. Допустимі дози — не більше 20 мл на добу у перерахунку на етанол для чоловіків (50 мл горілки, або 150 мл вина, або 300 мл пива) та 10 мл для жінок.
Регулярні фізичні навантаження позитивно впливають на загальний стан організму, сприяють нормалізації маси тіла, артеріального тиску. Обов’язково порадьтеся з лікарем про допустимий рівень навантажень. Найпростіший і зручний вид систематичних тренувань — це ходьба в помірно-інтенсивному темпі по 30 хвилин на день 3–5 разів на тиждень. Навантаження не повинне викликати больових відчуттів та відчутної задишки. Під час фізичної активності частота серцевих скорочень повинна збільшуватись, про оптимальні значення цього показника під час ваших фізичних навантажень порадьтесь з лікарем. Для того, аби не спровокувати напад стенокардії, не займайтесь фізичними вправами відразу після їжі (краще — через дві години), в умовах високих або низьких температур, при сильному вітрі, високій вологості, або перебуваючи на великій висоті — наприклад, у горах.
Надмірні психоемоційні навантаження сприяють розвитку серцево-судинних захворювань. Намагайтесь дотримуватись режиму праці та відпочинку, подбайте про достатній (8-годинний) сон, намагайтесь відпочивати у вихідні. Будьте доброзичливими, частіше посміхайтесь, не створюйте стресових ситуацій, не допускайте агресивної поведінки, роздратованості, негативних емоцій — це шкодить вашому здоров’ю. Якщо у вас тривалий час пригнічений настрій, порушення сну — зверніться до вашого лікаря.
Якщо у вас бувають напади стенокардії, ви маєте знати, як правильно себе поводити і як надати самодопомогу. Це дуже важливо, адже напад, який триває більше ніж 20 хвилин, може бути ознакою інфаркту міокарда! Допомога при нападі стенокардії має бути невідкладною! У вас завжди має бути при собі нітрогліцерин в таблетках або спрей. Важливо перевіряти термін придатності та зберігати препарат відповідно до рекомендацій, вказаних в інструкції до нього (у щільно закритому флаконі, якщо це таблетки, уникаючи впливу високих/низьких температур, надмірної вологості тощо).
Самодопомога при нападі стенокардії:
— якщо біль виникає під час фізичного навантаження/під час ходьби, потрібно негайно припинити навантаження, зупинитися і, бажано, сісти, якщо біль виникає у стані спокою, в положенні лежачи, потрібно сісти та опустити ноги;
— потрібно якомога швидше прийняти 1 таблетку нітрогліцерину під язик (або використати спрей). При відсутності ефекту можна повторити прийом нітрогліцерину через 5 хвилин, але не більше 3 таблеток;
— валідол* (загальновживана назва препарату, що містить ментол + ментиловий ефір ізовалеріанової кислоти) не є достатньо ефективним препаратом при нападі стенокардії, тому його не варто використовувати замість нітрогліцерину;
— у випадку, коли біль триває понад 20 хвилин і не проходить після прийому 3 таблеток нітрогліцерину, потрібно негайно викликати швидку медичну допомогу!
Спроби самостійно дістатися до поліклініки в такій ситуації абсолютно недопустимі! Якщо ви не приймали в цей день АСК — необхідно терміново розжувати 1 таблетку — це важливий засіб профілактики інфаркту міокарда! Не треба чекати, поки біль зникне самостійно! Не соромтеся марно потурбувати лікаря, навіть якщо буде встановлена інша причина болю! Лише своєчасне звернення допоможе вам вберегти своє серце від тяжких наслідків і зберегти своє життя!
Додаток 2
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної
(високоспеціалізованої) медичної допомоги
«Стабільна ішемічна хвороба серця»
Рекомендації щодо здорового харчування (European Guidelines on cardiovascular disease prevention in clinical practice (version 2012))
Здорове харчування передбачає:
— відповідність енергетичної цінності раціону енерговитратам організму, що забезпечує нормальну величину маси тіла;
— дотримання кількісного та якісного балансу за основними харчовими та біологічно активними речовинами в добовому раціоні;
— дотримання режиму харчування.
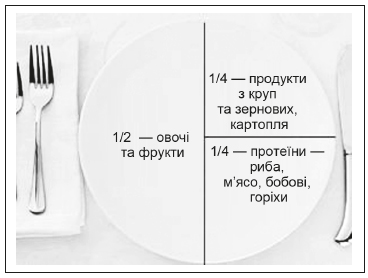
Рекомендації:
1. Обмежити вживання жирів тваринного походження (насичених жирів) та замінити їх на рекомендовану кількість рослинних олій (містять полімононенасичені жирні кислоти — ПНЖК* та МНЖК).
2. Трансізомери жирних кислот (трансжири)**: їх споживання потрібно обмежити до 1 % загальної калорійності добового раціону та менше. Рекомендується не використовувати трансжири в процесі приготування їжі.
3. Обмежити вживання кухонної солі до 5 г/добу та менше.
4. Вживати 30–45 г харчових волокон на день у складі продуктів рослинного походження — фруктів, овочів, круп, бобових.
5. Вживати не менше ніж 200 г фруктів та 200 г овочів на день у 2–3 прийоми.
6. Вживати морську рибу не менше двох разів на тиждень (жирна морська риба, містить омега-3-поліненасичені жирні кислоти).
7. Обмежити вживання простих вуглеводів — цукру, солодощів.
8. Обмежити вживання алкоголю (у перерахунку до 20 г чистого етанолу для чоловіків, 10 г — для жінок) (окрім вагітних жінок).
Примітки: * — ПНЖК — мають позитивний вплив на ліпідний обмін; **— трансізомери жирних кислот — гідрогенізовані рослинні олії, їх вживання призводить до підвищення рівня ХСЛПНЩ та зниження рівня ХСЛПВЩ.
Основне джерело трансізомерів жирних кислот — маргарин та кулінарні вироби промислового виробництва. У твердому маргарині міститься до 60 % трансізомерів жирних кислот, у м’якому — 1 % та менше.
У графічному вигляді оптимальне співвідношення продуктів у харчовому раціоні умовно відображено у моделі «Тарілка здорового харчування», що широко використовується у США для популяризації та пропаганди здорового харчування та практичного щоденного використання.
Додаток 3
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної
допомоги «Стабільна ішемічна хвороба серця»
Протипоказання до призначення препаратів ацетилсаліцилової кислоти:
— ерозивно-виразкові ураження шлунково-кишкового тракту в стадії загострення;
— «аспіринова тріада» (бронхіальна астма, поліноз, непереносимість ацетилсаліцилової кислоти);
— виражене порушення функції нирок, печінки;
— кровотечі, геморрагічний діатез;
— тромбоцитопенії.
Додаток 4
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної
допомоги «Стабільна ішемічна хвороба серця»
Антитромбоцитарна терапія пацієнтів після проведення планових ПКВ
1. Всі пацієнти після коронарного стентування повинні отримувати подвійну антитромбоцитарну терапію.
2. Подвійна антитромбоцитарна терапія призначається до або під час проведення ПКВ, включає в себе прийом препаратів АСК та клопідогрелю. Початкова (навантажувальна) доза АСК становить 150–300 мг (або 80–150 мг в/в) з подальшим прийомом 75–100 мг щодня, початкова (навантажувальна) доза клопідогрелю — 300–600 мг, з подальшим прийомом в дозі 75 мг щодня.
3. Рекомендується лікування клопідогрелем у дозі 600 мг (навантажувальна доза) для пацієнтів, яким планується проведення ПКВ, у випадку, коли відома анатомія коронарних судин, і рішення про проведення ПКВ приймається за 2 години або більше перед процедурою.
4. У пацієнтів високого ризику тромботичних ускладнень після проведення стентування можливо призначити посилену антитромбоцитарну терапію: 150 мг клопідогрелю (замість 75 мг) на фоні прийому АСК (75–100 мг) протягом 7 днів, з подальшим переходом на стандартні дози.
5. У пацієнтів, які приймають підтримуючу дозу клопідогрелю в 75 мг, можна розглядати можливість застосування навантажувальної дози у 300 мг, відразу після підтвердження показань до проведення ПКВ.
6. Подвійна антитромбоцитарна терапія призначається як мінімум на один місяць після імплантації BMS.
7. Подвійна антитромбоцитарна терапія призначається як мінімум на 6 місяців після імплантації DES другого і третього покоління.
8. Менша тривалість подвійної антиагрегантної терапії (менше 6 місяців) може розглядатися після імплантації DES другого і третього покоління у пацієнтів з високим ризиком розвитку кровотечі і низьким ризиком розвитку ішемічних ускладнень.
9. Більша тривалість подвійної антитромбоцитарної терапії — понад 6 місяців — може розглядатися після імплантації DES (другого і третього покоління) у пацієнтів з високим ризиком розвитку ішемічних ускладнень і низьким ризиком кровотечі.
Додаток 5
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної
допомоги «Стабільна ішемічна хвороба серця»
Протипоказання до призначення статинів:
— гіперчутливість до статинів;
— захворювання печінки в активній фазі;
— гіперферментемії будь-якої етіології, коли активність аспартатамінотрансферази та аланінамінотрансферази більше ніж у тричі перевищує верхню межу норми;
— вагітність, жінки дітородного віку, які не приймають протизаплідних засобів.
Додаток 6
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної
допомоги «Стабільна ішемічна хвороба серця»
ЕКГ-проба з ДФН
Протипоказання для проведення проби з ДФН
Абсолютні:
• гострий інфаркт міокарда протягом перших 2 днів;
• нестабільна стенокардія;
• гемодинамічно нестабільні аритмії;
• гострий ендокардит;
• симптоматичний тяжкий аортальний стеноз;
• декомпенсована серцева недостатність;
• гостра легенева емболія, інфаркт легені або тромбоз глибоких вен н/кінцівок;
• гострий міокардит або перикардит;
• гостра розшаровуюча аневризма аорти;
• фізичні обмеження, при яких неможливе безпечне і адекватне тестування.
Відносні:
• верифікована обструкція стовбура лівої коронарної артерії;
• помірний та тяжкий аортальний стеноз з невизначеною симптоматикою;
• тахіаритмії з неконтрольованою частотою серцевих скорочень;
• атріовентрикулярна блокада високого ступеня;
• обструктивна гіпертрофічна кардіоміопатія з вираженим градієнтом тиску у спокої;
• нещодавно перенесений інсульт або транзиторна ішемічна атака;
• психічний розлад з обмеженою здатністю до співпраці;
• початковий систолічний/діастолічний артеріальний тиск > 200/110 мм рт.ст.;
• клінічні стани, що порушують інтерпретацію проби, такі як виражена анемія, електролітний дисбаланс, гіпертиреоз;
• прийом деяких медикаментів, що ускладнюють оцінку проби (серцеві глікозиди тощо).
Підготовка до виконання тесту з навантаженням
Завчасне визначення мети дослідження забезпечує оптимальні діагностичні результати і безпечність тестування.
Протягом 3 годин перед проведенням навантаження пацієнт не повинен вживати їжу. Для створення комфортних умов щодо виконання тесту пацієнтам доцільно одягати зручний одяг та взуття. Лікар повинен надати докладні відомості щодо процедури тестування, результатів, можливих симптомів та ускладнень.
Проведення рутинного діагностичного тесту з ДФН не потребує відміни медикаментозної терапії, але слід пам’ятати, що деякі препарати можуть впливати на результати дослідження. Наприклад, β-блокатори зменшують приріст ЧСС і АТ у відповідь на навантаження. У таких випадках, відсутність ішемічних реакцій під час проби не виключає можливості хибнонегативного результату тестування. За рішенням лікаря цим пацієнтам рекомендоване повторне дослідження після 24-годинної перерви у прийомі β-адреноблокатора, проте необхідно пам’ятати про можливий розвиток синдрому відміни для зазначеного класу препаратів.
Перед тестуванням необхідно записати стандартну ЕКГ у 12 відведеннях у горизонтальному і сидячому положеннях пацієнта для виявлення позиційних змін та порівняння з попередніми ЕКГ. Обов’язкове вимірювання АТ. Гіпервентиляція у стані спокою може призводити до неспецифічних змін сегмента ST у деяких пацієнтів, ці зміни можуть з’являтися і під час фізичного навантаження, як хибнопозитивна відповідь щодо виявлення ішемії. Опис ЕКГ змін, які провокуються гіпервентиляцією, рекомендовано вносити в результати дослідження. Разом з тим, експерти зазначають, що використання проби з гіпервентиляцією знижує специфічність тестування з ДФН. Цей факт став передумовою для критичних зауважень щодо доцільності системного застосування проби з гіпервентиляцією у діагностичному алгоритмі ІХС.
Обладнання
Бігова доріжка (тредміл) і велоергометр є динамічними пристроями, що зазвичай використовуються для проведення тестів з ДФН. Тредміл частіше застосовують у Сполучених Штатах Америки, де їзда на велосипеді менш поширена, ніж, наприклад, у Європі. Переваги велоергометру стосуються нижчої, в середньому, ціни апарату, його більшої компактності та нижчим рівнем шуму під час роботи. Рухи верхньої половини тулуба при велоергометрії обмежені, що полегшує вимірювання АТ і запис ЕКГ.
Оскільки деякі люди відчувають певні труднощі на біговій доріжці, пов’язані з ортопедичними проблемами, в той час, як інші змушені припиняти пробу до досягнення діагностичних критеріїв через дискомфорт і втому сідничних м’язів та нижніх кінцівок при тестуванні на велоергометрі, вигідно мати обидва прилади.
Протоколи навантажувальних проб, як правило, включають 3 етапи: початковий період («розігріву») без навантаження, ступінчасте збільшення навантаження і період відновлення (реституції). Протокол навантаження обирають залежно від мети тестування. Одним з найбільш використовуваних для тредміл-тестування є стандартний протокол Bruce. Цей протокол є добре вивченим, його застосовували при виконанні багатьох опублікованих клінічних досліджень. Проте деякі експерти вважають, що він передбачає задовгу тривалість кожної стадії навантаження — 3 хвилини. Тому певні категорії пацієнтів, особливо, літні люди, з патологією опорно-рухового апарату, з ожирінням, зважаючи на часовий фактор, неспроможні виконати пробу до кінця, що ускладнює чи навіть робить неможливою її подальшу оцінку. Використовують також і інші протоколи дослідження. У протоколі Cornell тривалість кожної стадії навантаження становить 2 хвилини. Протоколи Naughton і Balke забезпечують більш плавне зростання потужності навантаження, що має певні переваги для літніх і ослаблених пацієнтів.
При проведенні велоергометрії, як правило, початкова потужність становить 25 Вт, з подальшим збільшенням на 25 Вт кожні 2 або 3 хвилин, поки не будуть досягнуті кінцеві точки. Двохвилинні стадії навантаження є найбільш популярними. Пацієнтам, які не можуть пройти стрес-тестування або фармакологічні тести з візуалізацією, рекомендовані тести з 6-хвилинною ходою. Ці тести часто застосовуються у пацієнтів з хронічною серцевою недостатністю, обструктивною хворобою легень, захворюванням периферичних артерій. Після 6-хвилинної ходи визначають загальну пройдену відстань, наявні симптоми, реєструють ЕКГ. Відсутність ЕКГ-моніторингу під час тесту з 6-хвилинною ходою дещо обмежує його діагностичні можливості для виявлення ішемії та порушень ритму.
Виконання проб з ДФН повинен контролювати кваліфікований лікар. Обов’язковим є розуміння пацієнтом суті дослідження. Хоча тести з ДФН вважаються достатньо безпечними, під час їх проведення можливий розвиток ускладнень, у тому числі і серйозних, таких як ІМ та кардіальна смерть. Тому лікар і середній медичний персонал повинні мати відповідну підготовку для надання у таких випадках кваліфікованої невідкладної допомоги, включаючи проведення серцево-легеневої реанімації. Кабінети, відведені для проведення проб з ДФН, повинні бути оснащені дефібрилятором, медикаментами і приладдям, необхідним для надання невідкладної медичної допомоги. Статистичні дані свідчать, що під час проб з ДФН частота випадків смерті або зупинки серця становить від 0 до 6, а ІМ — від 2 до 10 на 10 000 досліджень, ці показники значною мірою залежать від основного захворювання серця. Під час тесту слід проводити ретельний моніторинг ЕКГ, ЧСС, АТ. Постійний контроль ЕКГ необхідний для своєчасного виявлення порушень ритму, відхилень сегмента ST та інших маркерів ішемії міокарда.
За відсутності показань до припинення тестування (див. нижче) пробу, як правило, завершують після досягнення субмаксимальної ЧСС, яка становить ~ 85 % від максимальної, обумовленої віком. Враховуючи значні відмінності щодо індивідуальних можливостей виконання фізичного навантаження, слід ретельно оцінювати стан пацієнта для виявлення критеріїв припинення процедури.
Типова стенокардія, що з’являється під час тесту з навантаженням, є прямим показанням для його припинення.
Абсолютні показання до припинення тесту з ДФН:
• елевація сегмента ST (> 1,0 мм) у відведеннях без зубця Q після попереднього ІМ (окрім AVR, AVL і V1);
• падіння систолічного АТ > 10 мм рт.ст., незважаючи на збільшення навантаження, що супроводжуються будь-якими іншими ознаками ішемії;
• помірна або тяжка стенокардія;
• симптоми, пов’язані з ЦНС (наприклад, атаксія, запаморочення, пресинкопальний стан);
• ознаки недостатньої перфузії (ціаноз або блідість);
• стійка шлуночкова тахікардія або інші аритмії, включаючи атріовентрикулярну блокаду другого або третього ступеня;
• технічні труднощі в моніторингу ЕКГ або систолічного АТ;
• бажання пацієнта зупинитися.
Відносні показання до припинення тесту з ДФН:
• депресія сегмента ST — горизонтальна або косонисхідна > 2 мм, протягом 60–80 мс після точки J (кінець комплексу QRS) — у пацієнтів з підозрою на ішемію;
• падіння систолічного АТ > 10 мм рт.ст., незважаючи на збільшення навантаження, за відсутності інших доказів ішемії;
• збільшення болю в грудях;
• втома, задишка, свистяче дихання, судоми ніг або кульгавість;
• аритмії, крім шлуночкової тахікардії, в тому числі мультифокальні ектопії, шлуночкові триплети, суправентрикулярні тахікардії, брадиаритмії, які потенційно можуть стати більш складними або заважають стабільності гемодинаміки;
• гіпертензивна відповідь (систолічний АТ > 250 мм рт.ст. або діастолічний АТ > 115 мм рт.ст.);
• розвиток блокад ніжок пучка Гіса, які складно диференціювати від шлуночкової тахікардії.
Період відновлення (реституції)
У деяких випадках аномальні реакції на ДФН розвиваються із запізненням, тобто у період реституції, тому необхідно продовжувати моніторинг основних параметрів гемодинаміки та ЕКГ протягом не менше 6–8 хвилин після припинення навантаження, а також до повного відновлення самопочуття, значень ЧСС і АТ, транзиторних змін на ЕКГ. Тобто тривалість періоду реституції визначається за повною нормалізацією показників ЧСС і АТ і, відповідно, подовжується за умови збереження чи появи клінічної симптоматики та змін на ЕКГ. Слід наголосити, що патологічні/ішемічні зміни на ЕКГ, в тому числі і ті, що з’являються у період реституції, можуть бути безсимптомними. Це ж стосується порушень ритму. Механічна дисфункція і електрофізіологічні порушення в ішемізованому міокарді після навантаження можуть зберігатися від кількох хвилин до кількох годин.
Оцінка навантажувального тесту включає визначення клінічних симптомів, величину виконаного навантаження, гемодинамічних параметрів та змін на ЕКГ. Важливою ознакою ішемії міокарда є поява нападу стенокардії, особливо якщо його інтенсивність вимагає припинення тесту. До числа серйозних ознак відносяться порогова величина/потужність виконаної роботи та значення порогових ЧСС і систолічного АТ. Найбільш значущими ЕКГ симптомами ішемії є депресія та елевація сегмента ST. Відповідно до традиційного визначення, навантажувальний тест вважається позитивним при появі горизонтальної або косонисхідної депресії або елевації сегмента ST з амплітудою ≥ 1 мм, тривалістю ≥ 60–80 мсек від точки J (кінця комплексу QRS), під час проби або невдовзі після її припинення.
Патологічні зміни ЕКГ під час навантаження і в реституції, що свідчать про ішемію
Відхилення від ізолінії сегмента ST є загальновизнаним критерієм ішемії міокарда. Рівень ST вимірюють стосовно сегмента PR (PQ), що пов’язане з високою ЧСС під час навантаження, яка обумовлює складності у визначенні ізолінії (положення сегмента Т-Р). Для оцінки тесту відхилення сегмента ST визначають у одному відведенні у 3 і більше послідовних комплексах QRS протягом 60–80 мс після точки J.
Депресія сегмента ST. Стандартним критерієм позитивного тесту є горизонтальна або косонисхідна депресія сегмента ST ≥ 1 мм (0,1 мВ) протягом 60–80 мс після точки J. За наявності незначної депресії сегмента ST у стані спокою оцінюють його додаткове відхилення під час навантаження. Виражена косовисхідна депресія сегмента ST (> 2 мм протягом 80 мс від точки J) вважається ознакою ішемії у пацієнтів зі стенокардією.
Елевація сегмента ST у пацієнтів з перенесеним ІМ та зубцем Q. Виникнення елевації сегмента ST (> 1 мм протягом 60 мс від точки J) у відведеннях із зубцем Q є патологічною реакцією, що може свідчити про розвиток ішемії в періінфарктних зонах. Ці зміни можуть також з’являтися як реципрокні за наявності ішемії в інших ділянках.
Елевація сегмента ST у пацієнтів без попереднього ІМ. У таких пацієнтів розвиток елевації сегмента ST свідчить про виражену транзиторну ендокардіальну/субепікардіальну ішемію, ймовірно пов’язану з субтотальною оклюзією у проксимальному відділі відповідної коронарної артерії. Елевація ST-сегмента частіше асоційована з анатомічно вираженою проксимальною обструкцією, ніж з коронарним спазмом.
Аритмії та порушення провідності
Суправентрикулярні аритмії, індуковані фізичним навантаженням, як правило, не пов’язані з ІХС. Вони частіше з’являються у пацієнтів похилого віку, за наявності легеневої патології, після попереднього вживання алкоголю або кофеїну. Розвиток значних шлуночкових порушень ритму під час навантаження і, особливо, у період реституції має несприятливе прогностичне значення щодо смертності. Наявність блокади лівої ніжки пучка Гіса (ЛНПГ), як правило, унеможливлює визначення ішемії міокарда під час проб з ДФН. Поява блокади ЛНПГ під час навантаження може бути як пов’язаною, так і не пов’язаною з ІХС, проте є предиктором високого ризику смерті та серйозних кардіоваскулярних ускладнень.
Наявна блокада правої ніжки пучка Гіса (ПНПГ) не заважає інтерпретації результатів тесту з ДФН, за виключенням відведень V1,V2 і V3, у яких депресія сегмента ST часто реєструється у стані спокою і збільшується під час навантаження, навіть за відсутності коронарної обструкції. У популяції з високим ризиком кардіальної патології розвиток блокади ПНПГ під час фізичних навантажень спостерігається значно рідше, ніж ЛНПГ, але якщо блокада ЛНПГ часто з’являється у пацієнтів з неішемічними кардіопатіями, то поява блокади ПНПГ асоціюється з ІХС, зокрема, з ураженням передньої міжшлуночкової гілки ЛКА. Виникнення атріовентрикулярної блокади I ступеня може бути викликано прийомом препаратів, які уповільнюють атріовентрикулярну провідність. Розвиток атріовентрикулярної блокади II ступеня частіше обумовлений наявністю ІХС або стенозу аортального клапана. Ця блокада також може з’явитись внаслідок надмірно високої ЧСС. Атріовентрикулярна блокада III ступеня рідко з’являється під час навантаження, її виникнення також пов’язують з ішемією.
Додаток 7
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Стабільна ішемічна хвороба серця»
Номограма мультиваріабельної моделі пропорційних ризиків для прогнозування смертності від усіх причин
Щоб визначити ризик, проведіть вертикальну лінію від кожного маркера ризику до верхнього рядка з міткою «Бали» для розрахунку балів для кожного маркера ризику. Сума всіх цих точок позначається на лінії з написом «Всього балів». Опустіть вертикальну лінію звідти для отримання ймовірності 3- і 5-річного виживання. Для бінарних змінних, 1 — означає «так», 0 — означає «немає», MET — метаболічний еквівалент.
Додаток 8
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Стабільна ішемічна хвороба серця»
Спосіб оцінки ступеня ураження коронарного русла за шкалою SYNTAX