В доме повешенного не говорят о веревке.
Мигель Сервантес де Сааведра,
начало XVII века
Научно-практическая новизна. В доступных специальных литературных источниках по теме «странгуляционная асфиксия» преобладают материалы посмертной судебно-медицинской экспертизы, в то же время недостаточно внимания уделено патогенезу, диагностике и оказанию медицинской помощи таким пострадавшим. На основании отечественных и зарубежных научно-исследовательских работ, личного теоретического и клинического опыта мы разработали алгоритм диагностики и медицинской помощи на этапах маршрута пострадавшего с различными вариантами странгуляционной асфиксии с уровня гражданских спасателей до этапа специализированной помощи.
Определение. Странгуляционная асфиксия (СА) — один из видов острого нарушения проходимости дыхательных путей, возникающий при прямом сдавлении трахеи, сосудов и нервных стволов шеи. Характерными для этого вида асфиксии являются быстро растущие гипоксемия и гиперкапния, глубокие нарушения мозгового кровообращения по геморрагическому типу, гипоксическая/аноксическая энцефалопатия.
Актуальность темы и статистические данные. В развитых странах повешение составляет 5 % всех травм, а с учетом других типов странгуляционной асфиксии в ряде стран составляет до 10 % всех случаев травм (до 2,5 % всех летальных исходов в результате травмы).
По количеству суицидальных попыток на 100 000 населения в мире лидирует Гайана (44,2), второе место занимает КНДР (38,5), третье — Южная Корея (28,9), четвертое — Шри-Ланка (28,8), пятое — Литва (28,2), Россия — 12-е место (19,5), Украина — 24-е (16,8) среди 172 стран мира. В Австралии показатель на сто тысяч граждан — 11, а в Великобритании — 10,9.
Наиболее распространенной причиной попытки самоубийства было влияние алкоголя (31 %), за которым следовали домашняя ссора (18 %), хронические заболевания (9 %) и неудача в экзаменах (7 %). У 31 % пациентов не было выявлено никаких причин. Показатели самоубийств особенно высоки среди самых уязвимых групп, которые подвергаются дискриминации: беженцы и мигранты, лесбиянки, гомосексуалисты, бисексуалы, транссексуалы и интерсексуалы, психически больные, а также заключенные.
ВОЗ полагает, что количество суицидальных попыток среди взрослого населения более чем в двадцать раз превышает число реализованных самоубийств. Мужчины совершают суицид в 3–4 раза чаще, чем женщины.
На сегодняшний день лишь немногие страны включили предотвращение самоубийств в число своих приоритетов и лишь 28 стран сообщили о наличии национальной стратегии по предотвращению самоубийств. Украинское правительство внедрило несколько программ по борьбе против суицидов, но они недостаточно эффективны. В 2010 году в Верховной Раде Украины был инициирован законопроект «О концепции государственной политики предотвращения злоупотреблений алкоголем», авторы которого мотивировали его тем, что в нетрезвом состоянии пребывали не менее половины украинских убийц на момент совершения преступления и около 40 % самоубийц.
В структуре суицидальных попыток повешение составляет в России 84,3 %, в Великобритании на него приходится 58 % самоубийств у мужчин и 43 % — у женщин, в Австралии — 54,4 %, в Украине, Литве, Беларуси, Казахстане и Туркменистане — 54,5 %, в Индии — 28 и 43 % (40 % суицидальных попыток совершается с использованием пестицидов), в Соединенных Штатах — 23 % (46 % суицидов — огнестрельные ранения по причине доступности стрелкового оружия).
Лишь небольшая доля (около 10 % случаев) самоповешения происходит в контролируемой среде больниц, тюрем и полиции; остальные осуществляются в социуме. Среди суицидальных попыток в психиатрических отделениях странгуляционная асфиксия составляет 75 %.
В последние годы исследователи все чаще обсуждают проблему возможного недоучета официальной статистикой числа попыток самоповешения за счет необоснованного отнесения их к категории так называемых «повреждений с неопределенными намерениями» (рубрики Y10–Y34 Международной классификации болезней и причин смерти).
К группам риска получения травм и гибели в результате повешения принято относить детей, которые недавно научились стоять и ходить, подростков, а также лиц в возрасте от 30 до 40 лет. Криминальное повешение и повешение с целью казни, которое законодательно принято в некоторых странах, в настоящее время составляют незначительную часть таких смертей.
Женщины гораздо чаще становятся жертвами удушения руками, чем мужчины. Однако в структуре покушений на убийство этот вид странгуляционной асфиксии составляет всего лишь 8,6 %. Несмертельное ручное удушение, вероятно, недооценивается, особенно в условиях насилия со стороны интимного партнера. Распространенность явлений сексуальных самоубийств достоверно не изучена. Оценки ученых по этому поводу весьма приблизительны. Американские социологи допускают, что в США ежегодно может быть от 200 до 1000 смертей на фоне асфиксиофилии.
Летальность вследствие попытки самоубийства через повешение составляет около 70 %; большинство (80–90 %) из тех, кто попадает в больницу с сохраненным кровообращением, выживают.
Типичное повешение (полное) — пережатие органов шеи петлей под силой тяжести тела, когда ноги не касаются опоры:
— медленное;
— с рывком.
Атипичное повешение (неполное) — сжатие органов шеи петлей под силой тяжести тела в положении на коленях, сидя, лежа, при фиксировании головы и шеи в отверстиях меньшего диаметра или над опорой. Постуральная асфиксия — разновидность неполного повешения, возникающая вследствие сдавления органов шеи при фиксации головы над опорой.
Удушение механическое — сжатие шеи руками, удавкой.
Странгуляционная асфиксия может быть фатальной или нефатальной.
Незавершенное повешение — патологическое состояние, когда пациента доставляют в лечебное учреждение живым.
Удушение определяется как асфиксия путем перекрытия кровеносных сосудов и/или дыхательных путей шеи в результате внешнего давления на область шеи. Ряд зарубежных авторов считают, что определение «удушение» не должно использоваться как синоним термина «повешение».
Выделяют три основные категории удушения:
— повешение;
— лигатурное удушение;
— удушение руками.
Различие между этими тремя понятиями объясняется причинами внешнего сдавления шеи: стягивающая полоса, напрягаемая гравитационным весом тела или его части; стягивающая полоса, обеспечиваемая силой, отличной от веса тела (лигатурное удушение); внешнее сдавление руками, предплечьями и т.п. (удушение руками).
Повешение при падении с высоты (с рывком) не является типичной формой странгуляционной асфиксии и не является подтипом удушения. Смерть в этих случаях связана с вывихом верхних шейных позвонков, а не с асфиксией. Фактически травмы спинного мозга практически отсутствуют при типичном повешении или удушении, они наиболее часто встречаются при повешении с рывком.
Когда термин «повешение» используется надлежащим образом, за исключением падения с высоты, существуют только три возможных механизма смерти:
— перекрытие кровеносных сосудов шеи;
— сжатие дыхательных путей;
— вагусное торможение при раздражении барорецепторов в каротидном синусе и теле сонной артерии.
Широкодоступные и наиболее часто используемые лигатуры при суицидальных попытках: веревка, ремни, элементы одежды, сари, постельное белье; точки крепления лигатуры: балки, перила, крючки, дверные ручки и деревья. Если странгуляция носит эротический характер, то материал петли обычно мягкий, атравматичный. Удушение электрическим проводом обычно бывает результатом несчастного случая или производственной травмы (очень редко). Для удавления могут использоваться другие предметы, например, спинка стула или развилка дерева.
Гаррота — приспособление, предназначенное для удушения противника, состоящее на табельном вооружении войск специального назначения, механизм для казни (применение запрещено Ассоциацией международного права в 1974 году).
Примером повешения при помощи различных методов и устройств могут служить китайская «клетка для повешения», английская «длинная капля», «вертикальный джеркер» (upright jerker, использовался для осуществления казней в США в XIX и в начале XX века, выведен из употребления в 1930 году).
Факторы риска странгуляционной асфиксии:
— психические заболевания и психотические реакции;
— уголовное преступление;
— ненадлежащий надзор за младенцами, детьми младшего возраста, недееспособными лицами;
— алкогольное или наркотическое опьянение;
— сексуальные извращения (псевдоповешение, асфиксиофилия, скарфинг);
— несчастные случаи на производстве, в транспорте и в быту — когда в подвижные части механизмов попадают концы шарфов, косынок, галстуков, тесемок и т.п. (довольно редко).
Процесс умирания от странгуляционной асфиксии разделяют на 4 стадии (каждая из них длится несколько секунд или минут).
Для I стадии характерны сохранение сознания, глубокое и частое дыхание с участием всей вспомогательной мускулатуры, прогрессирующий цианоз кожи, тахикардия, повышение артериального и венозного давления.
Во II стадии сознание утрачивается, дыхание становится редким, наблюдается двигательное возбуждение, повышенный тонус мышц, возможны судороги, прикусывание языка, кровоизлияния в склеры и конъюнктивы глаз. Лицо одутловатое, багрово-цианотичного цвета, шейные вены набухшие, отмечаются носовое кровотечение, выделение изо рта розовой пены, непроизвольные мочеиспускание и дефекация, эякуляция, выталкивание слизистой пробки из канала шейки матки. На ЭКГ — изменения, характерные для острой гипоксии.
В III стадии — остановка дыхания продолжительностью от нескольких секунд до 1–2 минут (терминальная пауза).
В IV стадии агональное дыхание переходит в апноэ, наступает клиническая смерть.
Механизмы поражения при странгуляционной асфиксии:
— Собственно респираторная аноксия (особенно выражена при переднем и переднебоковом положении петли), при которой происходит полное перекрытие дыхательных путей.
— Сдавление артерий, питающих мозг, острая ишемия мозга.
— Пережатие сосудисто-нервного пучка, сонных артерий и верхних полых вен. Смерть при этом наступает в результате переполнения кровью сосудов головного мозга, поскольку кровь продолжает поступать по позвоночным артериям. Резкое и значительное повышение внутричерепного давления (отек мозга, внутричерепные кровоизлияния). При этом возникают отек и сдавление тканей головного мозга.
— Кратковременный спазм мозговых сосудов, а после — их стойкое расширение с глубокими нарушениями мозгового кровообращения или диффузными мозговыми кровоизлияниями.
— Рефлекторные влияния при раздражении каротидных синусов (вагусный коллапс), в том числе вследствие натяжения сонных артерий тяжестью свисающего тела. Чаще это наблюдается при расположении петли выше гортани.
— Механическое раздражение экстеро- и интерорецепторов шеи. Пережатие возвратного нерва вызывает серию патологических импульсов, осложняется рефлекторной остановкой кровообращения, особенно при сопутствующей сердечно-сосудистой патологии.
— Травмы спинного мозга, продолговатого мозга, особенно при повешении с рывком. Повреждения спинного мозга редко встречаются при педиатрическом удушении.
— Травмы шейного отдела позвоночника, трахеи, хрящей гортани, щитовидного хряща, подъязычной кости, разрывы и надрывы интимы шейных артериальных сосудов (признак Амюсса), кровоизлияния в кожу, слизистые оболочки, внутренние органы. Травматические изменения шейного отдела позвоночника и основания черепа в данном случае представлены так называемыми палаческими переломами, или «переломами повешенных». Специфика данных переломов определяется расположением узла петли и направлением усилия. При расположении узла под подбородком наблюдается отрыв дуги второго шейного позвонка («английское повешение»). При расположении узла за ухом («римское повешение») наблюдается перелом затылочного мыщелка. Такие травмы сопровождаются несовместимыми с жизнью повреждениями ствола головного мозга и верхнешейного отдела спинного мозга. Смерть при повешении с рывком (разрыв спинного мозга) наступает практически мгновенно, в течение долей секунды (скорость продвижения импульса по нервным проводникам составляет около 50 м/с). В Англии в 1868 году для казни был законодательно принят метод «длительного падения» («длинной капли») как «более гуманный», что не совсем соответствует действительности, поскольку мозг еще остается живым от 2,7 до 10 секунд.
При странгуляционной асфиксии наибольшие изменения наблюдаются в филогенетически более молодых отделах мозга и в тех отделах, кровоснабжение которых менее обильно: в коре, аммоновом роге, мозжечке. Продолговатый и спинной мозг страдает в меньшей степени. Нарушение снабжения кислородом ганглиозных клеток вызывает тяжелые дистрофические изменения в определенных участках головного мозга. Яремные вены являются первыми сдавленными структурами (усилие 2 кг), за которыми следует пережатие сонных артерий (5 кг), что вызывает отек мозга и его гипоксическое повреждение. Сжатие дыхательных путей требует большей силы (15 кг), это может привести к тяжелой гипоксии и смерти. Неврологические исходы при повешении варьируют от перманентного гипоксического повреждения мозга до полного выздоровления. К необычным признакам относятся разрыв сонных и позвоночных артерий, синдром постгипоксической/постаноксической энцефалопатии, гипертермия, ретроградная амнезия и корсаковский психоз.
В качестве причин отека легких были предложены два механизма:
— нейрогенный отек легких возникает в результате центрально-опосредованного массивного симпатического разряда после аноксического повреждения головного мозга;
— легочные осложнения часто ответственны за отсроченную смертность у выживших после неполного повешения и удушения.
Причиной амнезии является компрессия сонных артерий, вызывающая ишемическое повреждение гиппокампа. Это может быть вызвано отеком головного мозга в результате венозной обструкции. Большинство из выживших пациентов полагают, что их госпитализировали по другой медицинской причине, такой как лихорадка или простуда (ложные воспоминания). Тот факт, что они не помнят, как вешались, усложняет возможность предложить им психиатрическую консультацию.
Даже наложение артериального жгута может вызвать ишемические повреждения мышц с развитием гипермиоглобинемии и системных расстройств после его снятия. Степень миоглобинемии коррелирует с длительностью наложения жгута. При странгуляционной асфиксии рабдомиолиз возникает как следствие механического размозжения мышечной ткани в области шеи, расценивается как «краш-синдром» различной степени тяжести, усугубляется непроизвольными и судорожными движениями, которые чаще наблюдаются при типичном повешении.
Самоотверженный исследователь
Румынский судебный врач Николае Миновичи проделал огромную работу, проанализировав 172 случая повешения, но исследованию не хватало «живых» показаний. В начале XX века он проводил эксперименты по самоудушению, чтобы описать состояние, возникающее при асфиксии. Поначалу он справлялся своими силами — надевал себе на шею петлю, ложился на пол и тянул за другой конец, перекинутый через блок на потолке. С потягиванием лигатуры с силой 5 кг потеря сознания была для него быстрой. Когда он опирался на веревку (неполное повешение), через 5–6 секунд происходило следующее: его взор расплывался, он слышал свист, а лицо становилось красно-фиолетовым. При боковом расположении узла вместо заднего эти эффекты проявились через 8–9 секунд.
Когда он попробовал полное повешение (зависание, а не удушение), то, как только он оторвался от земли, он не мог дышать или слышать своего помощника. Он испытал такую сильную боль, что немедленно остановил эксперимент. В течение 10 минут на уровне расположения лигатуры можно было видеть множество небольших кровоизлияний; они оставались заметными в течение 8–11 суток. На протяжении 10–12 дней у него слезились глаза, наблюдались проблемы с глотанием и боль в горле. При помощи ассистента, которому он доверял свою жизнь, Н. Миновичи удалось провисеть 26 секунд. Опыт, безусловно, был жестокий — боли в горле и жажда мучили доктора в последующие 10 дней. Но эксперимент имел большое значение для судебной медицины и послужил основой для разработки теории искусственного дыхания.
Умер доктор в 1941 году от онкологического заболевания голосовых связок. Не обошлось и без злословия, приписывающего самоотверженному исследователю склонность к асфиксиофилии.
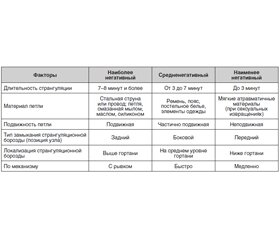
Основные клинические признаки в зависимости от продолжительности странгуляции:
— У подавляющего большинства пострадавших, поступивших в стационар живыми, уровень сознания по шкале Глазго составлял менее 8 баллов. Большинство выживших пациентов имели более 3 баллов. Обструкция венозного оттока из головного мозга приводит к застойной гипоксии и потере сознания всего за 15 секунд. Результирующее снижение мышечного тонуса позволяет усиливать внешнюю силу сдавления и приводит к полной артериальной окклюзии, повреждению головного мозга и смерти.
— Согласно данным Ю.И. Михайличенко (1979), при повешении иногда наблюдается анизокория, причем расширение зрачка чаще определяется на стороне наибольшего сдавления шеи петлей. Реже оно наблюдается на противоположной стороне, как следствие давления на верхний шейный симпатический ганглий и выходящие из него постганглионарные волокна.
— При кратковременном сжатии шеи сердечная деятельность резко не нарушается: после периода брадикардии, а затем тахикардии быстро восстанавливается пульс удовлетворительного наполнения и напряжения.
— При странгуляции продолжительностью 3–4 минуты наблюдается брадикардия, с восстановлением дыхания происходит учащение пульса. АД в течение нескольких часов остается низким.
— При странгуляции в течение 5–6 минут пульс слабый, нитевидный, стойкая гипотония.
— При длительности более 6–7 минут пульс часто не определяется. Если деятельность сердца удается восстановить, то диастолическое давление не определяется, пульс остается крайне неустойчивым. Отмечаются синусовая аритмия, электрическая альтерация возбудимости миокарда, желудочковая экстрасистолия, пароксизмальная тахикардия, смещение электрической оси сердца вправо. Причиной летального исхода является также внезапная остановка сердца в результате острой сердечной недостаточности, развивающейся в ближайшие часы после извлечения из петли.
— Странгуляция продолжительностью более 7–8 минут является абсолютно смертельной.
— Стойкая лихорадочная реакция:
– после сдавления шеи в течение 2–3 минут среднее повышение температуры тела составляет около 37,2 °С;
– после 9-минутной странгуляции — 39,6 °С (крайне опасный признак — предвестник смерти).
— Гемодинамические показатели:
– артериальная гипертензия (200 мм рт.ст. и выше) + тахикардия (160–180 уд/мин);
– артериальная гипотензия + брадикардия (неблагоприятный прогностический признак — смертность возрастает в 3 раза).
Клинико-лабораторные симптомы постасфиктического периода
Потребность в кислороде у таких пострадавших повышена в 5 раз и более по сравнению с доасфиктическим состоянием.
Нарушения электролитного и кислотно-основного состояния крови
Уровень рН крови пострадавших, находящихся в коматозном состоянии, — 7,15 ± 0,25 (ацидоз метаболический или смешанный):
— в I стадии странгуляционной асфиксии в большинстве случаев отмечается респираторный алкалоз;
— в последующих стадиях — выраженный респираторный и метаболический ацидоз;
— при гиперкапнической коме и присоединении синдрома полиорганной недостаточности — декомпенсированный респираторный и метаболический ацидоз.
Достаточно высокий уровень рН и концентрации сывороточного бикарбоната является благоприятным прогностическим признаком для пострадавших в постстрангуляционном периоде.
Лактат:
— при умеренной острой дыхательной недостаточности — норма или повышение до 3 ммоль/л;
— при тяжелой — повышение до 5 ммоль/л;
— при гипоксической коме — свыше 7 ммоль/л.
При прерванной странгуляционной асфиксии может наблюдаться трансминерализация, или синдром больных клеток. Из клеток ускоренно выводится калий (с развитием гиперкалиемии), нарушается выведение натрия, процесс требует повышенных затрат энергии вследствие недостатка кислорода. Снижение внутриклеточной концентрации АТФ нарушает нормальную функцию натриево-калиевого насоса. Гиперкалиемия также зависит от степени рабдомиолиза.
Общий анализ крови:
— лейкоцитоз со сдвигом лейкоцитарной формулы влево;
— повышение скорости оседания эритроцитов.
К маркерам, которые определяют в сыворотке крови и используют для оценки состояния мышечной ткани, относятся креатининфосфокиназа (КФК), аспартатаминотрансфераза, лактатдегидрогеназа, глюкоза и продукты ее метаболизма — лактат (молочная кислота) и пируват (пировиноградная кислота), креатинин, креатинфосфат и миоглобин (МГ).
В норме в крови содержится крайне незначительное количество МГ (от 7 до 85 нг/мл). Когда содержание МГ в сыворотке крови превышает 250 нг/мл, то развивается миоглобинурия с окрашиванием мочи в бурый цвет.
В норме содержание КФК — менее 130 МЕ/л. При рабдомиолизе происходит ее высвобождение из скелетных мышц. КФК считается специфическим маркером этих повреждений, особенно когда ее повышение значительно. Активность КФК постепенно растет в течение первых 12 часов после повреждения мышц, достигая своего пика на 3-и — 5-е сутки и возвращаясь к исходному уровню в течение 6–10 суток.
Биохимический анализ крови:
— гипопротеинемия, снижение белкового коэффициента ниже 1,0;
— повышаются уровни α2- и γ-глобулинов;
— повышение мочевины и креатинина, снижение клубочковой фильтрации по мере увеличения степени выраженности острой дыхательной недостаточности;
— гипоксическое клеточное повреждение характеризуется повышением трансаминаз;
— гипогликемия — уровень вариабелен в связи с высоким поглощением тканями, зависит от степени асфиксии и перфузии тканей, снижения гликогенсинтезирующей функции печени;
— миоглобинемия.
Свертывающая система и реология крови:
— гиперкоагуляция на фоне значительного увеличения концентрации фибриногена (как субстанции раннего реагирования на повреждение), который при тяжелой степени острой дыхательной недостаточности и коме может составлять более 10 г/л, тропониновый тест положительный.
— вязкость крови и плазмы увеличена, нарушены функциональные свойства эритроцитов, определяющие состояние кровотока на уровне микроциркуляторного русла.
Подавляются белково- и углеводосинтетическая функции печени.
Длительная асфиксия сопровождается растущей недостаточностью щитовидной железы со снижением уровня сывороточного тироксина.
Токсические вещества, образующиеся при рабдомиолизе, обладают вазоконстрикторным действием на сосуды мальпигиевых клубочков и повреждают эпителий извитых канальцев.
Значительно уменьшается суточный диурез с преобладанием ночного диуреза над дневным, отеками, повышением уровня остаточного азота в крови. Удельный вес мочи имеет тенденцию к снижению, наблюдается протеинурия. В осадке мочи обнаруживаются кислые производные миоглобина, цилиндры, эритроциты, кристаллы гематина. С развитием острой почечной недостаточности явления интоксикации усиливаются.
Степень указанных нарушений растет в зависимости от длительности асфиксии, выраженности острой дыхательной недостаточности, степени повреждения мышц.
Осложнения странгуляционной асфиксии:
— постгипоксическая/постаноксическая энцефалопатия;
— известны случаи временной потери зрения;
— в ряде наблюдений — синдром вдавливания барабанных перепонок;
— хондроперихондрит;
— иногда возникает перелом в шейном отделе позвоночника, который определяется в виде деформации (симптом «пуговицы») выше седьмого шейного позвонка;
— повреждение шейного отдела спинного мозга сопровождается соответствующей неврологической симптоматикой в виде тетраплегии или тетрапареза, тетраанестезии, дыхательных расстройств (при поражении четвертого шейного сегмента);
— респираторный дистресс-синдром, отек легких, гиперергический аспирационный пневмонит, пневмония (практически у всех пострадавших);
— синдром Бернара — Горнера (птоз, миоз, энофтальм);
— бульбарный синдром в виде периферического паралича мышц языка, мягкого неба, голосовых связок, надгортанника;
— миоглобинурийный нефроз;
— могут наблюдаться деформация гортани, дисфония, дисфагия, стридорозное дыхание, осиплость голоса.
Постасфиктические состояния при прерванной асфиксии (Виттер В.И., 2008):
1. Ареспираторно-коматозная стадия, характеризующаяся отсутствием дыхания, бессознательным состоянием, отсутствием реакции зрачков на свет.
2. Стадия децеребрационной ригидности, когда тормозящее влияние среднего мозга еще отсутствует. В этой стадии появляются судорожные движения, преимущественно тонического характера.
3. Стадия угнетения сознания. Наблюдаются самые разнообразные экстрапирамидные симптомы: тремор, каталепсии, вегетативные расстройства и тому подобное.
4. Амнестическая стадия, когда при полном сознании определяется более или менее выраженная ретроградная амнезия.
5. Стадия эффекторных последствий часто выражается острой маниакальной вспышкой, развитием депрессивно-меланхолического состояния и т.п.
Оказание экстренной медицинской помощи на догоспитальном этапе
— Освобождение шеи пострадавшего от сжатия. Согласно существующим алгоритмам, пострадавшего надо «срезать», то есть с помощью острого лезвия отделить петлю от несущей части лигатуры. Но, согласно существующему законодательству, ношение при себе ножа считается уголовным преступлением (предмет может расцениваться как оружие или нет, что должно решаться в судебном процессе). По этой причине вне дома или вне производства законопослушные граждане не имеют возможности выполнить такие действия. Если необходимое средство есть в наличии (столовые или скорняжные ножи, секаторы, профессиональные режущие инструменты), то при разрезании приводящей части петли надо поддерживать тело пострадавшего для предотвращения травм в результате падения (при резком угнетении мышечного тонуса травмы могут быть очень тяжелыми). Для обеспечения судебно-медицинской экспертизы петлю рекомендуется разрезать со стороны, противоположной замыканию странгуляционной борозды (если это не помешает оказанию срочной медицинской помощи). Если лезвия нет в наличии, надо поднять тело пострадавшего вверх в краниальном направлении и суметь освободить шею от петли (реально это может сделать только достаточно сильный и высокого роста человек или несколько спасателей, поскольку ощущение тяжести тела с расслабленными мышцами значительно превышает таковое при спасении пострадавших с сохраненным сознанием). Следует помнить, что при попытке просто освободить шею от лигатуры пострадавший «складывается как швейцарский нож».
— При выполнении тройного приема П. Сафара следует не переразгибать шейный отдел позвоночника, а только выполнять тракцию в краниальном направлении.
— При остановке кровообращения — мероприятия сердечно-легочной реанимации по соответствующим протоколам.
— Положение пациента — лежа на ровной поверхности.
— Обязательна пульсоксиметрия.
— Пострадавшим в результате странгуляционной асфиксии для уменьшения нагрузки на шейный отдел позвоночника необходимо надеть шейный воротник Шанца или наложить шину Еланского (Kendrick’s).
— Обеспечить полный психологический покой и не позволять пациенту самостоятельно передвигаться.
— Экстренная оксигенация:
– срочная эндотрахеальная интубация на спонтанном дыхании (при отеке гортани или переломах ее хрящей выполняют коникотомию или трахеостомию);
– искусственная вентиляция легких (ИВЛ) с подачей 100% кислорода;
– проведение оксигенотерапии показано пациентам с сатурацией ниже 95 %. Ингаляцию увлажненным кислородом можно проводить с помощью маски или через носовой катетер потоком 6–8 л/мин.
— Противосудорожная терапия: тиопентал натрия — 75–125 мг в течение 10 минут, вводить раствор внутривенно следует медленно, со скоростью не более 1 мл в минуту. Сначала обычно вводят 1–2 мл, а через 20–30 секунд — остальное количество; диазепам (сибазон) — 0,5% раствор из расчета 0,2 мг на 1 кг массы тела в/в (под контролем дыхания и АД).
— Противоотечная и дегидратационная терапия глюкокортикостероидами в пересчете на 60–90 мг преднизолона или бетаметазона (бетаспана) 8–12 мг в/в, фуросемид 20–40 мг или торасемид (торсид) 10–20 мг в/в.
— Инфузионная терапия: в рестриктивном режиме (коллоидные растворы — по жизненным показаниям, растворы глюкозы в остром периоде противопоказаны).
— Профилактика и лечение миоглобинурийного нефроза: р-р натрия гидрокарбоната 4,2% — 200 мл в/в капельно медленно.
— При развитии аритмий проводится антиаритмическая терапия в зависимости от вида нарушения ритма.
NB! При неполном повешении успешная реанимация пациентов возможна и через 5 минут с момента повешения.
Срочная госпитализация пациента в лечебное учреждение вторичной медицинской помощи:
1. Все пациенты со странгуляционной асфиксией независимо от пола, возраста и других факторов подлежат срочной госпитализации. Приоритетной задачей бригады экстренной медицинской помощи является транспортировка пациентов в центр (отделение) интенсивной терапии.
2. Во время транспортировки необходимо обеспечить мониторинг состояния пациента, контроль АД, ЧСС, ЧД, ЭКГ, SpO2, проведение лечебных и готовность к проведению реанимационных мероприятий.
3. Транспортировка осуществляется на носилках после стабилизации состояния пациента в отделение экстренной медицинской помощи многопрофильной больницы или, минуя приемное отделение, непосредственно в отделение интенсивной терапии.
4. Территориальным органом по вопросам здравоохранения обязательно должен быть разработан и утвержден приказ или локальный протокол соответствующего уровня, который обеспечивает организацию оказания помощи пациентам со странгуляционной асфиксией, взаимодействие между лечебными учреждениями, предоставляющими экстренную, первичную и вторичную медицинскую помощь.
Лечение на госпитальном этапе
Абсолютными показаниями к переводу больного на искусственную вентиляцию легких являются:
— гипоксемическая острая дыхательная недостаточность (РаО2 менее 50 мм рт.ст.);
— гиперкапническая острая дыхательная недостаточность (РаСО2 более 60 мм рт.ст.);
— критическое снижение резервного дыхания (соотношение дыхательный объем/масса тела больного — менее 5 мл/кг);
— неэффективность дыхания (при минутном объеме дыхания более 15 л/мин и нормальном или умеренно повышенном РаСО2 не достигается адекватное насыщение артериальной крови кислородом).
ИВЛ проводится в отделении интенсивной терапии в течение от 4 часов до 2–3 суток в режиме, поддерживающем РаСО2 в пределах 28–32 мм рт.ст. Показания: нарушение дыхания, отсутствие сознания, возбуждение и повышение мышечного тонуса, судороги. Тотальную кураризацию и ИВЛ следует проводить до полного исчезновения судорог и гипертонуса и восстановления сознания.
Лечение данной категории пациентов проводится дифференцированно в зависимости от преобладающей патологии, с обязательным привлечением невропатолога, лор-врача, травматолога, нейрохирурга, с выполнением неотложных хирургических вмешательств по необходимости.
После стабилизации состояния в условиях отделения интенсивной терапии пациенты могут быть переведены в профильное отделение для дальнейшего лечения и реабилитации.
Пациентам, имеющим странгуляционную травму в результате суицидальной попытки, после завершения курса лечения должна быть обеспечена психиатрическая помощь.
Обязательное рентгенологическое исследование или (информативнее) компьютерная томография и МР-томография шейного отдела позвоночника и спинного мозга с целью уточнения характера и степени повреждений, исключения объемных внутричерепных повреждений, уточнения распространенности ишемических повреждений головного мозга. Такие меры особенно показаны пациентам с нарушенным сознанием. КТ позвоночника особенно важно у пожилых пациентов, у которых может быть спондилез шейного отдела позвоночника, а также у пациентов после странгуляции с рывком.
Рентгенография органов грудной клетки позволяет не только выполнить диагностику травм грудной клетки, но и уточнить диагноз респираторного дистресс-синдрома.
Профилактика и лечение пневмонии: антибиотикотерапия, ингаляции, вибрационный массаж грудной клетки и т.д.).
Антикоагулянты и дезагреганты — только при отсутствии внутричерепных кровоизлияний.
По показаниям — хирургические вмешательства на шейном отделе позвоночника.
Назначение негемоглобиновых переносчиков кислорода.
При проведении интенсивной терапии показано применение противоотечных препаратов, в частности глюкокортикоидов (30–60 мг преднизолона или 8–12 мг бетаметазона), салуретиков (40–60 мг фуросемида или 20 мг торасемида), 5–10 мл 2,4% раствора теофиллина (эуфиллина) в/в.
При возникновении судорожного синдрома внутривенно вводят 2 мл 0,5% раствора диазепама (сибазона), 10 мл 20% раствора натрия оксибутирата.
При подозрении на синдром длительного сдавления внутривенно вводится 200 мл 4% р-ра гидрокарбоната натрия (слепая коррекция ацидоза). Применение раствора бикарбоната натрия для профилактики развития синдрома острого почечного повреждения (ОПП) основывается на концепции усиления нефротоксичности миоглобина в условиях кислой среды. Следовательно, щелочная среда может замедлить процессы образования свободных радикалов и формирования миоглобиновых цилиндров в почках. Отсюда возникает вероятность того, что введение бикарбоната позволит поднять уровень рН мочи выше 6,5, предотвратить развитие ОПП и метаболического ацидоза.
Внутривенно вводится 10–20 мл 10% раствора кальция хлорида для нейтрализации токсического действия ионов калия на сердечную мышцу.
Лечение постгипоксической/постаноксической энцефалопатии
— Насыщающая доза 2000 мг цитиколина (лиры, нейроцитина), которая вводится внутривенно в разведении на 200 мл электролитного сбалансированного раствора. Поддерживающая доза аналогична насыщающей. Вводится в/в капельно медленно (до 20 капель за 1 минуту) в течение 24 часов.
— В первые 14–20 дней после эпизода аноксии вводят внутривенно капельно холина альфосцерат по 1000 мг 2–3 раза в сутки с последующим переходом на пероральный прием (400 мг 3 раза в сутки). Продолжительность лечения — 5–6 месяцев.
— Рекомендуется суточная инфузия препарата амантадина сульфат (ПК-Мерц) по 200 мг 2 раза в сутки в течение 5 суток (время введения одного флакона — не менее 180 минут). В последующем (по возможности) — переход на таблетированные формы препарата (по 100 мг 3–4 раза в сутки до 4 недель).
Профилактика
1. Надлежащий уход за детьми, лицами с ограниченными возможностями и психическими расстройствами (в том числе устранение технической возможности повешения).
2. Соблюдение техники безопасности при работе с вращающимися механизмами; езде в кабриолетах, на мотоциклах, мопедах и т.п.
3. Профилактика и лечение алкоголизма, наркомании (наркологическая помощь).
4. Профилактика и лечение суицидальных намерений и сексуальных извращений (психологическая и психиатрическая помощь).
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов и собственной финансовой заинтересованности при подготовке данной статьи.

/136.jpg)