Журнал «Травма» Том 12, №2, 2011
Вернуться к номеру
Динаміка відновлення функції після оперативного лікування суміжних та контралатеральних переломів кісток нижніх кінцівок
Авторы: Березка М.І., Литовченко В.О., Григорук В.В., Перепелиця Є.Є. Харківський національний медичний університет Обласна клінічна лікарня — Центр екстреної медичної допомоги та медицини катастроф
Рубрики: Травматология и ортопедия
Версия для печати
Авторами показана динаміка відновлення функції кінцівок після остеосинтезу суміжних і контралатеральних переломів.
Регенерація, діафіз, БІОС.
Актуальність теми
Останнім часом спостерігається зростання числа травм, а саме високоенергетичних, переважно внаслідок ДТП. Цьому явищу навіть дали назву — «пандемія транспортних катастроф».
Близько двох мільйонів травм реєструється кожного року в Україні [1].
Так, травми нижньої кінцівки трапляються у 2 рази частіше, ніж верхньої, та у 48 % випадків мають поєднаний характер [2]. Однобічні переломи стегна та гомілки зустрічаються частіше за симетричні і становлять 40 % від усіх множинних переломів нижніх кінцівок та хоча б один із них носить відкритий характер, у 25 % були пошкодження судин та нервів [3].
Смертність унаслідок ДТП зросла на 15 %, а вихід на інвалідність — на 20–25 %, процент дисрегенерацій коливається в межах від 16 до 39 %. Лікування та реабілітація травмованих, нагляд та соціальна допомога за особами, які отримали травми, лягають важким тягарем на бюджет країни, особливо під час нестійкої економічної ситуації внаслідок всесвітньої кризи [5].
Для суміжних переломів нижньої кінцівки характерна наявність декількох вільних некерованих ланцюгів — так званого «плаваючого коліна» [4]. Особливо тяжкими для лікування вважають переломи, що зараховують до 2-го типу floating knee, — внутрішньосуглобові переломи дистального епіметафізу стегнової кістки та проксимального епіметафізу великогомілкової кістки. Дуже часто такі переломи супроводжуються ушкодженням крупних судин (21 % випадків), у 32 % пацієнтів розвиваються інфекційні ускладнення, однобічні переломи стегна та гомілки (до 39 %) супроводжуються пошкодженням зв’язочно-капсульного апарату колінного суглоба, 50 % цих ушкоджень діагностуються через тривалий проміжок часу [6].
Дискусійним до сьогодні є і вибір найбільш раціональних способів остеосинтезу [1].
С.Г. Гіршин відмічає, що остеосинтез стегнової кістки в першу добу з моменту травми при політравмі на фоні ліпостабілізуючого лікування є одним із заходів профілактики жирової емболії. За можливості проведення повноцінної інтенсивної терапії на піку жирової емболії остеосинтез стегна вважає оперативним втручанням за життєвими показаннями.
Репаративна регенерація кісткової тканини становить одну з актуальних проблем медицини. Реальна складність вивчення репаративного остеогенезу обумовлена багаторівневою структурно-функціональною організацією опорно-рухового апарату.
В ортопедо-травматологічній практиці проводиться стимуляція репаративних потенцій за допомогою подрібнених кісток, гомогенату ембріональної кісткової тканини та їх автолізатів, культивованих стромальних клітин кісткового мозку.
Відсутність єдиних концептуальних положень щодо перебігу репаративного остеогенезу, характеру, терміну консолідації множинних переломів призводить до протиріччя в лікувальній тактиці таких постраждалих.
Тому проблема черговості в оперативній тактиці лікування суміжних та контралатеральних переломів, адекватного застосування методів, фіксаторів та інструментів актуальна і донині [4], а питання адекватної стимуляції процесів остеорепарації шляхом застосування препарату культури диплоїдних клітин людини є актуальним і доцільним.
В умовах стаціонару ОКЛ ЦЕМД та МК м. Харкова оптимальним методом лікування ми вважаємо оперативний метод лікування протягом першої доби, коли ще не виснажені компенсаторні можливості організму та якщо хворого доставляють не пізніше 24 годин з моменту отримання травми, або тактику damage control, якщо пізніше ніж 24 години. У такому випадку оперативне втручання переносять на 7-му—14-ту добу з моменту травми [6].
Мета дослідження — покращення результатів лікування у потерпілих з односторонніми суміжними та контралатеральними переломами кісток нижніх кінцівок.
Матеріали й методи дослідження
В основу даної роботи покладені результати клінічного спостереження за 71 хворим із суміжними та контралатеральними переломами діафіза стегнової кітки та кісток гомілки.
Всіх хворих загальної групи лікували в умовах стаціонару травматологічного відділення ОКЛ. Клінічний матеріал набирали протягом 6 років із 2004 по 2010 рік. Обстежені хворі були віком від 16 до 62 років, середній вік яких становив 39 років. Хворі були поділені на три групи.
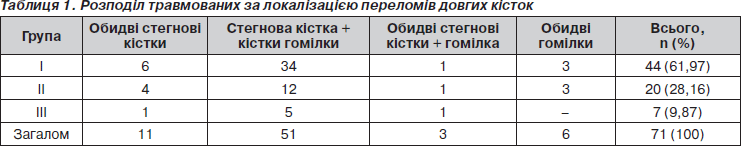
I група — хворі з суміжними та контралатеральними переломами кісток нижніх кінцівок, яких лікували за загальноприйнятими схемами протягом 1999–2005 років (44 хворі) — контрольна група;
II група — хворі з суміжними та контралатеральними переломами кісток нижніх кінцівок, яких лікували за нашою схемою (20 хворих).
ІІІ група — із застосуванням препарату диплоїдних клітин людини (7 хворих).
У структурі розподілу отриманих пошкоджень за віком та статтю переважають чоловіки (50 спостережень) у працездатному віці.
Розподіл хворих за локалізацією переломів довгих кісток наведений в табл. 1.
За механізмом травми: переважна більшість отримала травму внаслідок ДТП — 67 та внаслідок падіння — 4 хворі.
Переважна більшість хворих отримала закриті діафізарні переломи кісток, проте 20 хворих (12 у І групі, 6 у ІІ групі, 2 у ІІІ групі) отримали відкриті переломи.
Хворі всіх клінічних груп при госпіталізації були оглянуті суміжними фахівцями (терапевтом, нейрохірургом, хірургом, анестезіологом тощо).
В усіх клінічних групах лікувальна тактика базувалася на поетапному підході з моменту госпіталізації хворого до моменту, коли перелом зрісся. Таких етапів три: обстеження та визначення лікувальної тактики, власне лікувальний процес та реабілітація.
На першому етапі хворих обстежували клініко-рентгенологічно та лабораторно. Це дозволяло якомога раніше скоригувати показники крові, як клінічні, так і біохімічні. Рентгенологічне дослідження проводили в умовах рентгенологічного кабінету, виконували знімки у двох стандартних проекціях із захватом суміжних суглобів.
Ми диференційовано підходили до терміну оперативного втручання. Визначали його згідно з часом, що минув від моменту, коли була отримана травма, загальним станом хворого, наявністю супутньої соматичної патології, віком хворого. Всіх хворих намагалися оперувати в першу добу після отримання травми. Проте коли хворих привозили пізніше, більше ніж через 24 години з моменту отримання травми, ми виконували оперативні втручання відстрочено — на 7-му—10-ту добу. Таким хворим переломи фіксували за допомогою апаратів на стрижневій фіксації без урахування стояння кісткових фрагментів на 7–10 діб. Після стабілізації загального стану хворого виконували заключний остеосинтез.
На другому етапі всіх хворих лікували оперативним методом за прийнятими методиками.
Всі оперативні втручання були виконані з використанням нейроаксіальної анестезії через пункцію та катетеризацію перидурального простору. Дозування та періоди введення (для післяопераційного знеболення) підбиралися індивідуально на підставі загальноприйнятих положень. Проводилася седація хворих, інтраопераційний захист міокарда, головного мозку, печінки, нирок. Основну увагу приділяли профілактиці синдрому жирової емболії шляхом уведення етилового спирту, есенціале (дози підбиралися індивідуально залежно від маси хворих). Подальше введення есенціале в ранньому післяопераційному періоді проводили протягом 5 діб кожні 6 годин.
Хворим I клінічної групи виконувався остеосинтез різними металевими фіксаторами, були хворі, яких лікували екстензійним методом.
Хворим II клінічної групи виконувався остеосинтез переважно стрижнями з блокуванням та апаратним методом для гомілки.
Хворим III клінічної групи виконувався остеосинтез переважно стрижнями з блокуванням та апаратним методом для гомілки з наступним введенням на 2-гу—3-тю добу після отримання травми вводили препарат культури диплоїдних клітин людини в зону перелому.
На третьому етапі проводили реабілітацію хворих, яка була спрямована на профілактику можливих ускладнень, що пов’язані безпосередньо з самою травмою, супутньою патологією, оперативним втручанням, та на відновлення рухів у суміжних суглобах та рухового режиму хворих взагалі.
З моменту оперативного втручання протягом 10 діб усім хворим призначали антикоагулянтну та антиагрегантну терапію, антибіотикотерапію, в перші три доби наркотичні або ненаркотичні знеболюючі залежно від інтенсивності больового синдрому, інфузійну та трансфузійну терапію за показаннями, виконували перев’язки післяопераційних ран.
Хворим із суміжними переломами кісток нижньої кінцівки в проксимальній та середній третині нижню кінцівку залишали в розігнутому положенні, у дистальній третині — розташовували на подушці з кутом у колінному суглобі, близьким до 90°.
З першої доби хворим дозволяли виконувати вправи на ізометричне напруження м’язів пошкоджених кінцівок або кінцівки. З 3-ї доби дозволяли розробляти рухи в суміжних із переломами суглобах та з 5-ї доби — осьове навантаження. Навантаження на момент зняття швів (на 12-ту добу) в пошкодженій кінцівці або кінцівках доводили до 50 % (проба з вагами). Осьове навантаження починали з 3-ї доби.
Нижні кінцівки бинтували еластичним бинтом для профілактики тормбоемболічних ускладнень починаючи відразу після оперативного втручання і продовжували 1,5 місяця. Також відразу призначали хондропротектори, полівітамінні комплекси на 3 місяці. Починаючи з 2-го тижня цим хворим дозволяли поступово доводити навантаження до повного на 1,5 місяця з моменту операції.
Перед виписуванням зі стаціонару хворим давали рекомендації щодо ортопедичного режиму, а саме лікувальної фізичної культури з розробки рухів у суміжних із переломом суглобах, та виконання рухового режиму. На термін амбулаторного лікування всі хворі знаходились під наглядом травматолога за місцем проживання.
Контрольні огляди пацієнтів здійснювали амбулаторно у строки 1,5 міс., 6 міс., 1 рік, 1,5 року. Рентгенологічно оцінювали ступінь репаративних процесів у місці перелому, давали рекомендації щодо подальшого рухового режиму.
Результати та їх обговорення
Для оцінки результатів лікування застосовували бальну систему С.Д. Тумана (1983) у нашій модифікації. Результати лікування оцінювали за допомогою шести показників (обсяг рухів, укорочення, деформації, рентгенологічні дані, нейродистрофічний синдром, наявністі гнійних ускладнень), числовим вираженням від 0 до 2 балів.
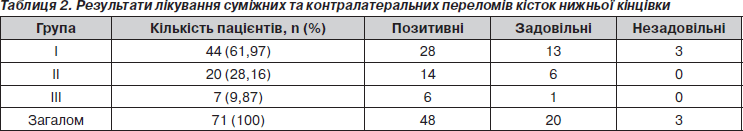
Функціональне відновлення кінцівки в обох групах збігалося з середніми термінами зрощення діафізарних переломів кісток. Оцінка результатів лікування діафізарних переломів проводилась на момент їх консолідації (табл. 2).
Найбільший відсоток добрих результатів отримали у III клінічній групі. Порушень остеорепарації та виникнення гнійно-некротичних ускладнень виявлено не було.
Найменший відсоток добрих результатів ми отримали у хворих I клінічної групи. Звертає на себе увагу значний процент незадовільного результату у цій групі хворих, який становить 6,8 %. На нашу думку, термін консолідації перелому та відновлення функції кінцівок є найбільш цінним критерієм у лікуванні хворих, оскільки він указує на правильність лікувальної тактики взагалі та адекватність проведених оперативних методів лікування.
Висновки
1. Якомога раніша стабілізація суміжних та контралатеральних переломів нижніх кінцівок дозволяє якомога раніше активізувати хворих, попередити гіподинамічні розлади, підвищити якість життя.
2. Застосування в післяопераційному періоді ліпостабілізуючої терапії дозволило запобігти розвитку синдрому жирової емболії.
3. Застосування хондропротекторів, полівітамінів дозволило запобігти розвитку остеоартрозів у суміжних із переломами суглобами, особливо при внутрішньосуглобових переломах.
4. Дозоване навантаження кінцівок, особливо при застосуванні БІОС на 5-ту добу дозволило пришвидшити реабілітаційно-відновні заходи та тим самим якомога раніше відновити не тільки опорну здатність кінцівки, а й дозволило відновити працездатність через 1,5–2 місяці від моменту отримання травми.
5. Застосування культури диплоїдних клітин людини дозволяє покращити результати лікування та скоротити його термін.
Бодулин В.В., Хералов А.К., Воротников А.А., Анисимов И.Н. Функциональное лечение закрытых диафизарных переломов бедра и голени при политравме // Анналы травматологии и ортопедии. — 1995. — № 2. — С. 49-53.
Гайко Г.В., Калашніков А.В., Боєр В.А., Нікітін П.В., Чичирко А.М., Чалайдюк Т.П. Діафізарні переломи в структурі травм опорно-рухової системи у населення України // Вісник ортопедії, травматології та протезування. — 2006. — № 1. — С. 84-87.
Гайко Г.В., Калашніков А.В., Полішко В.П. Аналіз стану травматолого-ортопедичної допомоги населенню України в 2003–2004 роки: Довід. — К.: Вид. дім Д. Бураго, 2005. — 134 с.
Гиршин С.Г. Клинические лекции по неотложной травматологии — М.: Издательский дом «Азбука», 2004. — 544 с.
Корж М.О., Яременко Д.О., Шевченко О.Г. Стан ортопедо-травматологічної служби України та заходи з покращання її діяльності // Ортопедія і травматологія: проблеми якості: Зб. наук. праць за матеріалами наук.-практ. конф., присвяченої 75-річчю від дня народження заслуженого діяча науки і техніки України, проф. М.І. Хвисюка. — Х.: ХМАПО, 2009. — С. 5-9.
Пожариский В.Ф. Политравмы опорно-двигательной системы и их лечение на этапах медицинской эвакуации. — Москва: Медицина, 1989. — 253 с.