Журнал «Медицина неотложных состояний» 3(34) 2011
Вернуться к номеру
Неотложная помощь при осложнениях полихимиотерапии у детей с острым лейкозом
Авторы: Одинец Ю.В., Поддубная И.Н., Губарь С.О. Харьковский национальный медицинский университет
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
В статье освещены вопросы оказания неотложной помощи при критических состояниях у детей с острым лейкозом, проведен анализ результатов их клинико-лабораторного и инструментального обследования, описан алгоритм назначения антибиотиков, коррекция гемостаза и этапы ориентированной терапия шока.
Неотложная помощь, осложнения полихимиотерапии, острый лейкоз, дети.
Актуальность
Оказание неотложной помощи при критических состояниях у детей остается одной из самых актуальных задач педиатрии, имеющих свои особенности в детской гематологии. Многочисленные осложнения полихимиотерапии у детей с острым лейкозом ухудшают течение заболевания, снижают эффективность лечения, нередко определяют неблагоприятный прогноз заболевания. Среди прогностически неблагоприятных осложнений особое значение имеют инфекционные осложнения — сепсис, инфекционно-токсический шок и кровотечение.
Целью данной работы является оценка тактики оказания неотложной помощи при критических состояниях у детей с острым лейкозом.
Материал и методы исследования
Проведен анализ результатов клинико-лабораторного и инструментального обследования 70 детей в возрасте от 1 мес. до 18 лет, находившихся на лечении в городской детской клинической больнице № 16 г. Харькова с диагнозом острого лейкоза.
Результаты и их обсуждение
У 42 больных (60 %) острым лимфобластным и миелобластным лейкозами выявлены осложнения полихимиотерапии (ПХТ) с развитием нозокомиальной инфекции. Среди осложнений цитостатической терапии регистрировали: нейтропению (42), агранулоцитоз (16), тромбоцитопению ниже критического уровня (15) с развитием тяжелого геморрагического синдрома (10) и геморрагического шока (2), постгеморрагическую анемию II–III степени (11), поражение ЖКТ в виде стоматоэзофагогастроэнтероколита (14), гепатит (4), панкреатит (2), кардиопатию (2).
Инфекционные осложнения были представлены следующим образом: пневмонии (22), в том числе с острой деструкцией легких (5), пиелонефрит (3), дисбактериоз кишечника (16), гнойный отит (3), контактный перитонит (2), менингит (2), флебит центральной вены (4) с синдромом верхней полой вены (2). Сочетание пневмонии с другими инфекционными очагами отмечалось у 17 больных, у 6 диагностирован сепсис, у 6 первичный очаг инфекции не выявлен и синдром системного воспалительного ответа объяснялся транслокацией инфекции из ЖКТ. Выявлена зависимость между исходной тяжестью состояния больного, количеством осложнений химиотерапии (XT) и инфекционных осложнений. Так, в группе больных ОЛ на этапе лечения в ОРИТ у 65 % регистрировали 3–4 осложнения, у 35 % — 5 и более.
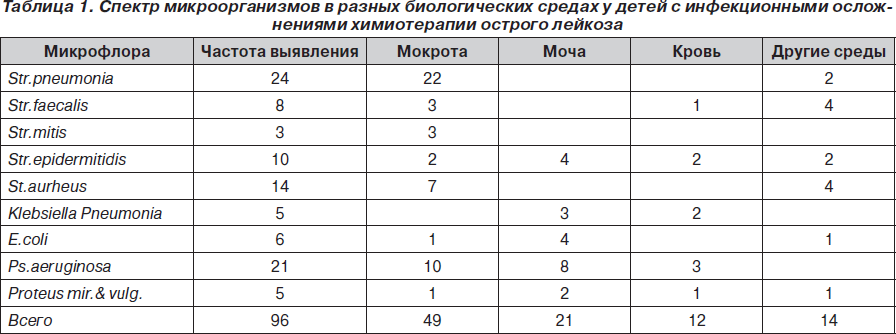
Микробиологические исследования крови, мочи, ликвора, проведенные до начала XT, дали отрицательный результат, в кале патогенная микрофлора не высевалась, в зеве у 9 больных высеяны стрептококки (7) и стафилококки (2). При развитии осложнений (чаще на 2–3-й неделе терапии) микробиологические исследования показали значительную колонизацию. Получено 96 положительных результатов бактериологических исследований: гемокультуры (9), мочи (21), дыхательных путей (49), кала (7), ликвора (1), сосудистых катетеров (3), пиемических очагов на коже и слизистых (5), что составило в среднем 2,2 на одного больного. Частота высеваемости различных штаммов микроорганизмов в крови, моче, мокроте и других средах представлена в табл. 1.
Лидирующее место в cтруктуре нозокомиальной инфекции занимает стрепто-стафилококковая флора, а среди грамотрицательной доминирует синегнойная палочка. Резистентность ко всем антибиотикам invitro выявлена у 3 штаммов стафилококка и 3 штаммов Ps.аeruginosa.
Терапия септических осложнений должна включать два обязательных компонента:
1) подавление возбудителя;
2) восстановление иммунитета.
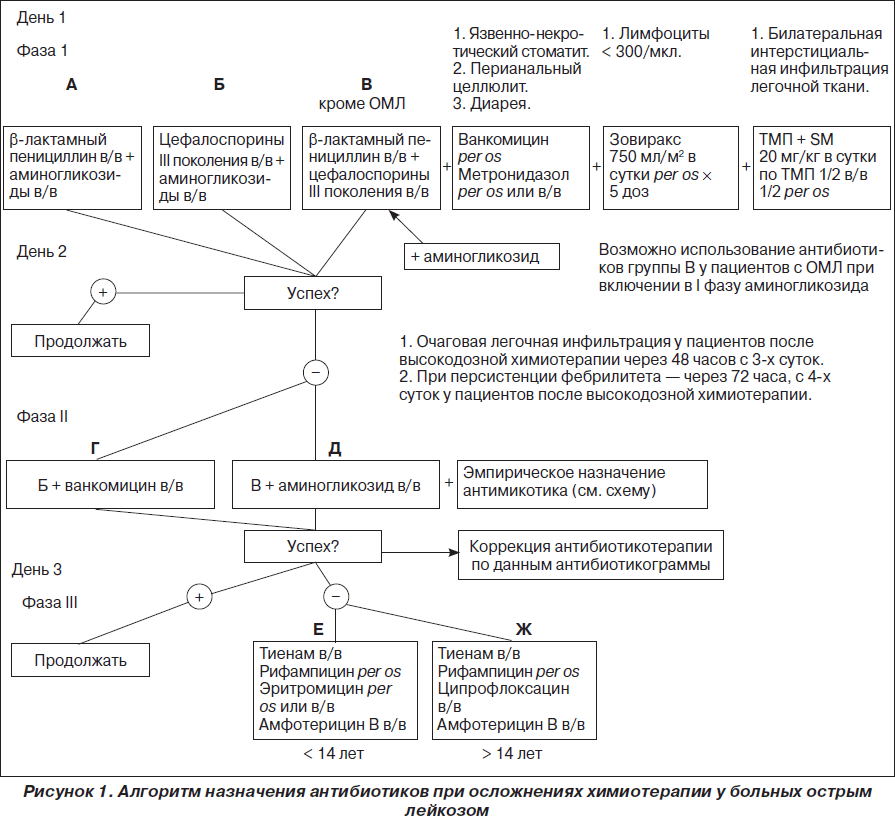
Современный арсенал антибиотиков обеспечивает надежное подавление возбудителей, если антибиотикотерапия является ранней, а при обнаружении возбудителя — целенаправленной. Ранняя антибиотикотерапия назначается исходя из локализации первичного очага инфекции и его распространенности, алгоритм применения которой представлен на рис. 1.
В последние годы изменился микробный пейзаж и чувствительность микроорганизмов к антибиотикам, поэтому в алгоритм назначения препаратов введены изменения. Так, во 2-й фазе при развитии инфекционно-токсического шока (ИТШ) применяют карбапенемы, фторхинолоны и антимикотики либо комбинацию цефалоспоринов IV поколения с аминогликозидами и антимикотиками. Параллельное применение высокодозного иммуноглобулина внутривенно в дозе 400 мг/кг/сут в течение 5 дней либо 1000 мг/кг/сут в течение 2 дней свидетельствует о его высокой эффективности при сепсисе и ИТШ.
При целенаправленной аптибиотикотерапии рационально использовать следующую тактику. Если предполагается стафилококковый возбудитель, следует исходить из его вероятной резистентности к метициллину. Начинать целесообразно с бета-лактамных полусинтетических пенициллинов или анзамицинов, возможно применение цефалоспоринов III поколения либо линкозаминов в сочетании с аминогликозидами или фторхинолонами. Резервом при грамположительном сепсисе должны быть цефалоспорины IV поколения, гликопептиды либо линезолид/зивокс.
Если предполагается грамотрицательный сепсис, целесообразны карбоксипенициллины, в том числе бета-лактамные, а также монобактамы. Возможно применение цефалоспоринов III поколения или фторхинолонов в сочетании с аминогликозидами. Резерв при грамотрицательном сепсисе: цефалоспорины III–IV поколений и карбапенемы.
При предположительно грибковой или ассоциированной с грибками этиологии сепсиса — амфотерицин В/фунгизон, флюконазол/дифлюкан. Препаратами выбора при лечении инвазивного аспергиллеза являются итраконазол и вариконазол.
Сроки отмены антибиотиков при успешном лечении сепсиса определяются эмпирически. Пять суток нормальной температуры при наличии признаков санации септического очага(ов) — ориентировочный срок их отмены. Излишне ранняя отмена антибиотиков может привести к рецидиву сепсиса.
Наиболее перспективным средством иммуновосстановительной терапии сепсиса оказался ронколейкин — рекомбинантный интерлейкин-2 (ИЛ-2). Дополнительным средством иммунокорригирующей терапии сепсиса являются макрофагальный колониестимулирующий и гранулоцитарно-макрофагальный колониестимулирующий факторы при наличии лейкопении.
При развитии тромбоцитопении и геморрагических осложнений с заместительной целью используют тромбоконцентрат. Клинические наблюдения свидетельствуют о прямой зависимости тяжести и частоты развития инфекционных и неинфекционных осложнений у больных с миелодепрессией от длительности тромбоцитопении. Имеет значение утрата капилляротрофической функции тромбоцитов, что сопровождается нарушением трофики сосудистой стенки и развитием синдрома «просачивания». Нами применяется тактика превентивного лечения высокодозным донорским тромбоконцентратом у больных острым лейкозом с миелодепрессией после полихимиотерапии. Так, в соответствии с протоколом у больных ОМЛ уровень тромбоцитов крови поддерживали не ниже 70–109/л. У больных с ОМЛ при снижении уровня тромбоцитов крови до 20–10 % и ниже даже при отсутствии геморрагических проявлений необходимо применять тромбоконцентрат. Сравнение результатов лечения больных острым лейкозом, не получавших тромбоконцентрат и получивших адекватную заместительную терапию, показало, что число осложнений и тяжесть их проявлений у последних значительно меньше. Частота таких осложнений, как ИТШ, кровотечения, уменьшилась в 4 раза, а тяжелых пневмоний, поражений ЖКТ — в 2 раза.
Помимо аллоиммунизации, переливание донорских гемопрепаратов сопряжено с риском трансфузиологических реакций, передачи вирусов гепатита и иммунодефицита человека, что стимулирует развитие альтернативных подходов к предотвращению тромбоцитопении. Перспективным направлением терапии является стимуляция тромбоцитарного ростка гемопоэза. Применение рекомбинантного ИЛ-11 (опрелвекин) у больных, получавших химиотерапию, сопровождается дозозависимым увеличением количества мегакариоцитов в костном мозге и тромбоцитов в крови, а также уменьшением выраженности и длительности тромбоцитопении. Однако назначение ИЛ-11 может сопровождаться анемизацией, слабостью, отечностью и нарушением деятельности сердечно-сосудистой системы. Применение его безуспешно после пересадки костного мозга.
Терапия шока в острую фазу основана на проведении целого ряда этапов, среди которых:
— кислородотерапия при спонтанном дыхании либо ИВЛ;
— обеспечение надежного центрального венозного доступа (или доступов) и катетеризация артерий;
— введение седативных препаратов либо релаксантов при проведении ИВЛ;
— обеспечение показателя ЦВД в пределах 80–120 см вод.ст., для чего проводится активная регидратация введением коллоидных и кристаллоидных растворов; стартовый темп инфузии 40–60 мл/кг массы тела за первый час;
— если цель достигнута, среднее артериальное давление (САД) должно поддерживаться в пределах 60–90 мм вод.ст., для чего применяются вазоактивные агенты. При высоком САД применяются венозные и артериальные дилататоры (бензогексоний в разовой дозе 0,5–1 мг/кг, нитропруссид натрия либо его аналоги в виде непрерывной инфузии, подбор дозы — индивидуально по эффекту), при низком — вазопрессоры (норадреналин в дозе 0,05–0,1 мг/кг либо допамин в дозе 12 и более мкг/кг/мин);
— если цель достигнута, следует обратить внимание на поддержание сатурации венозной крови в центральной вене, которая должна быть не менее 70 %. Этот показатель достигается 2 путями: а) применением трансфузии Эр-массы, в случае если гематокрит менее 30 % либо гемоглобин менее 90– 100 г/л; б) применением инотропной поддержки с использованием добутамина (добутрекса) в дозе 5– 12 мкг/кг/мин либо допамина в дозе 5–8 мкг/кг/мин.
Далее следует продолжать терапию основного заболевания. Если цель не достигнута, проводится согревание больного, ситуация анализируется, и мероприятия повторяются, начиная с введения седативных препаратов либо релаксантов на фоне коррекции КОС и электролитного баланса.
Выводы
1. Оказание неотложной помощи при критических состояниях у больных острым лейкозом остается одной из самых актуальных задач педиатрии.
2. Ранняя и целенаправленная антибиотикотерапия у данного контингента больных позволяет предупредить тяжелые инфекционные осложнения — сепсис и инфекционно-токсический шок.
3. Своевременная коррекция гемостаза с использованием современных рекомбинантных препаратов способствует снижению количества и тяжести инфекционных осложнений.
4. Ориентированная терапия шока в острую фазу является адекватным методом выведения больных из критических состояний.
1. Георгиянц М.А., Корсунов В.А. Первый опыт использования отечественного плазмозаменителя «Гекодез» при гиповолемическом шоке у детей // Біль, знеболювання та інтенсивна терапія. — 2006. — № 1-д. — С. 118-120.
2. Георгиянц М.А., Корсунов В.А. Опыт применения «Рефортана» для лечения гемодинамических нарушений при септическом шоке у детей // Сучасні проблеми трансфузіології. — 2004. — С. 169-175.
3. Глумчер Ф.С. Септический шок: новые концепции патогенеза и лечения // Мистецтво лікування. — 2004. — № 8 (14). — С. 3-8.
4. Иванова Л.Ф., Дмитриева Н.В., Багирова Н.C., Дурнов Л.А. Профилактика и лечение фебрильных нейтропений у онкологических больных // Инфекции и антимикробная терапия. — 2001. — № 4. — С. 109-111.
5. Исаков Ю.Ф., Белобородова Н.В. Сепсис у детей. — Москва: Издатель Мокеев, 2001. — 369 с.
6. Одинец Ю.В. Сепсис // Врачебная практика. — 2001. — № 1. — С. 4-8.
7. Одинец Ю.В., Поддубная И.Н. Актуальные вопросы оказания неотложной помощи при заболеваниях системы крови у детей // Неотложная медпомощь: Сб. статей ХГКБСИБ, вып. 5. — Харьков: Основа, 2002. — С. 132-134.
8. Hughes W.T., Armstrong D., Bodey G.P. et. al. Guidelines for the use of antimicrobial agents in neutropenic patients with cancer // CID. — 2002. — Vol. 34. — Р. 730-751.
9. Deitch Т.А., Vincent J.L., Sounders W.B. Sepsis and multiple organ disfunction. — London, 2002. — 435 p.