Резюме
У статті описується клінічний випадок хронічного нейробореліозу із синдромом церебральної псевдопухлини в пацієнтки 30 років, яка звернулася зі скаргами на головокружіння, двоїння в очах, зниження гостроти зору на обидва ока, відчуття «туману перед очима», постійний головний біль (7–8 балів за візуальною аналоговою шкалою), порушення сну. За 5–6 місяців до початку захворювання, протягом літнього періоду, неодноразово були укуси кліщів із почервонінням шкіри, за медичною допомогою не зверталася. Хворіє упродовж останніх 1,5 місяця, коли без видимих причин з’явився головний біль, 1 місяць тому почала відмічати зниження зору, двоїння в очах. У неврологічному статусі: ураження лівого відвідного нерва. МРТ головного мозку — симптом порожнього турецького сідла, сплющення заднього полюса склер, звивистість зорових нервів. Окуліст: гострота зору правого ока — 0,3, лівого ока — 0,8, набряк диска зорового нерва обох очей. Аналіз ліквору: тиск 300 мм вод.ст. (при люмбальній пункції в положенні лежачи), загальний білок — 0,198 г/л, цитоз — 5 в 1 мкл (лімфоцити), протибореліозні IgG — 38,15 од/мл, IgM — 5,61 од/мл. Відразу після люмбальної пункції пацієнтка відмітила значне зменшення головного болю та двоїння в очах. Індекс лікворно-сироваткових протибореліозних IgG — 1,2. Установлений діагноз: хронічний нейробореліоз із синдромом церебральної псевдопухлини, з ураженням лівого відвідного нерва та зоровими порушеннями. Лікування: цефтріаксон, реосорбілакт, цитиколін, ацетазоламід, мелатонін, фенібут. Від повторних люмбальних пункцій пацієнтка відмовилась. За час стаціонарного лікування стан хворої покращився: зменшилися головні болі (до 3–4 балів за візуальною аналоговою шкалою), зникло двоїння в очах, відновилися в повному обсязі рухи лівого очного яблука, зменшився набряк дисків зорових нервів. Пацієнтка через 3 місяці телефоном повідомила про відсутність будь-яких скарг, окрім зниження зору. Таким чином, у пацієнтів із синдромом церебральної псевдопухлини серед потенційних етіологічних чинників захворювання необхідно виключати в тому числі і хворобу Лайма.
The article describes a clinical case of chronic neuroborreliosis in form of cerebral pseudotumor syndrome in a 30-year-old patient. The patient complained of dizziness, double vision, decreased visual acuity in both eyes, a feeling of “fog before the eyes”, constant headache (7–8 points on a visual analog scale), sleep disturbances. During last summer (5–6 months before disease onset), there were repeated tick bites with skin redness, the patient did not seek medical help. The disease started 1.5 months ago in form of a headache; one month ago vision began to decrease and diplopia appeared. In the neurological status: left abductor nerve palsy. Brain MRI: empty sella turcica, flattening of the posterior scleras, optic nerves tortuosity. Ophthalmologist: visual acuity of the right eye — 0.3, left eye — 0.8, optic disc swelling of both eyes. Cerebrospinal fluid analysis: the pressure of 300 mm Hg (lumbar puncture in supine position), proteins — 0.198 g/l, cytosis — 5 in 1 ml (lymphocytes), anti-borreliosis IgG — 38.15 U/ml, IgM — 5.61 U/ml. Immediately after the lumbar puncture, the patient noted a significant reduction in headache and diplopia. Cerebrospinal fluid-serum index for anti-borreliosis IgG — 1.2. Diagnosis: chronic neuroborreliosis with cerebral pseudotumor syndrome, left abductor nerve palsy, and visual impairments. Treatment: ceftriaxone, rheosorbilact, citicoline, acetazolamide, melatonin, phenibut. The patient refused repeated lumbar punctures. During hospital treatment, the patient’s condition improved: headaches decreased (to 3–4 points on the visual analog scale), diplopia disappeared, left eyeball movements fully restored, optic disc swelling diminished. Three months later, the patient by phone reported no complaints except for vision impairments. Thus, in patients with cerebral pseudotumor syndrome, among the potential etiological factors Lyme disease should be also excluded.
Бореліоз (хвороба Лайма) — інфекційне природно-вогнищеве трансмісивне захворювання, збудником якого на європейському континенті в переважній більшості випадків є Borrelia burgdorferі, а переносником — іксодовий кліщ. Хвороба Лайма має поліорганні прояви — уражає шкіру, опорно-руховий апарат, серцево-судинну систему, печінку, очі та в 15–60 % випадків — нервову систему [1].
У неврологічній практиці, залежно від строків після зараження, умовно виділяють гострий (ранній) нейробореліоз (маніфестує протягом перших 6 місяців після зараження) та хронічний (пізній) нейробореліоз (виникає після 6 місяців від зараження) [2].
Гострий нейробореліоз перебігає у вигляді лімфоцитарного менінгіту, радикулопатій, менінгорадикулоневропатій (синдрому Баннварта), краніальних невропатій (найчастіше уражаються лицевий та окорухові нерви), міалгій, синдрому нейроінтоксикації [3].
Хронічний нейробореліоз, як правило, має повільно прогресуючий перебіг і проявляється у вигляді енцефаліту, мієліту, енцефаломієліту, церебрального васкуліту, радикулопатій, краніальних невропатій, полінейропатій [4, 5]. При хронічному нейробореліозі досить часто факт укусу кліща нівелюється (особливо у випадках безеритематозних форм хвороби Лайма), тому пізні форми нейробореліозу можуть імітувати різноманітні неврологічні захворювання: розсіяний склероз, цереброваскулярну патологію, компресійні радикулопатії, діабетичні полінейропатії тощо. Крім того, хронічний нейробореліоз характеризується значною різноманітністю клінічних проявів у вигляді психічних розладів, ретробульбарного невриту, міастеноподібного синдрому, синдрому церебральної псевдопухлини [3, 5].
Ми наводимо клінічний випадок хронічного нейробореліозу з синдромом церебральної псевдопухлини.
Клінічний випадок
У березні 2020 р. до неврологічного відділення КП «Полтавська обласна клінічна лікарня ім. М.В. Скліфосовського ПОР» для обстеження та лікування надійшла жінка 1990 р.н.
При надходженні скарги на головокружіння, шум у голові, хиткість при ході, двоїння в очах (що посилюється при погляді вправо), зниження гостроти зору на обидва ока (більше справа), відчуття «туману перед очима», постійний головний біль у скроневих ділянках (7–8 балів за візуальною аналоговою шкалою), біль в очних яблуках, порушення сну, загальну слабкість, коливання артеріального тиску, перебої в роботі серця.
Пацієнтка займається домашнім господарством, випасає худобу. Зі слів хворої, літом 2019 р. були неодноразово укуси кліщів, почервоніння шкіри навколо місця укусів, але за медичною допомогою не зверталася. Хворіє з кінця січня 2020 р., коли без видимих причин з’явилися головні болі, загальна слабкість, пітливість, перебої в роботі серця. У середині лютого 2020 р. звернулася за допомогою до сімейного лікаря, лікувалася амбулаторно за місцем проживання з приводу артеріальної гіпертензії. Стан погіршувався: знизився зір на праве око, з’явилося двоїння в очах.
При огляді. Орієнтована у місці, часі, власній особі. Індекс маси тіла — 28,9 кг/м2. Температура тіла — 36,6 ˚С. Пульс — 77 уд/хв. Артеріальний тиск — 130/70 мм рт.ст. У легенях везикулярне дихання. Серцева діяльність ритмічна, тони звучні. Живіт при пальпації м’який, безболісний. Печінка не збільшена. Симптом Пастернацького негативний з 2 сторін. Функція тазових органів не порушена.
У неврологічному статусі. Очні щілини, зіниці D = S. Фотореакції збережені. Збіжна косоокість зліва. Порушено відведення лівого очного яблука назовні. Лице симетричне. Язик по середній лінії. Рефлекси із задньої стінки глотки, м’якого піднебіння D = S. М’язова сила в кінцівках збережена. Глибокі рефлекси з кінцівок жваві, D = S. Черевні рефлекси: справа — знижені, зліва — відсутні. Пірамідних знаків не виявлено. Чутливість збережена. Координаторні проби виконує задовільно. У позі Ромберга — похитування із заплющеними очима. Менінгеальних знаків немає. Ортостатична проба: пульс 77–95 уд/хв. Астенізована, емоційно лабільна.
Додаткові обстеження
Загальний аналіз крові: еритроцити — 5,27 × 1012/л, лейкоцити — 12,7 × 109/л, тромбоцити — 366 × 109/л, ШОЕ — 5 мм/год, гемоглобін — 159 г/л, паличкоядерні — 4 %, сегментоядерні — 79 %, лімфоцити — 13 %, моноцити — 4 %.
Загальний аналіз сечі: жовта, прозора, питома вага — 1015, білок — немає, еритроцити — 1–2 в п/з, лейкоцити — 2–3 в п/з.
Біохімічний аналіз крові: загальний білок — 63 г/л, альбуміни — 37 г/л, глюкоза — 5,6 ммоль/л, загальний холестерин — 4,7 ммоль/л, сечовина — 7,1 ммоль/л, креатинін — 89 мкмоль/л, загальний білірубін — 14,5 мкмоль/л, прямий білірубін — 4,2 мкмоль/л, АЛТ — 38 ОД/л, АСТ — 26 ОД/л, С-реактивний білок — 4 мг/л, ревматоїдний фактор — 11 МО/мл, антистрептолізин-О — 174 Од/мл.
Протибореліозні антитіла в крові методом ІФА: IgG — 31,83 од/мл (норма < 21 од/мл), IgM — 15,18 од/мл (норма < 18 од/мл).
Антитіла до вірусу імунодефіциту людини в крові: не виявлено.
ЕКГ: ритм синусовий, правильний, 72/хв, порушення процесів реполяризації.
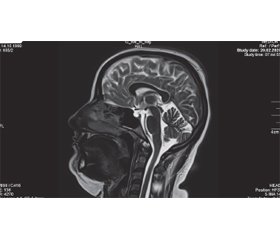
МРТ головного мозку: дані наведені на рис. 1–3.
Висновок окуліста: гострота зору правого ока — 0,3, лівого ока — 0,8. Набряк диска зорового нерва, ангіопатія сітківки за гіпертонічним типом обох очей.
Проведена люмбальна пункція (в положенні лежачи).
Аналіз ліквору: прозорий, безбарвний, тиск 300 мм вод.ст., загальний білок — 0,198 г/л, хлориди — 125,9 ммоль/л, глюкоза — 3,3 ммоль/л, цитоз — 5 в 1 мкл (лімфоцити), еритроцити — 0–1 в п/з (незмінені). ДНК ВПГ1, ВПГ2, ВПГ6, СМV, EBV в лікворі методом ПЛР: не виявлено. Протибореліозні антитіла в лікворі методом ІФА: IgG — 38,15 од/мл, IgM — 13,61 од/мл.
Відразу після проведення люмбальної пункції пацієнтка відмітила значне зменшення головного болю та зменшення двоїння в очах.
Кардіолог: вторинна кардіоміопатія. СН 0 ст. Вегетосудинна дистонія за гіпертонічним типом.
Інфекціоніст: хронічний Лайм-бореліоз із пізніми проявами (ураженням органів зору, центральної нервової та серцево-судинної систем).
Невролог: хронічний нейробореліоз із синдромом церебральної псевдопухлини, з ураженням лівого відвідного нерва та зоровими порушеннями.
Лікування: цефтріаксон по 1000 мг внутрішньовенно двічі на добу 14 діб, реосорбілакт 500 мл внутрішньовенно краплинно 10 діб, цитиколін 1000 мг внутрішньовенно краплинно 10 діб, ацетазоламід по 500 мг всередину через день, мелатонін по 3 мг всередину за 30 хвилин до сну, фенібут 250 мг всередину тричі на день.
Від повторних люмбальних пункцій (із лікувальною метою) пацієнтка відмовилась.
Протягом 19 діб перебування в стаціонарі стан хворої поступово покращувався: на 5-ту добу зменшилися головні болі та шум в голові, на 9-ту добу зникло двоїння в очах.
При виписці зі стаціонару. Скарги на помірний головний біль (3–4 бали за візуальною аналоговою шкалою), порушення зору. У неврологічному статусі: рухи лівого очного яблука відновилися у повному обсязі. Окуліст: зменшення набряку дисків зорових нервів.
Рекомендовано: ацетазоламід по 500 мг один раз на три дні, фенібут по 250 мг тричі на день, цитиколін по 500 мг двічі на день, мелатонін по 3 мг перед сном протягом 1 місяця. Нагляд невролога, окуліста, інфекціоніста за місцем проживання.
Пацієнтка через 3 місяці телефоном повідомила про відсутність будь-яких скарг, окрім зниження гостроти зору. Жодних препаратів не приймає. Від проведення повторного МРТ-обстеження головного мозку та огляду невролога Полтавської обласної клінічної лікарні пацієнтка відмовилась, мотивуючи це тим, що вона видужала та не може полишити домашнє господарство.
Обговорення
У пацієнтки мав місце хронічний нейробореліоз (зважаючи на строки після укусу кліщів, підвищення протибореліозних IgG у крові та в лікворі, високий індекс лікворно-сироваткових IgG — 1,2) із синдромом церебральної псевдопухлини.
Синдром церебральної псевдопухлини характеризується симптомами підвищеного інтракраніального тиску (головний біль, нудота, блювання, пульсуючий шум у голові, зниження гостроти зору, дефекти полів зору, збіжна косоокість), відсутністю об’єктивних неврологічних проявів (окрім ураження відвідних нервів), набряком дисків зорових нервів, специфічними нейровізуалізаційними ознаками, підвищенням лікворного тиску (більше ніж 250 мм вод.ст. при люмбальній пункції в горизонтальному положенні пацієнта) [6].
Синдром церебральної псевдопухлини на МРТ головного мозку характеризується відсутністю мас-ефекту, незміненими розмірами шлуночків поряд із непрямими ознаками внутрішньочерепної гіпертензії: порожнім турецьким сідлом, опущенням мигдаликів мозочка у великий потиличний отвір, сплощенням заднього полюса склер, звивистістю зорових нервів, розширенням субарахноїдальних періоптичних просторів, інтраокулярною протрузією преламінарної частини зорового нерва [7].
В 90 % випадків синдром церебральної псевдопухлини є первинним (ідіопатична інтракраніальна гіпертензія), в 10 % випадків — вторинним (ускладненням інших захворювань).
Первинна церебральна псевдопухлина є діагнозом виключення і найчастіше розвивається в жінок репродуктивного віку, які мають ожиріння. Етіопатогенез ідіопатичної інтракраніальної гіпертензії досі залишається не з’ясованим, є припущення, що в основі даної патології лежить надлишкова секреція ліквору та порушення його резорбції, а також порушення відтоку крові по венозних синусах [8].
Причинами синдрому церебральної псевдопухлини вторинного характеру є церебральна венозна гіпертензія при оклюзії верхнього сагітального або поперечного венозного синусів, захворювання мозкових оболонок (хронічні інфекційні та гранулематозні менінгіти), церебральний гліоматоз, токсичні чинники (гіпервітаміноз А, прийом тетрацикліну, доксацикліну, міноцикліну, аміодарону), метаболічні розлади (різка відміна кортикостероїдів після їх тривалого прийому, мікседема, гіпопаратиреоз, хвороба Аддісона), соматична патологія та захворювання системи крові (системний червоний вовчак, хронічне обструктивне захворювання легень, залізодефіцитна анемія), інфекційні хвороби (бореліоз, вірус імунодефіциту людини) [9].
Синдром церебральної псевдопухлини при нейробореліозі більш характерний для педіатричної популяції [10–15], серед дорослих пацієнтів описані лише його поодинокі випадки [16, 17].
До цього часу не з’ясовані етіопатогенетичні основи синдрому церебральної псевдопухлини при хворобі Лайма. Є припущення щодо імунних реакцій, низькоактивного запалення та прямого інфекційного пошкодження арахноїдальних виростів, що в кінцевому підсумку викликає порушення резорбції ліквору [18, 19].
Необхідно враховувати, що синдром інтракраніальної гіпертензії при хворобі Лайма також може бути наслідком бореліозного менінгіту, навіть за відсутності інших клінічних проявів менінгеального синдрому [20]. Однак для менінгітів, на відміну від синдрому церебральної псевдопухлини, характерний лейкоцитарний плейоцитоз у лікворі [13, 14].
До цього часу не доведена ефективність жодного методу лікування синдрому церебральної псевдопухлини при нейробореліозі. У літературі є повідомлення про позитивні результати повторних розвантажувальних люмбальних пункцій [21] та ацетазоламіду [22] на фоні адекватної антибактеріальної терапії.
Таким чином, у пацієнтів із синдромом церебральної псевдопухлини серед потенційних етіологічних чинників захворювання необхідно виключати в тому числі і хворобу Лайма. Імовірно, ефективність лікування синдрому церебральної псевдопухлини при нейробореліозі залежить від ранньої діагностики цього феномену та своєчасного призначення адекватної антибактеріальної терапії і заходів корекції інтракраніальної гіпертензії.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Інформація про фінансування. Дана робота є фрагментом НДР кафедри нервових хвороб з ней-рохірургією та медичною генетикою Полтавського державного медичного університету «Оптимізація діагностики, прогнозування та профілактики нейро-психологічних розладів при органічних захворюваннях нервової системи», номер державної реєстрації: 0120U104165.
Отримано/Received 21.08.2021
Рецензовано/Revised 03.09.2021
Прийнято до друку/Аccepted 05.09.2021
Список литературы
1. Koedel U., Fingerle V., Pfister HW. Lyme neuroborreliosis — epidemiology, diagnosis and management. Nat. Rev. Neur. 2015. 11(8). 446-456.
2. Oschmann P., Dorndorf W., Hornig C., Schäfer C., Wellensiek H.J., Pflughaupt K.W. Stages and syndromes of neuroborreliosis. J. Neurol. 1998. 245(5). 262-272.
3. Halperin J. Lyme neuroborreliosis. Curr. Opin. Infect. Dis. 2019. 32(3). 259-264.
4. Pfister H.W., Rupprecht T.A. Clinical aspects of neuroborreliosis and post-Lyme disease syndrome in adult patients. Int. J. Med. Microbiol. 2006. 296(40). 11-16.
5. Schwenkenbecher P., Pul R., Wurster U., Conzen J., Pars K., Hartmann H., Skripuletz T. Common and uncommon neurological manifestations of neuroborreliosis leading to hospitalization. BMC Infect. Dis. 2017. 17(1). 90.
6. Friedman D.I., Jacobson D.M. Diagnostic criteria for idiopathic intracranial hypertension. Neurology. 2002. 59. 1492-1495.
7. Delen F., Peker E., Onay M., Altay Ç.M., Tekeli O., Togay Işıkay C. The significance and reliability of imaging findings in pseudotumor cerebri. NeuroOphthalmology. 2019. 43(2). 81-90.
8. McGeeney B.E., Friedman D.I. Pseudotumor cerebri pathophysiology. Headache: The Journal of Head and Face Pain. 2014. 54(3). 445-458.
9. Degnan A.J., Levy L.M. Pseudotumor cerebri: brief review of clinical syndrome and imaging findings. Am. J. Neuroradiol. 2011. 32(11). 1986-1993.
10. Raucher H.S., Kaufman D.M., Goldfarb J., Jacobson R.I., Roseman B., Wolff R.R. Pseudotumor cerebri and Lyme disease: a new association. J. Pediatr. 1985. 107. 931-933.
11. Belman A.L., Iyer M., Coyle P., Dattwyler R. Neurologic manifestations in children with North American Lyme disease. Neurology. 1993. 43. 2609-2614.
12. Bachman D.T., Srivastava G. Emergency department presentations of Lyme disease in children. Pediatr. Emerg. Care. 1998. 14. 356-361.
13. Kan L., Sood S.K., Maytal J. Pseudotumor cerebri in Lyme disease: a case report and literature review. Pediatr. Neurol. 1998. 18. 439-441.
14. Şahin B., İncecik F., Hergüner Ö.M. A presentation of Lyme disease: pseudotumor cerebri. Turk. J. Pediatr. 2015. 57. 522-524.
15. May K., Upadhyayula S. Papilledema as the sole manifestation of neuroborreliosis. Case Rep. Infect. Dis. 2021. 30. 2021.
16. Nørreslet Gimsing L., Lunde Larsen L.S. A rare case of pseudotumor cerebri in adult Lyme disease. Clin. Case Rep. 2020. 8(1). 116-119.
17. Castaldo J.E., Griffith E., Monkowski D.H. Pseudotumor cerebri: early manifestation of adult Lyme disease. Am. J. Med. 2008. 121. 5-6.
18. Garcia-Monco J.C., Coleman J.L., Benach J.L. Antibodies to myelin basic protein in Lyme disease. J. Infect. Dis. 1988. 158. 667-668.
19. Aberer E., Brunner C., Suckanek G. Molecular mimicry and Lyme borreliosis: A shared antigenic determinant between Borrelia burgdorferi and human tissue. Ann. Neurol. 1989. 26. 732-737.
20. Pachner A.R., Steiner I. Lyme neuroborreliosis: infection, immunity, and inflammation. Lancet Neurol. 2007. 6. 544-552
21. Raucher H.S., Kaufman D.M., Goldfarb J., Jacobson R.I., Roseman B., Wolff R.R. Pseudotumor cerebri and Lyme disease: a new association. J. Pediatr. 1985. 107(6). 931-933.
22. Ramgopal S., Obeid R., Zuccoli G., Cleves-Bayon C., No-walk A. Lyme disease-related intracranial hypertension in children: clinical and imaging findings. J. Neurol. 2016. 263(3). 500-507.
/80.jpg)

/79.jpg)