Вступ
Вітамін D має безліч терапевтичних переваг: від підтримки метаболізму й міцності кісток, зменшення серцево-судинних ризиків і до зниження поширеності онкопатології, у тому числі раку товстого кишечника. Його протизапальні, антиоксидантні, імуномодулюючі та нейропротекторні властивості підтримують здоров’я, м’язову функцію й активність клітин мозку. Його найбільша концентрація й безліч рецепторів (ядерні VDR та мембранні MARRS) містяться в клітинах ЦНС, жирової тканини, імунної системи, м’язів, підшлункової залози, тканинах репродуктивної системи.
Вітамін D регулює роботу більше ніж 5000 генів (у людини в організмі міститься близько 30 000 генів). Нестача/дефіцит вітаміну D тягне за собою розвиток не тільки рахіту й остеопорозу, а й багатьох інших серйозних захворювань і негативних станів, наприклад автоімунну патологію, хворобу Альцгеймера, ожиріння, цукровий діабет тощо.
Незважаючи на свою історичну назву, вітамін D — це зовсім не вітамін, а гормон, який в активованому стані є метаболічно активним стероїдним жиророзчинним гормоном (гормон D), що діє на клітинні рецептори. Вітамін-гормон D синтезується ендогенно й далі метаболізується в організмі, за умови наявності необхідних попередників і деяких чинників — впливу ультрафіолету певної хвилі на шкіру. У той же час самі по собі вітаміни — це поживні речовини, кофактори біохімічних реакцій, які в організмі не синтезуються і не можуть взаємодіяти з рецепторами, споживаються з їжею, тому гормон D не є вітаміном.
Кількість вітаміну D, синтезованого шкірою, залежить від багатьох факторів, у тому числі від спектра ультрафіолету, який змінюється залежно від часу доби, сезону, географічної широти, особливостей самої людини: генетичних поломок, пігментації шкіри, способу життя, маси тіла, тривалості перебування поза приміщенням. Україна знаходиться в північній частині Європи, тому три чверті року з осені до весни цей вітамін не синтезується в населення через відсутність потрібної довжини хвилі ультрафіолету (променів діапазону B).
Вітамін-гормон D можна не тільки синтезувати ендогенно, але й отримувати з продуктів харчування або біологічно активних домішок (препаратів, полівітамінних комплексів). Не вся їжа містить вітамін D, але його можна отримати зі штучно збагачених молока і злаків, жирної риби й деяких інших продуктів.
Існує кілька форм вітаміну-гормону D. Неактивний вітамін D2 (ергокальциферол) надходить в основному з їжею, а напівактивний вітамін D3 (холекальциферол) синтезується ендогенно, індивідуально, у всіх по-різному. Процес біологічної активації в організмі проходить два етапи гідроксилювання: перший відбувається у печінці, з утворенням 25-гідроксивітаміну D [25(OH)D3, кальцидіол], а другий відбувається в основному в нирках з утворенням фізіологічно активного 1,25-дигідроксивітаміну D [1,25(OH)2D3, кальцитріол], також відомого як гормон D.
На жаль, сьогодні в людини в раціоні бракує продуктів, що містять необхідну кількість вітаміну-гормону D, а також чинники зовнішнього середовища й недостатньо міцне здоров’я (надмірна вага, неправильний спосіб життя, генетичні та ферментативні поломки) не дають шансу підтримувати необхідний рівень вітаміну-гормону D в крові для підтримки здоров’я протягом усього календарного року. Тому 80 % населення земної кулі й 90 % українців, як і інші жителі північної Європи, перебувають в умовах його довічної недостатності/дефіциту, у той же самий час він широко доступний як недорогі безрецептурні домішки в різних лікарських формах і дозуваннях [1].
Поширеність дефіциту вітаміну D у Європі набагато більша, ніж в Азії, Австралії чи США, а також висока в афроамериканців та афроєвропейців, у яких сильно пігментована шкіра робить УФ-світло набагато менш ефективним.
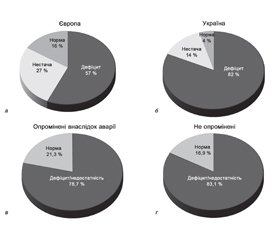
У Роттердамському перспективному когортному дослідженні (3995 учасників, тривалість 12 років) [2] показано, що у Європі в цілому 57 % населення має дефіцит (< 50 нмоль/л), 27 % — недостатність (50–75 нмоль/л), а лише 16 % — адекватний статус вітаміну D (≥ 75 нмоль/л) (рис. 1.2а).
Недостатність та дефіцит вітаміну D
Протягом усього періоду вивчення вітаміну-гормону D тривають суперечки про його застосування та дозування. Є кілька поглядів на проблему, але виділяється незначна група скептиків щодо його використання, яка поступово стає меншою під впливом наукових фактів. Однак більшість авторитетних експертів Європи та Америки підтримують думку про необхідність поповнення й підтримання нормального рівня вітаміну D, вважаючи його абсолютно безпечним і корисним.
Класифікація статусу вітаміну D, на яку орієнтуються міжнародні професійні організації багатьох країн Європи, ґрунтується на визначенні в сироватці крови вмісту 25(OH)D3, який в основному є результатом гідроксилювання вітаміну D у печінці, де він депонується. Він має значну концентрацію у крови та тривалій період напіввиведення (близько 3 тижнів) і тому вважається найкращим порівняно з іншими його формами для визначення постачання вітаміну D з усіх джерел.
Згідно з рекомендаціями Національного інституту здоров’я (США, 2016), найкращим показником статусу вітаміну D є концентрація 25(ОН)D3 у сироватці крові (табл. 1). Він відображає рівень, отриманий щодня з їжею та при вживанні домішок, не вказує на депонований вітамін D, а перевагою є досить довгий циркулюючий період напіврозпаду — 15 днів, який не залежить від концентрацій паратгормону, кальцію та фосфору.
На відміну від США, у Європі багато років використовували так званий загальний рівень циркулюючого вітаміну D (D2 в комплексі з D3), однак сьогодні ці норми екстраполювали на 25(OH)D3 (табл. 1), тому від визначення сумарного вітаміну D (D2 + D3) прийняте рішення відмовитися.
Вважається, що сироватковий рівень 1,25(OH)2D3 не є добрим показником статусу вітаміну D, оскільки його зменшення не може відбутися, допоки дефіцит вітаміну D не є серйозним. Визначення рівня 1,25(OH)2D3 потрібне лише у хворих із хронічною хворобою нирок зі зниженням швидкості клубочкової фільтрації, оскільки в них блокується активація 25(OH)D3 до 1,25(OH)2D3. У таких виняткових випадках це дозволяє контролювати ефективність його поповнення.
Скринінг вітаміну D
Скринінг дефіциту вітаміну D рекомендується використовувати в осіб, які мають високі ризики, а саме (NICE, 2013 та [5]):
— в осіб з ожирінням (індекс маси тіла > 30 кг/м2) [6];
— вагітних жінок;
— підлітків і молодих жінок;
— новонароджених і дітей молодших від 5 років;
— літніх осіб 65 років і старше;
— пацієнтів з остеопорозом;
— хворих із синдромом мальабсорбції;
— пацієнтів із порушеннями, які впливають на метаболізм вітаміну D і фосфату (наприклад, із хронічними захворюваннями нирок);
— осіб, які рідко або взагалі не піддаються впливу сонця;
— осіб, які закривають шкіру одягом (згідно з культурними чи релігійними традиціями);
— осіб, які знаходяться в закритих приміщеннях протягом тривалого часу (офісні працівники, інваліди, ув’язнені тощо);
— осіб чорної раси та іспаномовних: із більш темною шкірою, наприклад африканського, африкансько-карибського та південноазіатського походження, які живуть в Європі (меланін ефективно поглинає UVB-фотони);
— осіб із тривалим робочим днем;
— осіб, які використовують захисні креми.
У 2011 р. Ендокринне товариство США опублікувало рекомендації з клінічної практики щодо вітаміну D, вказуючи, що бажана концентрація в сироватці крові 25(OH)D3 становить > 75 нмоль/л (> 30 нг/л), щоб досягти максимального впливу цього вітаміну на обмін кальцію, кістки та м’язовий метаболізм [7]. Згідно з цими рекомендаціями, для послідовного підвищення рівня сироватки крові 25(OH)D3 понад 75 нмоль/л (30 нг/мл) у дорослих може знадобитися не менше ніж 1500–2000 МО/добу додаткового вітаміну D, принаймні 1000 МО/день у дітей та підлітків [7].
Оптимальний рівень вітаміну D
Оптимальна доза будь-якої необхідної для організму речовини підбирається таким чином, щоб він повноцінно міг виконувати свої функції протягом максимально тривалого часу, при цьому не виникали негативні наслідки у більшості людей. Натепер все більше людей усвідомлюють потребу доповнювати свій раціон вітаміном D. У західних країнах харчові продукти штучно збагачують вітаміном D.
За різними рекомендаціями, для підтримки здо-ров’я необхідно підтримувати рівні циркулюючого у крові вітаміну D понад 75 нмоль/л (≥ 30 нг/мл). Дефіцит вітаміну D може призвести до безлічі медичних проблем, особливо в дітей, дорослих з ожирінням та осіб похилого віку.
Нормальний рівень вітаміну D [25(ОН)D3]
у сироватці крові:
• мінімальне забезпечення ≥ 75 ммоль/л (≥ 30 нг/л);
• оптимальне забезпечення 100–150 ммоль/л (40–60 нг/л);
• передозування вітаміну ≥ 250 ммоль/л ( ≥ 100 нг/л)
У дітей за наявності недостатності/дефіциту можуть виникати дратівливість, млявість, затримка розвитку, важливими симптомами дефіциту вітаміну D є зміни кісток або переломи. У дітей і дорослих осіб можуть спостерігатися множинні патофізіологічні порушення та клінічні прояви з ураженням будь-яких систем (імунної, серцево-судинної, нервової, ендокринної та ін.) із підвищенням фатальних ризиків і зниженням тривалості життя.
Застосування вітаміну D з метою усунення його недостатності або дефіциту
Існують різні рекомендації щодо кількості споживання вітаміну D на добу. Вони відрізняються, оскільки одні розроблені для здорових осіб, інші — для хворих, які мають високі ризики для здоров’я, потребують інших та більших доз.
Сучасні чинні в Європі настанови з профілактики для здорових осіб, у яких немає ризиків, рекомендують здоровим дорослим вживати вітамін D у кількості 800 МО/день (20 мкг/добу), у Франції — 1000 МО/день (25 мкг/добу), в США — 600 МО/добу (15 мкг/добу) для всіх осіб віком від 1 до 70 років (чоловіки, жінки, вагітні, жінки, які годують), а для всіх осіб віком понад 70 років — 20 мкг/добу (800 МО/добу) [8] (табл. 2). Однак таких здорових осіб без потенційних ризиків майже немає.
За наявності потенційних ризиків для здоров’я або для людей з хронічною патологією наведені вище дози (табл. 2) вже не є достатніми, підтримання здоров’я або лікування потребують застосування більших доз (від 2000 МО/день) для досягнення цільового рівня 25(ОН)D3 (100–150 нмоль/л; 40–60 нг/мл) під лабораторним контролем (кожні 3–6 місяців). Рекомендовано починати прийом препаратів вітаміну D з більшої дози, зазвичай з 5000–6000 МО на день, а через декілька місяців доза зменшується до підтримуючої.
/73.jpg)
Натепер найбільш авторитетними щодо споживання профілактичних доз вітаміну D є рекомендації, розроблені Американською асоціацією клінічних ендокринологів (ААСЕ), за редакцією професора М. Ноlіск [9], 2016 та 2019 рр. (табл. 3, 4). Вони застосовуються для осіб, які хворіють на остеопороз, цукровий діабет, отримують терапію глюкокортикоїдами або мають інші порушення, що підвищують ризик виникнення дефіциту вітаміну D. Менша з доз вітаміну D, яка рекомендується пацієнтам, призначається при підтвердженому нормальному рівні 25(ОН)D3.
/74.jpg)
Ключовими особливостями змінених рекомендацій ААСЕ у 2016 р. є те, що рівень вітаміну D близько 20 нг/мл достатній для здоров’я кісток, однак не є запорукою правильного функціонування інших систем. Тому ААСЕ доходить висновку, що, оскільки багато лікарів використовують 30 нг/мл як мінімальний рівень на основі потенційних переваг, є доцільним визначати діапазон 30–50 нг/мл як оптимальний і безпечний для більшості пацієнтів. Для багатьох пацієнтів дози 1000–2000 МО вітаміну D щодня потрібні для підтримки рівня вітаміну D 30 нг/мл або вище. Деякі пацієнти можуть мати більшу потребу у вітаміні D (мальабсорбція, баріатрична хірургія тощо). Більшість пацієнтів похилого віку повинні додатково безпечно і корисно вживати вітамін D, який може бути отриманий без рецепта, у дозі 2000 МО щодня. В осіб з ожирінням базова доза повинна бути збільшена в 2 рази (4000 МО або більше). Для багатьох пацієнтів, які страждають від остеопорозу, може бути доцільним визначити рівень вітаміну D у крові для індивідуалізації потреби (табл. 3).
Препарати вітаміну D в обов’язковому порядку призначають усім пацієнтам, які отримують специфічну терапію остеопорозу, у дозі в середньому 5000 МО на добу. Це важливо для запобігання втраті кісткової маси й зниження ризику остеопоротичних переломів, особливо в людей літнього віку. Препарати кальцію у цих хворих застосовують лише при доведеному низькому рівні кальцію у крові після усунення недостатності вітаміну D та магнію. Лікування препаратами кальцію в цілому безпечне, але може бути асоційоване з деяким підвищенням ризику інфаркту міокарда та сечокам’яної хвороби. Комбінована терапія препаратами кальцію і вітаміну D вірогідно знижує смертність від усіх причин.
У США дозволена доза вітаміну D, яка вважається безпечною, становить 2000 МО/добу, у Канаді — 4000 МО/добу, що відповідає потребам багатьох людей в популяції. Якщо його прийом не конт-ролюється медичним працівником, дози не повинні перевищувати 10 000 МО/добу. Зазвичай лікувальні дози відповідно до маси тіла знаходяться у межах 20–80 МО/кг/добу.
Вважається, що доцільніше застосовувати добавки вітаміну D3, які є більш активними, ніж D2. Вітамін D потрібно приймати щодня з їжею.
Клінічне випробування, у якому порівнювали швидкість зміни статусу вітаміну D у відповідь на дозу вітаміну D3 (3000 МО на добу) як у капсульній, так і в пероральній (сублінгвальній) формі доставки з прийомом вітаміну D у формі перорального спрею показало, що застосування спрею настільки ж ефективне, як і прийом таблеток.
Гіперпаратиреоз
Особлива ситуація складається для хворих на гіперпаратиреоз. У них дуже помітно, що підтримання рекомендованого рівня вітаміну D у межах 100–150 нмоль/л (40–60 нг/мл) протягом тривалого часу дозволяє досягнути компенсації гіперпаратиреозу з поступовим, іноді протягом декількох років, зменшенням високого рівня паратгормону нижче від 65 пг/мл (нг/л). Зазвичай це вдається при застосуванні препаратів вітаміну D у підтримуючих дозах 2000–5000 МО/день щодня з лабораторним контролем кожні 3–6 місяців.
Слід зазначити, що найчастішою формою порушень функції прищитоподібних залоз є вторинний гіперпаратиреоз, який розвивається внаслідок недостатності/дефіциту вітаміну D (80–90 %). Неоптимальні концентрації 25(OH)D3 у сироватці крові призводять до вторинного гіперпаратиреозу, потенційно ведуть до зниження мінералізації кісток і в кінцевому підсумку до збільшення ризику остеопенії, остеопорозу й переломів, аритмії серця, підвищення артеріального тиску [10, 11].
Інші варіанти гіперпаратиреозу є значно рідшими, у тому числі вторинний при хронічній хворобі нирок, первинний і третинний. Однак при всіх формах можна використовувати препарати вітаміну D у відмінних дозах. Нормокальціємічні форми дуже добре і безпечно лікуються середніми (2000–5000 МО/день) та великими (від 6000 МО/день) його дозами упродовж тривалого часу (роками). За наявності гіперкальціємічних варіантів лікують обережно, використовують малі дози (500–1500 МО) вітаміну D під частим контролем кальціємії, фосфатемії, не допускаючи підйом іонізованого кальцію понад 1,35 ммоль/л, і лише потім за відсутності ефекту обговорюють варіанти хірургічного втручання.
При хронічній хворобі нирок, коли частково блокується активація вітаміну D, крім альфа-форм 1,25(OH)2D3, необхідно паралельно використовувати стандартні дози вітаміну 25(OH)D3, тобто проводити комбіновану терапію гіперпаратиреозу для досягнення більшої ефективності. Протеїнуричні захворювання нирок призводять до гіповітамінозу D через втрату з сечею білка, який зв’язує вітамін D, а також метаболітів вітаміну D [12]. Підвищені рівні паратгормону при вторинному гіперпаратиреозі викликають швидку деградацію 25(OH)D до неактивних метаболітів за рахунок активації ферменту 24,25-дигідроксилази [12]. Застосування вітаміну D повинно бути обережним у пацієнтів із хронічною хворобою нирок та у хворих на діалізі, оскільки він може викликати гіперкальціємію та гіперфосфатемію.
Таким чином, сьогодні вітамін D є визнаним гормоном, що впливає на всі метаболічні процеси й обумовлює стан здоров’я. На всій території північної Європи та України існує поширений дефіцит/недостатність вітаміну D серед 80–90 % населення, що сприяє розвитку багатьох порушень у будь-якому віці. Існує багато думок щодо використання вітаміну D, але найбільш авторитетні настанови рекомендують для підтримки здоров’я підтримувати рівні циркулюючого у крові вітаміну D понад 75 нмоль/л (≥ 30 нг/мл), в оптимальних межах 100–150 нмоль/л (40–60 нг/мл) протягом тривалого часу, що дозволяє також лікувати гіперпаратиреоз. Найчастіше для цього використовують вітамін D у стартовій дозі 5000 МО щодня протягом 2–3 місяців, потім переводячи пацієнтів на підтримуючі дози 2000–4000 МО/день щодня, які вважаються безпечними (рис. 2).
/74_2.jpg)
Однак слід зауважити, що частина пацієнтів будуть потребувати постійного застосування 5000 МО вітаміну D на день упродовж тривалого часу (років) для підтримання цільового оптимального рівня 25(OH)D у крові, особливо у хворих із нормокальціємічними формами вторинного гіперпаратиреозу.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 30.06.2021
Рецензовано/Revised 29.07.2021
Прийнято до друку/Accepted 09.08.2021

/71.jpg)
/72.jpg)
/73.jpg)
/74.jpg)
/74_2.jpg)