Введение
Артериальная гипертензия (АГ) является всеобщей глобальной проблемой здравоохранения на протяжении многих лет и по-прежнему остается основной предотвратимой причиной сердечно-сосудистых заболеваний (ССЗ) и смертности от всех причин [1]. АГ сохраняет свое первенство как наиболее распространенное неинфекционное заболевание современного мира и, следовательно, является часто встречаемой причиной обращения в первичное звено здравоохранения, в Украине — на уровне первичной медико-санитарной помощи (ПМСП): в центры экстренной медицинской помощи и медицины катастроф (ЭМП и МК), в поликлиники (особенно к семейным врачам и терапевтам), фельдшерско-акушерские пункты (ФАП) [2, 3].
Гипертония, или АГ/высокое артериальное давление (АД) — это серьезное расстройство, которое значительно увеличивает риск ССЗ, энцефалопатий, болезней почек и других заболеваний [4, 5]. АГ — это хроническое повышение АД, состояние, при котором кровеносные сосуды имеют постоянно персистирующее высокое напряжение (стойкое повышение АД), негативно влияющее на соответствующее распределение крови, транспортируемой от сердца ко всем частям тела (каждую минуту/секунду повышенного АД в организме происходят необратимые изменения сосудов и органов, которые могут привести к усугублению/осложнению самой АГ и другим серьезным заболеваниям). АД — сила, которой кровь воздействует на стенки кровеносных сосудов, в частности артерий, когда она выбрасывается сердцем. Таким образом, чем выше АД, тем больше усилий нужно сердцу для того, чтобы перекачивать кровь. Нормальным АД у взрослых в основном считается 120 мм рт.ст. (систолическое давление (САД)) и 80 мм рт.ст. (диастолическое давление (ДАД)). Разница между САД и ДАД (пульсовое давление (ПАД)) в пределах 30–60 мм рт.ст. считается нормой, а ее отклонение может быть связано с различными ССЗ (в зависимости от эластичности стенки сосудов, наличия в них склеротических изменений, состояния миокарда и/или клапанов сердца, а также от нагрузки, которая ложится на сердце). АД — один из гибких механизмов, регулирующих течение метаболических процессов, в свою очередь существенно зависящий от их особенностей. На АД влияет характер обменных реакций (в периоды физической и психической активности, сна и отдыха), в связи с чем его величина колеблется в пределах суток, то есть этот показатель не является жесткой гомеостатической константой и находится в прямой зависимости от активности анаболических и катаболических реакций. Величина АД зависит от соотношения минутного объема (МО) сердца (сердечного выброса (СВ)) и общего периферического сосудистого сопротивления (ОПСС). Ударный объем или ударный выброс сердца (фракция выброса) определяет уровень САД, тонус периферических (в первую очередь резистивных) сосудов, обусловливает величину ДАД [2, 6].
Синонимы АГ: системная артериальная гипертензия, артериальная гипертония (или просто гипертония), идиопатическая АГ, гипертоническая болезнь. Последнее название предложил Г.Ф. Ланг (1875–1948), советский врач-терапевт, академик АМН СССР, ректор 1-го Ленинградского медицинского института, основатель и главный редактор журнала «Терапевтический архив». Название «артериальная гипертензия» предложено Эберхардом Фрэнком (Frank E., 1911), который заменил термин «essentielle hypertonie» на «essential hypertension» в английском переводе [2, 7, 8].
Гипертония как синдром является полиэтиологическим хроническим заболеванием (ХЗ) сердечно-сосудистой системы и одним из трех основных модифицируемых факторов сердечно-сосудистого риска (ССР) ишемической болезни сердца (ИБС) и инсульта. АГ участвует в развитии атеросклеротических ССЗ, заболеваемости и смертности от сердечно-сосудистых событий, почечной недостаточности (ПН) и заболеваний периферических сосудов как постоянный и непрерывный риск. По этой причине продолжительность жизни пациентов с АГ снижается. Диагностика и антигипертензивная терапия (АГТ), если они не проводятся на ранней стадии, могут привести к множественным осложнениям в различных жизненно важных системах, таких как сердечно-сосудистая, неврологическая и почечная [9–11].
Внимание авторов к вопросам АГ периодически находит свое отражение в опубликованных обзорных статьях, а также в тезисах, представленных на научно-медицинских мероприятиях (в г. Киеве 5–6 июня 2015 г., в г. Львове 26 июня 2015 г., в г. Самаре 16–17 октября 2015 г., в г. Москве 25–26 ноября 2015 г., 31 мая — 1 июня 2017 г., 14–15 марта 2018 г. и 13–14 марта 2019 г., в г. Уфе 22–24 марта 2017 г., в г. Бишкеке 11–12 сентября 2017 г., в г. Ташкенте 17–18 мая 2019 г., в г. Ярославле 11–12 марта 2020 г.) [12–14].
Международные рекомендации (Guidelines)
Ужесточение требований к контролю АД в развитых странах мира продиктовано тем, что АГ стала главной причиной преждевременной смерти или утраты трудоспособности во всем мире. Каждое повышение САД на 20 мм рт.ст. или ДАД на 10 мм рт.ст. удваивает риск инфаркта миокарда (ИМ) и остановки сердца. Факторами, повышающими вероятность развития АГ, являются курение, сахарный диабет (СД), избыточный вес, низкая физическая активность (малоподвижность), нездоровое питание и нервно-психологический стресс [5, 15–17]. Авторитетные международные неправительственные медицинские сообщества периодически публикуют руководства/рекомендации/руководящие принципы (Guidelines) по клинической практике с целью обновления знаний и предоставления инструментов для надлежащего управления АГ как заболеванием. В этой связи последние рекомендации по АГ от ACC/AHA 2017 (Американской коллегии кардиологов (American College of Cardiology, ACC) и Американской ассоциации сердца (American Heart Association, AHА)), ESC/ESH 2018 (Европейской ассоциации гипертонии (European Society of Hypertension, ESH) и Европейской ассоциации кардиологов (European Society of Cardiology, ESC)) и NICE 2019 (Национального института здравоохранения и передового опыта Великобритании (Institute for Health and Care Excellence) отразили усилия многих профессионалов и ученых мира, направленные на оптимизацию вопросов профилактики, диагностики и лечения, исходя в основном из своих географических реалий и изучаемых контингентов населения [18, 19]. Данные материалы призваны быть важнейшим рабочим руководством практикующих профессионалов (но не догмой) системы здравоохранения (СЗ) в вопросах АГ [16, 20–22].
В условиях современных реформ медицинской отрасли в Украине по состоянию на момент отправления статьи в издательство (конец февраля 2020 г.) приказ МЗ Украины № 384 от 24.05.2012 г. «Об утверждении и внедрении медико-технологических документов по стандартизации медицинской помощи при артериальной гипертензии» не был отменен. Руководствуясь приказом МЗ Украины № 1422 от 29.12.2016 г. «О внесении изменений в приказ МЗ Украины от 28.09.2012 г. № 751», вопросы, относящиеся к АГ, можно рассматривать на основе изучения следующих публикаций (ниже — подробнее о некоторых из них) (www.moz.gov.ua, www.rada.gov.ua):
— 2019. Руководство Британского общества гипертонии (British Hypertension Society, BHS) в сотрудничестве с Национальным институтом здравоохранения и усовершенствования медицинского обслуживания (National Institute for Health and Care Excellence, NICE) «Артериальная гипертензия у взрослых: диагностика и управление (ведение/лечение)» [21];
— 2019. Руководство Британского общества гипертонии (British Hypertension Society, BHS) в сотрудничестве с Национальным институтом здравоохранения и усовершенствования медицинского обслуживания (National Institute for Health and Care Excellence, NICE) «Гипертония при беременности: диагностика и управление (ведение/лечение)» [22];
— 2018 ESC/ESH. Руководство по управлению (ведению/лечению) артериальной гипертензией. Доклад Европейского общества гипертонии (European Society of Hypertension, ESH) и Европейского общества кардиологов (European Society of Cardiology, ESC) [20];
— 2017. Рекомендации ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA по профилактике, выявлению, оценке и ведению (лечению) взрослых с высоким артериальным (кровяным) давлением. Доклад Американской коллегии кардиологов (American College of Cardiology, ACC)/Американской ассоциации сердца (American Heart Association, AHА) [16];
— 2014. JNC 8. Восьмой доклад Объединенного национального комитета по предупреждению, выявлению, оценке и лечению высокого артериального (кровяного) давления [23].
Рекомендации NICE 2019 [21, 22]
Опубликованные 28 августа 2019 г. рекомендации NICE 2019 (www.nice.org.uk/guidance/ng136) по диагностике и лечению АГ мало изменились по сравнению со своей предыдущей версией и существенно отличаются от аналогичных рекомендаций европейских и американских экспертов. В их разработке, в отличие от других, принимали участие пациенты и ученые-медики, не специализирующиеся в области АГ, чтобы исключить возможность потенциального конфликта интересов. Также разработка рекомендаций NICE финансируется правительством и наравне с оценкой клинической эффективности подхода рассматривает его экономическую целесообразность, тогда как, к примеру, рекомендации ESC/ESH (нуждающиеся в адаптации к СЗ каждой страны) разрабатываются для широкого круга пользователей. Рекомендации NICE 2019 по АГ имеют определенные особенности:
— не обсуждаются вопросы АГ у беременных, а также АГ у пациентов с хроническим заболеванием почек (ХЗП) и др.; с этой целью разрабатываются отдельно специализированные узконаправленные документы;
— сохранение порогового уровня (АГ при АД ≥ 140/90 мм рт.ст.) и целевого уровня АД как для всех (< 140/90 мм рт.ст.), так и для пожилых пациентов (< 150/90 мм рт.ст.);
— для всех пациентов рекомендуется стартовая АГТ одним препаратом;
— снижение порогового значения риска сердечно-сосудистых событий, необходимого для старта терапии пациентов с АГ 1-й степени, с 20 до 10 %. Кроме этого, в документе впервые обсуждается АГТ пациентов с СД (целевое АД < 140/90 мм рт.ст.);
— лиц в возрасте < 40 лет с АГ следует направлять к специалисту, чтобы исключить вторичную АГ.
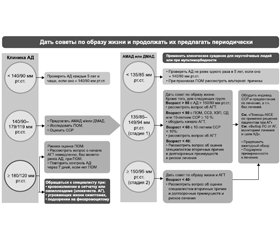
Руководство NICE 2019 охватывает диагностику и лечение первичной гипертонии у лиц в возрасте ≥ 18 лет, включая пациентов с СД 2-го типа, направлено на снижение риска ССЗ, ставит перед собой цель помочь медицинским профессионалам диагностировать и эффективно лечить АГ (рис. 1).
Рекомендации ESC/ESH 2018 [5]
В рекомендациях ESC/ESH 2018 по АГ, опубликованных 25 августа 2018 г. (European Heart Journal, 2018), можно выделить следующие особенности:
— диагностика, основанная на неоднократных измерениях АД на консультации у врача и самостоятельно (самоконтроль);
— сохранение принятого порога АД (АГ при АД ≥ 140/90 мм рт.ст.), введение новых целевых диапазонов АД в зависимости от возраста и сопутствующей патологии. У пожилых и пациентов с ХЗП цель АД 139–130 мм рт.ст.;
— уменьшение консерватизма в ведении пациентов пожилого и старческого возраста. Для выбора тактики ведения пациентов пожилого возраста предложено ориентироваться не на хронологический, а на биологический возраст, предполагающий оценку выраженности старческой астении, способности к самообслуживанию и переносимости терапии;
— внедрение стратегии одной таблетки для АГТ. Предпочтение отдано назначению фиксированных комбинаций 2, а при необходимости 3 лекарственных препаратов. Начало АГТ с 2 препаратов в 1 таблетке рекомендовано для большинства пациентов;
— упрощение терапевтических алгоритмов, где предпочтение большинства пациентов должно быть отдано комбинациям блокатора ренин-ангиотензин-альдостероновой системы (РААС) (ингибитора ангиотензинпревращающего фермента (иАПФ) или блокатора рецепторов ангиотензина (БРА)) с антагонистом кальция (АК) (блокатором кальциевых канальцев (БКК)) и/или тиазидным диуретиком (ТД)). Бета-блокаторы (βБ) должны назначаться только в специфических клинических ситуациях. Спиронолактон — базовый препарат при лечении резистентной АГ;
— определяющая роль медицинских сестер и фармацевтов в мониторинге и контроле АД (при обучении, наблюдении и поддержке пациентов с АГ) — важная составляющая общей стратегии контроля АД;
— повышение внимания к оценке приверженности пациентов к лечению как основной причине недостаточного контроля АД.
Рекомендации ACC/AHA 2017 [16]
Опубликованные 13 ноября 2017 г. рекомендации ACC/AHA 2017 по АГ (Journal of the American College of Cardiology, 2017, Hypertension Journal, 2017) акцентируют внимание на следующих основных направлениях:
— диагностика, основанная на точном измерении АД, использование среднеарифметического показателя после нескольких посещений врача и/или при самоконтроле;
— изменение (снижение) принятого порога нормального и повышенного АД (АГ при АД ≥ 130/80 мм рт.ст.), выделяется 4 категории давления: нормальное, повышенное, гипертензия 1-й стадии и гипертензия 2-й стадии;
— индивидуальный подход к принятию решений по лечению, который для такой цели выделил бы основной (ведущий) риск атеросклеротического ССЗ (ССР);
— более низкие показатели нормального АД при лечении АГ (САД менее 120 мм рт.ст., ДАД менее 80 мм рт.ст.);
— стратегии улучшения контроля АД во время АГТ с акцентом на подходах к изменению образа жизни;
— приоритет стартовой комбинированной АГТ.
Сравнение рекомендаций ESC/ESH 2018 и ACC/AHA 2017 [16, 20]
Рекомендации ESC/ESH 2018 и ACC/AHA 2017 подчеркивают внимание к необходимости снижения повышенного АД, параллельной глобальной оценки и коррекции ССР, а вместе с тем одной из их главных целей является привлечение внимания молодых лиц к проблеме гипертонии. По многим позициям эти рекомендации представляют собой разную трактовку результатов одних и тех же исследований и метаанализов с учетом региональных факторов, особенностей регулирования и возможностей реализации основных принципов. Данные рекомендации, несмотря на некоторые отличия, как никогда раньше сходятся по ключевым вопросам АГ (табл. 1).
В рекомендациях ESC/ESH 2018 и ACC/AHA 2017 можно выделить (кроме наиболее очевидного различия — градации АД и АГ (см. ниже «Классификация»)) следующие различия (табл. 2).
Эпидемиологические данные
ССЗ являются ведущей причиной смерти в мире, от которых ежегодно умирает почти 18 миллионов человек (из них на АГ приходится 10 миллионов смертей), и составляют приблизительно 30 % от всей смертности [15, 24]. Во всем мире 1,4 миллиарда человек страдают гипертонией (она поражает около 40 % мирового населения, из них более чем 40 % не получают лечения, две трети не контролируют и лишь около 34 % контролируют уровень АД), но у менее 15 % таких пациентов АД контролируется на уровне ≤ 140/90 мм рт.ст. [1, 19]. АГ затрагивает приблизительно 30 % взрослого европейского населения и является в этом регионе причиной почти 7,5 миллиона смертей в год, а также наиболее распространенным диагнозом в работе служб экстренной медицины [3, 5, 25, 26].
По данным ВОЗ от сентября 2019 г. [27]:
— в мире 1130 миллионов человек страдают гипертонией, и большинство из них (около двух третей) живут в странах с низким и средним уровнем дохода;
— в 2015 г. гипертония встречалась у 1 из 4 мужчин и у 1 из 5 женщин;
— только 1 из 5 лиц с АГ контролирует проблему как таковую;
— гипертония является одной из основных причин преждевременной смерти в мире;
— одной из глобальных целей в отношении неинфекционных заболеваний является снижение распространенности гипертонии на 25 % к 2025 г. (относительно данных 2010 г.).
Во всем мире каждый третий взрослый человек имеет высокое АД — нарушение, которое вызывает около 50 % всех случаев смерти от инсульта и/или других ССЗ.
В рекомендациях ACC/AHA 2017, согласно репрезентативным данным на национальном уровне в США, примерно по 10 000 взрослых, около 46 % американцев страдают АГ в соответствии с последней классификацией по сравнению с 32 % — в соответствии с предыдущей. Таков вывод анализа, опубликованного в журнале Американского колледжа кардиологии. Согласно этим материалам, со дня публикации рекомендаций ACC/AHA (13 ноября 2017 г.) около 100 миллионов американцев (половина взрослого населения) станут гипертониками, что на 14 % больше пределов, установленных JNC 7. Среди лиц моложе 45 лет количество мужчин с АГ утроится, количество женщин с АГ удвоится, между 55–75 годами будет 75 % мужчин-гипертоников. Процент взрослых, которым будет рекомендовано принимать АГТ, увеличится в США незначительно — примерно на два процентных пункта по сравнению с руководящими принципами JNC 7 [5, 16, 18, 28].
В материале журнала Current Hypertension Reports (в статье авторов Scott Reule и Paul E. Drawz) за декабрь 2012 г. констатируется, что в США последние данные The National Health and Nutrition Examination Survey (NHANES) сообщают о распространенности АГ у 30,5 % мужчин и 28,5 % женщин. За 2010 г. расходы, приписываемые АГ, превысили 90 млрд долларов. В 2000 г. по оценкам АГ у взрослых общий показатель распространенности составлял 972 млн, но ожидается его увеличение до 1560 млн в 2025 г. Считается, что эта проблема была непосредственной причиной 7,5 миллиона смертей в 2004 г., что составило почти 13 % от смертности во всем мире. Практически во всех странах с высоким уровнем доходов всеохватывающая диагностика и лечение пациентов-гипертоников недорогими лекарствами привели к резкому снижению среднего АД для всех групп населения, что помогло снизить смертность от ССЗ. Например, в 1980 г. почти 40 % взрослого населения в Европейском регионе Всемирной организации здравоохранения (ВОЗ) и 31 % взрослых на Американском континенте страдали от гипертонии. В 2008 г. этот показатель стал ниже — 30 и 23 % соответственно. Однако что касается Африканского региона ВОЗ, то считается, что во многих странах более 40 % (и даже до 50 %) взрослых страдают гипертензией, и это число постоянно растет [24, 29, 30].
В условиях украинской ПМСП собственный опыт авторов работы в экстренной медицине показывает, что по болезням органов кровообращения фиксируется до 41 % вызовов (АГ, чаще всего в виде сопутствующего диагноза, встречается практически во всех этих вызовах), основную часть которых составляют вызовы по АГ с кризами [2, 26].
Факторы риска гипертонии и/или гипертензия как фактор риска
Факторы риска (ФР), по утверждению ВОЗ, — это какое-либо свойство или особенность человека или какое-либо воздействие на него, повышающие вероятность развития болезни или травмы [2, 6, 12]. Основными ФР возникновения ССЗ (более 80 % случаев) считаются нездоровое и несбалансированное питание, физическая гипоактивность (малоподвижность) и употребление табака. Следствием неправильного питания и малоподвижного образа жизни является повышение АД, рост уровня глюкозы в крови, повышенное количество жиров в крови, избыточный вес и ожирение. Все это объединяют одним общим термином «промежуточные ФР». Однако необходимо учитывать множество основополагающих причин, оказывающих непосредственное влияние на формирование АГ (наряду с другими ХЗ), — глобализацию, урбанизацию, старение населения, а также нищету и стресс.
К 2019 г. ВОЗ выделяет 2 группы ФР: модифицируемые и немодифицируемые. Модифицируемые ФР включают нездоровые диеты (чрезмерное потребление соли, диеты, богатые насыщенными жирами и трансжирами, недостаточное потребление фруктов и овощей), отсутствие физической активности, потребление табака и алкоголя, а также избыточный вес или ожирение. Немодифицируемые ФР включают наследственность по гипертонии, возраст (более 65 лет) и возникновение других заболеваний, таких как СД или заболевания почек [14].
ВОЗ в своем рапорте «Общая информация о гипертонии в мире. Всемирный день здоровья — 2013» (рис. 2) рассматривала в качестве причин гипертонии ФР, связанные с поведением, социально-экономические факторы, а также группу факторов, которые могут скрыть генетические составляющие вторичного характера (почечные или эндокринные болезни), или, возможно, факторы, связанные с временной тревогой (страхом) перед медицинской консультацией (синдром «белого халата») [2, 6].
/58.jpg)
В исследовании, опубликованном в European journal of preventive cardiology в июне 2012 г. (авторы — N. Martell-Claros, A. Galgo-Nafria), было отмечено, что вновь диагностированные пациенты среди гипертоников (< 55 лет) на уровне ПМСП в Испании имеют выраженную ассоциацию ФР ССЗ и высокого ССР. В этом исследовании из всех пациентов с АГ 5,8 % не имели ФР ССЗ, у 23,2 % был зафиксирован как минимум 1 ФР, связанный с высоким АД, у 32,8 % — 2, у 24,7 % — 3, у 11,3 % — 4, а у 2,3 % было выявлено 5 ФР ССЗ. Наиболее распространенным ФР ССЗ была дислипидемия, которая встречалась у 80,4 % (у 37,9 % — с лечением), с последующим абдоминальным ожирением в 45,9 % случаев у пациентов с АГ. Распространенность метаболического синдрома составила 44,4 %. ССР встречался в среднем у 0,2 % выборки, с низким содержанием у 5 %, умеренным — у 26,1 %, высоким — у 47,3 % и очень высоким содержанием у 21,4 % [31].
В многоцентровом исследовании с участием 6762 пациентов с АГ без доказанных предыдущих сердечно-сосудистых событий, опубликованном в журнале Medicina clínica медицинского факультета университета Барселоны (www.ub.edu) в мае 2011 г. (авторы — A. De la Sierra, D. González-Segura), где большинство пациентов положительно отвечали критериям высокого или очень высокого ССР, чаще всего выявлялись такие факторы, как дислипидемия (73,6 %), пожилой возраст (50,8 %) и абдоминальное ожирение (31,7 %). Что касается поражения органов-мишеней (ПОМ), то чаще всего наблюдались аномалии функции почек (24,1 %), гипертрофии левого желудочка (ГЛЖ) (16,4 %) и микроальбуминурии (10,7 %) [32].
Патофизиология
У здоровых лиц колебания АД при различной интенсивности обменных процессов обусловлены изменениями взаимодействия прессорной и депрессорной систем (рис. 3) [6, 9].
В процессе эволюции АГ имеют место многообразные нарушения регуляторных механизмов, следствием чего становится сдвиг в ту или иную сторону результирующих влияний прессорной и депрессорной систем, определяющих уровень МО или ОПСС (рис. 4) [2, 6, 33].
Основными звеньями патогенеза АГ являются изменение активности САС, РААС, ККС и ПГ, нарушение функции почек и водно-солевого обмена. В частности, активация РААС, так же как и САС, в начале взаимодействия прессорной и депрессорной систем является компенсаторным механизмом, направленным на поддержание адекватного перфузионного давления и почечной фильтрации, повышение АД, увеличение пред- и постнагрузки (то есть сохранения МО/СВ).
/59.jpg)
Условно можно выделить 3 обобщенных звена патогенеза АГ — гипертонию выброса, гипертонию сопротивления и гиперволемию [4]. Так, в начале АГ в основном отмечаются повышение САД, тахикардия, вегетативная дисфункция. Это свидетельствует о том, что в основе этих проявлений лежит повышенная (усиленная) работа сердца — гипертония выброса. В дальнейшем по мере прогрессирования заболевания начинает повышаться не только САД, но и ДАД, т.е. значительно повышается тонус артерий и артериол, что выражается ростом ОПСС и легочного сосудистого сопротивления (ЛСС), — гипертония сопротивления. В этот же период в организме увеличивается выработка АДГ, происходит задержка Na+ и жидкости, что обусловливает дальнейшее повышение САД у одних пациентов, стойкое повышение ДАД у других или и то и другое одновременно у третьих (в ряде случаев уровни АД почти не изменяются), т.е. начинает прогрессировать сердечная недостаточность (СН) — гиперволемическая гипертония. Такое разделение патогенетических периодов АГ позволяет более эффективно и качественно подходить не только к АГТ, но и к купированию гипертонического криза [9, 25, 33, 34].
Усугубление нарушений кровообращения у лиц с АГ обусловлено:
— экзогенными факторами (психоэмоциональные нагрузки, метеорологическое влияние, чрезмерное потребление кофе, соли и воды, избыточная инсоляция, интеркуррентные заболевания, курение, применение гормональных контрацептивов, медикаментозное влияние, чаще всего неадекватные дозы лекарств в результате самолечения и самостоятельно принятого пациентом решения отменить один или все препараты, спорные комбинации и возможные несовместимости);
— эндогенными факторами (первичный и вторичный альдостеронизм, избыточное образование ренина вследствие снижения почечного кровотока, острая ишемия мозга и сердца, иногда с трудной дифференцировкой, произошло ли повышение АД раньше, чем ишемия (или наоборот — ишемия, а позже повышение АД), а также рефлекторное влияние со стороны внутренних органов).
Известно, что АГ является результатом нарушения регуляции АД на любом уровне — от коры головного мозга до клеточных мембран (рис. 5) [2, 6, 9].
Патофизиология АГ является сложной, поскольку вмешиваются многочисленные факторы, которые по большей части имеют генетическую основу. Было показано, что именно РААС является наиболее важным фактором, поскольку она влияет на действие других гуморальных и/или нервных факторов, таких как продуцирование ET, ингибирование NO или ПЦ (PG I2), действие катехоламинов или вазопрессина, чувствительного к уабаину фактора или эндогенного дигоксиноподобного фактора, TxA2 и различных эндогенных вазопрессорных веществ. Исследователи считают, что к числу факторов (кроме активации РААС), которые чаще всего приводят к быстрому и серьезному повышению АД, относятся эндотелиальная дисфункция, дерегуляция выделения оксида азота и воспалительная дерегуляция [34, 35].
Увеличение ЛCC, возникающее из-за гуморальной вазоконстрикции в сочетании с нарушением саморегуляции, однозначно приводит к повышению АД. С другой стороны, увеличение ЛСС вызывает состояние стресса, которое способствует повреждению эндотелия и увеличивает проницаемость капилляров. Эндотелиальная дисфункция активирует систему агрегации тромбоцитов, каскад коагуляции, отложение фибрина, появление воспалительных цитокинов и состояние окислительного стресса, что приводит к ишемии тканей в артериолах и артериях малого калибра. Этот каскад событий, если его не остановить, вызывает распространение цикла тканевой ишемии, что ухудшает АГ и ускоряет отрицательную динамику клинического состояния пациента. Тем не менее, в отличие от пациентов без АГ в анамнезе, пациенты с хронической АГ, по-видимому, более терпимы к изменениям АД (возможно, из-за компенсаторных процессов адаптации). Предполагается, что гипертрофия сосудов способствует определенной степени защиты на уровне капилляров [17, 36].
Немаловажную роль в нарушении ауторегуляции сосудистого тонуса играет и атеросклероз экстракраниальных артерий с повреждением барорефлекторного аппарата, усиление агрегации тромбоцитов и повышение содержания серотонина в центральной нервной системе (ЦНС), синдром апноэ во сне. В последнем случае возникают эпизоды асфиксии и альвеолярной гиповентиляции во время сна: снижение содержания O2 в крови и в тканях, стимулирующее хеморецепторы артериальных и венозных сосудов; повышение активности ЦНС; повышение внутричерепного давления.
Классификация
Пороговые значения для диагностики и ведения АГ рекомендациями ESC/ESH 2018 (АД ≥ 140/90 мм рт.ст.) были сохранены без изменений по сравнению с их предыдущими изданиями, а рекомендациями ACC/AHA 2017 (АД ≥ 130/80 мм рт.ст.) — снижены, что вызвало значительные противоречия [5, 15, 29]. Рекомендации NICE 2019, как и европейские, по сравнению с предыдущими значениями остались такими же для установления диагноза АГ (АД ≥ 140/90 мм рт.ст.) [21, 22].
Различия в подходе к градации АД и АГ в основном заметны в рекомендациях ESC/ESH 2018 и ACC/AHA 2017 (рис. 6).
Согласно докладу рабочей группы ESH/ESC 2018, классификация АГ остается неизменной по сравнению с рекомендациями ESH/ESC 2003, 2007, 2013 гг. Как в рекомендациях 2013 г., так и в рекомендациях ACC/AHA 2017 г. последнее обновление ESH/ESC гласит, что «диагноз АГ следует ставить на основе повторных измерений АД, проведенных на приеме у врача». Считается, что человек страдает АГ, если у него неоднократно фиксируются показатели АД ≥ 140 и/или 90 мм рт.ст. Рекомендации ESC/ESH 2018 вводят целевые диапазоны АД с нижней границей безопасности, которые варьируют в зависимости от возраста и сопутствующих заболеваний (рис. 7).
/62.jpg)
В новых рекомендациях ACC/AHA 2017 обновлены данные АД по отношению к JNC 7, а не JNC 8 2014 г. (JNC 8 сконцентрировало свое внимание на вопросах лечения) и тем самым ужесточается контроль над цифрами АД. В данных последних рекомендациях ACC/AHA введен единый целевой уровень < 130/80 мм рт.ст. для всех категорий пациентов (отмечается совпадение порогового уровня для начала АГТ и целевого АД) (рис. 8).
В рекомендациях ACC/AHA 2017 для взрослых пациентов с подтвержденной АГ и установленным ССЗ или 10-летним ССР от 10 % и выше целевой уровень АД составляет < 130/80 мм рт.ст., а у лиц с подтвержденной АГ, но без дополнительных маркеров повышенного ССР целевые значения АД на уровне < 130/80 мм рт.ст. считаются целесообразными [20, с. 22].
Определение и классификация АГ тесно связаны с ее потенциальными осложнениями, угроза которых постоянно присутствует у любого пациента-гипертоника. Опасности гипертонии, начиная с повреждения кровеносных сосудов органов-мишеней, таких как сердце, мозг, сетчатка глаз и почки, очень серьезны и пропорциональны тому, насколько высоки цифры АД и насколько мало подвергается врачебному контролю и лечению сам пациент с таким АД. АГ может привести к ИМ, гипертрофии мышцы сердца, впоследствии приводящей к расширению сердца за счет ГЛЖ, и, в конце концов, к СН. Кровеносные сосуды могут развивать выпячивания (аневризмы) и слабые места, которые делают их более уязвимыми к обструкции и разрыву. Высокое или повышенное АД может привести к фильтрации крови в мозг, спровоцировать нарушение мозгового кровообращения или ПН, а также вызвать слепоту и когнитивные нарушения [11, 35, 37].
Клиническая симптоматика
АГ является динамическим процессом, приводящим к сосудистым и висцеральным последствиям на нескольких уровнях, что, соответственно, влечет за собой различные степени клинического проявления. В связи с этим наблюдается широкий спектр клинической симптоматики среди пациентов-гипертоников, у которых общий признак иногда — только повышенное АД.
С начала изучения АГ как заболевания ее связывали одновременно с повышением АД и с цефалгией (соотношение «АГ — цефалгия» практически принималось как догма). Эта причинно-следственная связь была описана врачом T. Janeway (1872–1917, профессор медицины в Johns Hopkins University School of Medicine с 1914 г.) в 1913 г. и первоначально названа им гипертонической головной болью, однако в 70-х годах такая причинно-следственная связь была поставлена под сомнение [36, 38]. В 1976 г. доктор I. Stewart опубликовал результаты интересного когортного исследования, в котором были выделены популяции пациентов с декомпенсированной АГ, где членам одной группы сообщалось об их высоком АД, а членам другой группы — нет. В ходе наблюдения Stewart мог продемонстрировать, что в группе, члены которой были проинформированы о том, что у них высокий уровень АД, наблюдалось большее количество эпизодов головной боли по сравнению с группой, члены которой не были проинформированы о высоком АД, из чего было сделано предположение о возможной психосоматической ассоциации проявленных симптомов [39]. Доктор M. Law с коллегами (Morris J.K., Jordan R., Wald N.) в своей публикации 2005 г. о проведенном метаанализе по изучению соотношения «АГ — цефалгия», включающем 94 рандомизированных исследования (около 24 тыс. пациентов), пришел к выводу, что, хотя пациенты, получающие АГТ, имели меньше эпизодов головной боли, эта причинно-следственная связь не поддерживалась доказательствами, и предложил провести более полные исследования с целью подтверждения или опровержения такой ассоциации [40]. Доктор E. Tronvik опубликовал в журнале Neurology в 2008 г. данные исследования, проведенного в Норвегии, где он указывал, что увеличение как САД, так и ПАД может снизить распространенность цефалгии путем индукции, опосредованной барорецепторами гипалгезии. Дополнительно было обнаружено, что увеличение САД было связано с уменьшением распространенности мигренозной цефалгии [41].
В.В. Никонов и В.В. Никонова на основе рекомендаций ESH/ESC выделили основные признаки АГ [4]:
— при I степени характерно отсутствие конкретных жалоб и заметного ПОМ;
— при II степени имеются лабораторно-инструментальные признаки (как минимум один из нижеперечисленных признаков) ПОМ: признаки ГЛЖ (на ЭхоКГ, рентгене, ЭКГ), коронарной болезни, локальное или генерализованное сужение артерий сетчатки, микроальбуминурия, протеинурия, повышение креатинина, ангиографические (или на УЗИ) признаки атеросклероза магистральных сосудов (аорты, коронарных, сонных, подвздошных или бедренных артерий);
— при III степени выявляются признаки ПОМ (клиническая картина ИБС, аритмия, СН, нарушения коронарного и мозгового кровообращения, инсульты, инфаркты, энцефалопатия, сосудистая деменция, кровоизлияния в глаз, отек зрительного нерва, выпадение полей зрения, хроническая ПН, расслаивающая аневризма, окклюзия сосудов, перемежающаяся хромота и другие).
С дидактической точки зрения обследование клинических проявлений высокого АД и/или АГ необходимо проводить с учетом наличия связи (или отсутствия) осложнений и/или побочных явлений с употреблением каких-либо ЛС. Симптоматику АГ можно рассматривать применительно к следующим клиническим формам:
1. Клиника у лиц, которые не имеют диагноза АГ
С одной стороны, у лиц, еще не признанных врачом гипертониками, повышенное АД, как правило, вызывает такие симптомы, как головная боль, одышка, головокружение, боль в груди, учащенное сердцебиение и носовые кровотечения. С другой стороны, в клинической практике у многих пациентов-гипертоников отсутствуют какие-либо симптомы, из-за чего гипертония как заболевание справедливо называется тихим, или безмолвным, убийцей.
2. Клиника при эссенциальной неосложненной АГ
Легкая АГ, степень 1, а также АГ с более высокими показателями АД, но без осложнений чаще всего протекают полностью бессимптомно. Из всех симптомов, связанных с гипертонией, наиболее постоянным является головная боль, которая появляется у 50 % пациентов, знающих о своем заболевании, и у 18 % пациентов, игнорирующих его. Проявляется такая головная боль как персистирующая, с лобной и затылочной локализацией (в «шлеме»), способная иногда разбудить человека в ранние утренние часы. На первый взгляд, цефалгия не связана с показателями АД, однако ее преобладание уменьшается по мере контроля АД независимо от используемого ЛС. Одновременное наличие сердцебиения, дискомфорта в груди, головокружения, рассеянности и т.д. обычно является неспецифическим явлением и потенциально может свидетельствовать о связанных тревожных расстройствах. Частота возникновения гипертонии выше у пациентов с обструктивным апноэ во сне, у лиц с ожирением (индекс массы тела (ИМТ) > 30), особенно если увеличен обхват брюшной полости (в дополнение к изменению метаболического профиля), жалующихся на дневную сонливость, частый ночной храп и нерегулярный сон.
3. Клиника при осложненной АГ
Большинство симптомов и значимых признаков, на которые ссылается пациент-гипертоник, связано с сопутствующим ПОМ, а их интенсивность напрямую связана со степенью висцерального воздействия. В целом клинические проявления АГ могут иметь атеросклеротическую или гипертоническую природу в зависимости от типа осложнений, хотя наиболее распространенным является обнаружение смешанной патологии, которая способна привести к различной симптоматике.
Подход к клинической оценке
Клиническая оценка состояния пациента при АГ проводится следующим образом:
— выделение симптомов;
— анализ анамнеза и наследственной предрасположенности;
— опрос о симптомах, которые могут быть связаны с ПОМ, об образе жизни, а также выявление факторов ССР и сопутствующих заболеваний;
— кроме правильного измерения АД, необходимо пропальпировать центральный и периферический артериальный пульс, оценить шумы в шее и брюшной полости, пальпировать щитовидную железу, обследовать сердце и легкие, обследовать живот, включая почки, в поисках опухолей и пульсации аорты, проверить нижние конечности на наличие отеков и провести неврологическую оценку;
— расчет ИМТ (вес (кг)/рост в квадрате (м)); измерение окружности талии;
— обследование глазного дна.
Выводы
АГ является серьезной растущей проблемой для современного общественного здравоохранения и независимым ФР ССЗ, способствующим развитию серьезнейших заболеваний, таких как инсульт и ИМ. АГ является часто встречаемой причиной обращения в службы ПМСП, в том числе в центры ЭМП и МК.
Непрерывно появляется все больше свежих данных о связи АГ с ИБС и инсультом, из-за чего эти состояния часто приходится рассматривать неразрывно. Современные медицинские исследования твердо установили, что существует постоянная взаимосвязь между повышением АД и ССЗ, включая ИМ и инсульт, и конечной стадией заболевания почек. Своевременный контроль и наблюдение за пациентами с АГ имеет большое значение, особенно на уровне ПМСП.
В результате высокого или повышенного АД, тем более если оно уже перешло в гипертонию и не контролируется врачом, отрицательные последствия для здоровья могут усугубляться такими ФР, которые повышают вероятность развития осложнений и прогрессирования данного состояния: потреблением табака, неправильным питанием, злоупотреблением алкоголем, незначительной физической активностью и воздействием непрерывного стресса, так же как и ожирением, высоким уровнем холестерина и СД.
В рекомендациях ERC/ESH 2018 и ACC/AHA 2017 применительно к сегодняшней медицинской работе в Украине можно отметить отличие в классификации АГ. Такое отличие, по-видимому, продиктованное особым вниманием участвующих в подготовке рекомендаций профессионалов к специфике и территории исследования, является ярким показателем того, что невозможно автоматическое внедрение неких универсальных международных протоколов и стандартов (они могут носить лишь рекомендательный характер). Вероятно, тут не лишним будет упомянуть принципы современной медицины как профессии (наука и искусство в рамках закона), основы которой изложены Всемирной медицинской ассоциацией и Всемирной организацией здравоохранения.
Конфликт интересов. Авторы подчеркивают, что все материалы, опубликованные от их имени, являются исключительно личным мнением и результатом собственных рассуждений, наблюдений и опыта и не претендуют на то, чтобы читатели их разделяли. Указание места работы является всего лишь справкой об основной занятости. Авторы также акцентируют внимание на отсутствии конфликта интересов, финансовых или личных взаимоотношений, которые неуместным образом могли бы влиять на их действия.
Список литературы
1. Mills K.T., Bundy J.D., Kelly T.N. et al. Global disparities of Hypertension prevalence and control: a systematic analysis of population-based studiesa from 90 countries. Circulation. 2016 Aug 9. 134(6). 441-50. DOI: 10.1161/CIRCULATIONAHA.115.018912.
2. Васкес Абанто Х.Э., Васкес Абанто А.Э., Арельяно Васкес С.Б. Артериальная гипертензия: заболевание или фактор риска? Медицина неотложных состояний. 2015. 7(70). C. 7-12.
3. Васкес Абанто Х.Э., Васкес Абанто А.Э. Первичная медико-санитарная помощь и практическая неотложная медицина. Медицина неотложных состояний. 2018. 7(94). C. 70-83. DOI: http://dx.doi.org/10.22141/2224-0586.7.94.2018.150824.
4. Никонов В.В., Никонова В.В. Гипертоническая болезнь. Медицина неотложных состояний. 2006. № 2(3). С. 8-14.
5. 2017. AHA/ASA Resumen de estadísticas de 2017. Enfermedad del corazón y ataque cerebral. American Heart Association & American Stroke Association. Circulation. URL: http://circ.ahajournals.org/content/early/2017/01/25/CIR.0000000000000485
6. Васкес Абанто А.Э., Васкес Абанто Х.Э. Артериальная гипертензия на основе доказательств (конец 2017 — начало 2018 года): 1-я часть. Кардиология: от науки к практике. 2018. № 01(30). C. 53-75.
7. Gudsoorkar P., Tobe S. Changing concepts in hypertension management. J. Hum. Hypertens. 2017. 31. Р. 763-767. DOI: https://doi.org/10.1038/jhh.2017.57.
8. Korner Paul I. Essential Hypertension and Its Causes: Neural and Non-Neural Mechanisms: Neural and Non-Neural Mechanisms. Oxford University Press, New York, 2007. 716 p.
9. Васкес Абанто Х.Э., Васкес Абанто А.Э. Гипертонический криз в практике врача первичного звена. Екстрена медицина: від науки до практики. 2018. № 1(27). C. 58-79.
10. Manish S., Lee S.M. Hypertensive Emergency. Med. Clin. North. Am. 2017 May. 101(3). Р. 465-478. DOI: 10.1016/j.mcna.2016.12.007. Epub 2017 Mar 2.
11. Marik P., Rivera R. Hypertensive emergencies: An update. Curr. Opin. Crit. Care. 2011. 17. Р. 569-580. DOI: 10.1097/MCC.0b013e32834cd31d.
12. Васкес Абанто А.Э., Васкес Абанто Х.Э. Влияние факторов риска сердечно-сосудистых заболеваний на вероятность возникновения артериальной гипертензии у латиноамериканских граждан-мужчин, проживающих в Перу и на Украине. Тезисы VII Евразийского конгресса кардиологов, 17–18 мая 2019 года. Республика Узбекистан, Ташкент. Евразийский кардиологический журнал. 2019. 2. C. 32-33.
13. Васкес Абанто А.Э., Васкес Абанто Х.Э., Арельяно Васкес С.Б. Факторы риска артериальной гипертензии и других сердечно-сосудистых заболеваний у латиноамериканцев, проживающих на Украине и в Перу. Тезисы XVI Всероссийского конгресса «Артериальная гипертония — 2020», 11–12 марта 2020 года. Россия, Ярославль. C. 105-106.
14. Web-resource http://info.medic.today/index/0-4: Авторские публикации.
15. 2016. European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur. Heart J. 2016 Aug 1. 37(29). Р. 2315-81. DOI: 10.1093/eurheartj/ehw106.
16. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults. A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J. Am. Coll. Cardiol. 2017 Nov 13. DOI: 10.1016/j.jacc.2017.11.006
17. Reule S., Drawz P.E. Heart Rate and Blood Pressure: Any Possible Implications for Management of Hypertension? Curr. Hypertens. Rep. 2012 Dec. 14(6). Р. 478-484. DOI: 10.1007/s11906-012-0306-3.
18. Benjamin I.J., Kreutz R., Olsen M.H. et al. Fixed-dose combination antihypertensive medications. Lancet. 2019 Aug 24. 394(10199). Р. 637-638. DOI: 10.1016/S0140-6736(19)31629-0. Epub 2019 Jul 15.
19. Salam A., Kanukula R., Hariprasad E. et al. An application to include blood pressure lowering drug fixed dose combinations to the model list of essential medicines lists for the treatment of essential hypertension in adults. World Health Organization, Geneva 2019. https://www.who.int/selection_medicines/committees/expert/22/s12_FDC-antihypertensives.pdf?ua=1
20. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension. J. Hypertens. 2018. 36(10). Р. 1953-2041. DOI: 10.1097/HJH.0000000000001940.
21. 2019. Hypertension in Adults: Diagnosis and Management. NICE Guideline (NG136). Published August 2019. https://www.nice.org.uk/guidance/ng136
22. 2019. Hypertension in pregnancy: diagnosis and mana-gement. NICE guideline (NG133). Published date: June 2019. https://www.nice.org.uk/guidance/ng133
23. 2014. Evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA. 2014. 311. Р. 507-520. DOI: 10.1001/jama.2013.284427.
24. ВОЗ/WHO. Информация от 17 мая 2017. Сердечно-сосудистые заболевания. URL: http://www.who.int/mediacentre/factsheets/fs317/ru/
25. Березин А.Е. Современная стратегия неотложной медицинской помощи при гипертоническом кризе. Укр. мед. часопис. 2017. № 3(119). С. 111-117.
26. Васкес Абанто Х.Э., Васкес Абанто А.Э., Арельяно Васкес С.Б. От формальных задач — к реальной работе врача в неотложной медицине. Медицина неотложных состояний. 2016. 6(77). C. 17-23. DOI: http://dx.doi.org/10.22141/2224-0586.6.77.2016.82161.
27. WHO. Hipertensión. Datos y cifras. 13 de septiembre de 2019. https://www.who.int/es/news-room/fact-sheets/detail/hypertension
28. Persell S.D. Prevalence of resistant hypertension in the United States, 2003–2008. Hypertension. 2011 Jun. 57(6). Р. 1076-80. DOI: 10.1161/HYPERTENSIONAHA.111.170308. Epub 2011 Apr 18.
29. Гапонова Н.И., Плавунов Н.Ф., Терещенко С.Н. и др. Клинико-статистический анализ артериальной гипертензии, осложненной гипертоническим кризом, в 2005–2009 гг. Кардиология. 2011. Т. 51. № 2. С. 40-44.
30. 2019 ACC/AHA Clinical Performance and Quality Measures for Adults With High Blood Pressure: A Report of the American College of Cardiology/American Heart Association Task Force on Performance Measures. Circulation: Cardiovascular Quality and Outcomes. 2019. 12. e000057. DOI: https://doi.org/10.1161/HCQ.0000000000000057.
31. Martell-Claros N. Cardiovascular risk profile of young hypertensive patients: the OPENJOVEN study. Eur. J. Prev. Cardiol. 2012 Jun. 19(3). Р. 534-40. DOI: 10.1177/1741826711406202. Epub 2011 Apr 7.
32. De la Sierra A., González-Segura D. Risk factors in hypertensive patients without previous cardiovascular events [Article in Spanish]. Med. Clin. (Barc.). 2011 May 14. 136(13). Р. 559-64. DOI: 10.1016/j.medcli.2010.11.025.
33. Ipek E., Oktay A.A., Krim S.R. Hypertensive crisis: an update on clinical approach and management. Curr. Opin. Cardiol. 2017 Jul. 32(4). Р. 397-406. DOI: 10.1097/HCO.0000000000000398.
34. Aggarwal M., Khan I.A. Hypertensive crisis: hypertensive emergencies and urgencies. Cardiol. Clin. 2006 Feb. 24(1). Р. 135-46. DOI: 10.1016/j.ccl.2005.09.002.
35. Johnson W., Nguyen M.L., Patel R. Hypertension crisis in the emergency department. Cardiol. Clin. 2012 Nov. 30(4). Р. 533-43. DOI: 10.1016/j.ccl.2012.07.011.
36. Janeway T.C. The diagnostic significance of persistent high arterial pressure. Am. J. Med. Sci. 1906. 131. Р. 772-778.
37. M. de la Figuera von Wichmann. Evolución de las opciones terapéuticas en el tratamiento de la hipertensión arterial Hipertensión. 2013. 30(supрl. 2). Р. 2-12. DOI: 10.1016/S1889-1837(13)70020-5.
38. Jordan M. Prutkin. Theodore Caldwell Janeway, Clinician and Pathophysiologist. Clin. Cardiol. 2007 Mar. 30(3). Р. 146-148. Published online 2007 Mar 26. DOI: 10.1002/clc.5. URL: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6653514/
39. Stewart I.M.G. Headache and hypertension. Aust. N. Z. J. Med. 1976. 6. Р. 492-497.
40. Law M., Morris J.K., Jordan R., Wald N. Headaches and the treatment of blood pressure: results from a meta-analysis of 94 randomized placebo-controlled trials with 24,000 participants. Circulation. 2005. 112. Р. 2301-2306. DOI: 10.1161/CIRCULATIONAHA.104.529628.
41. Tronvik E., Stovner L.J., Hagen K., Holmen J., Zwart J.A. High pulse pressure protects against headache: prospective and cross-sectional data (HUNT study). Neurology. 2008 Apr 15. 70(16). Р. 1329-36. DOI: 10.1212/01.wnl.0000309222.79376.57.

/54.jpg)
/55.jpg)
/56.jpg)
/58.jpg)
/58_2.jpg)
/59.jpg)
/60.jpg)
/61.jpg)
/62.jpg)
/62_2.jpg)