Встречаются больные, которым мы можем помочь,
но нет таких, которым мы не можем навредить.
Артур Блюменфельд
Лікування головного болю напруження (ГБН) може бути ефективним тільки тоді, коли правильно визначений діагноз. Особливо це важливо в дитячому віці, коли пацієнт не завжди може допомогти лікарю, розказуючи про свої проблеми, і тому дуже важливо ретельно проводити аналіз скарг та анамнезу захворювання зі слів батьків (треба поставити питання, що пов’язані з часом виникнення та тривалістю болю, його характером, факторами, які провокують напад, методами лікування й станом здоров’я дитини у міжнападний період).
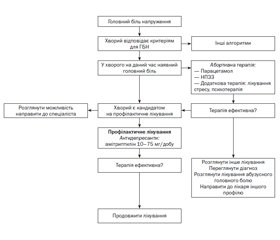
На рис. 1 наведено алгоритм ведення пацієнтів зі скаргою на головний біль [4].
Після проведення диференціальної діагностики з приводу ГБ (рис. 1) і виключення сигналів небезпеки може бути встановленим діагноз ГБН (кодування за МКХ-10): G44.2 — головний біль напруження. ГБН розподіляється на три основних підтипи за частотою головного болю: нечастий епізодичний ГБН (ЕГБН) (< 1 дня головного болю на місяць), частий ЕГБН (1–14 днів головного болю на місяць) і хронічний ГБН (> 15 днів головного болю на місяць) (ICHD-III, 2013).
ГБН — найбільш часта форма первинного головного болю (ГБ) у дітей, що проявляється больовими епізодами тривалістю від 30 хвилин до декількох діб; поширеність упродовж життя в загальній популяції — від 30 до 78 % [1–4].
Головний біль може бути стискаючий, що здавлює, монотонний, за типом «шолома» або «каски», дифузний, двосторонній, слабкої або середньої інтенсивності. Цей біль не виключає повсякденної активності, хоча якість навчання або роботи погіршується, причому при повсякденній фізичній діяльності головний біль не посилюється. Можуть мати місце нудота, анорексія, фото- і фонофобія на висоті головного болю.
Провокуючими факторами можуть бути: психосоціальний стрес, напруження м’язів і зв’язок голови та шиї, тривале напруження м’язів при антифізіологічних позах (так званий шкільний головний біль), вертеброгенні причини, зміна погоди, вимушене голодування, робота у задушливому приміщенні, фізичне та розумове перевантаження.
Біль завжди забарвлений емоційними переживаннями, що надає йому індивідуального характеру. Він відрізняється за інтенсивністю, локалізацією, може бути стріляючим, давлячим, пульсуючим, ріжучим, постійним чи періодичним, двостороннім симетричним, переважати на одній стороні або бути виключно одностороннім, гострим або хронічним.
Лікування розпочинається з пояснення причин появи і природи головного болю. Оскільки напруження вважають головним провокуючим фактором, то необхідно уникати будь-яких ситуацій, які викликають напруження. Джерело напруження можна легко ідентифікувати (стрес, розумове перевантаження, тривале використання гаджетів, комп’ютера тощо).
Медикаментозна терапія при ГБН має обмежені можливості, однак у більшості пацієнтів дитячого віку може бути ефективною. Препарати для блокування нападу повинні використовуватися з обережністю, оскільки велика кількість епізодів підвищує ризик розвитку ГБ, індукованого ліками.
Для лікування гострих епізодів головного болю в дітей можуть бути використані нестероїдні протизапальні засоби (НПЗЗ): парацетамол, ібупрофен і напроксен у вікових дозах.
ENFS (2010) визначила загальні принципи фармакологічного лікування гострого епізоду ГБН (табл. 1) [4].
Рекомендації ENFS з лікування гострого епізоду ГБН
— Звичайні знеболювальні засоби і НПЗЗ є основою терапії епізодів ГБН.
— Парацетамол вірогідно менш ефективний, ніж НПЗЗ, але має кращий профіль щодо побічних дій з боку шлунково-кишкового тракту (ШКТ). Ібупрофен може бути рекомендований як засіб вибору серед НПЗЗ через значно нижчий вплив на шлунково-кишковий тракт порівняно з іншими НПЗЗ (рівень А).
— Комбінація анальгетика з кофеїном є більш ефективною, ніж використання одного анальгетика або НПЗЗ, але застосування такої комбінації має більшу вірогідність розвитку абузусного головного болю (рівень В).
— Ризик абузусного головного болю може виникати через часте і надмірне використання всіх типів аналгетичних препаратів.
— Триптани, міорелаксанти, опіати не ефективні в лікуванні епізоду ГБН.
У той час як використання метамізолу натрію в дітей в багатьох країнах світу заборонене через можливість виникнення тяжкого побічного ефекту — лейкопенії та агранулоцитозу, доволі часто застосовують комплексні препарати метамізолу натрію з НПЗЗ, кодеїном, кофеїном, фенобарбіталом, пітофеноном та фенпіверинію бромідом, які мають виражений знеболювальний ефект, але можуть привести до цілої низки побічних ефектів і сприяти виникненню лікарсько-індукованого (абузусного) головного болю. Комбіновані препарати ацетилсаліцилової кислоти (АСК) із парацетамолом та кофеїном, які дуже часто використовують при головному болі, нездужанні й вірусних інфекціях, протипоказані дітям у зв’язку з можливістю виникнення синдрому Рея. Дротаверину гідрохлорид у лікуванні нападу ГБН не використовується, оскільки не має знеболювального ефекту, що підтверджується відсутністю даних доказових досліджень. При лікуванні нападів ГБН необхідно уникати використання опіатвмісних препаратів, а також барбітуратів.
У дітей засобами вибору для лікування гострого ГБН також є ібупрофен 5–10 мг/кг і парацетамол 10 мг/кг (рівень А).
Сучасні можливості застосування ібупрофену пов’язані з досягненнями в галузі патофізіології захворювань і розробкою нових лікарських форм цього лікарського засобу. На даний час на ринку лікарських засобів ібупрофен представлений різноманітними лікарськими формами.
Можливий не тільки пероральний прийом ібупрофену, але й топічне його застосування у вигляді гелю, ректальне (у вигляді супозиторіїв) і парентеральне (у вигляді розчинів для внутрішньовенного введення) [5–7]. Переваги натрію ібупрофену полягають у швидкості розчинення цієї сполуки, збільшенні біодоступності й швидкості досягнення максимальної концентрації в плазмі крові.
Основні фармакокінетичні параметри ібупрофену, зокрема концентрація енантіомерів у плазмі або площа під фармакокінетичною кривою, залежать від лікарської форми й дози препарату.
Проведені дослідження щодо вибору форми ібупрофену при лікуванні ГБН [8, 9, 27] показали, що сольові препарати ібупрофену поглиналися швидше, ніж ібупрофен у формі кислоти (табл. 2). Поглинання натрію ібупрофену починається менше ніж за 6,4 хв і вдвічі швидше, ніж в ібупрофену у формі кислоти. Показники Tlag і TCmaxRef продемонстрували ранній початок й підвищену швидкість абсорбції солей ібупрофену порівняно з ібупрофеном у формі кислоти, і ці дані можуть передбачати більш швидкий початок аналгезії.
/70.jpg)
Фармакокінетичні показники в дітей віком понад 2 роки і підлітків не відрізняються від таких у дорослих. Виняток становлять лише діти молодші від 2 років, у яких метаболізм ібупрофену значно нижчий, ніж у дорослих, що вимагає правильного режиму дозування препарату залежно від маси тіла дитини. Зі збільшенням віку відзначається деяке зростання періодів напіввиведення, що відображає вікові зміни процесів метаболізму та кліренсу, проте в літніх людей виведення ібупрофену не зазнавало значних змін.
Ібупрофен має велику доказову базу з безпеки, завдяки чому в багатьох країнах світу знаходиться в безрецептурному відпуску (у дозах менших від 1200 мг).
Безпека ібупрофену продемонстрована в багатьох великих клінічних дослідженнях. Найбільший інтерес становить багатоцентрове рандомізоване дослідження, проведене в 1999 р. у Франції за участю 8677 пацієнтів (PAIN study), метою якого було порівняння ефективності та переносимості безрецептурних анальгетиків: АСК, парацетамолу та ібупрофену. Було показано, що ібупрофен (у дозі меншій від 1200 мг) переноситься так само добре, як і парацетамол, що вважався раніше еталоном безпеки, а порівняно з АСК викликає значно меншу частоту побічних реакцій [10, 30]. Ібупрофен не утворює токсичних метаболітів, його токсичність після випадкового або навмисного передозування нижча, і він має відносно більший терапевтичний індекс (приблизно в 4 рази вищий, ніж у парацетамолу). Для ібупрофену не характерний розвиток синдрому Рея (гостра печінкова енцефалопатія в дітей на тлі прийому АСК) [11, 12].
При порівнянні частоти небажаних реакцій з боку ШКТ відзначено, що для ібупрофену характерна висока безпека, обумовлена наявністю малоактивного енантіомеру R, який є конкурентом для активної форми S за активний центр ЦОГ-1, що відповідає за синтез простагландинів, що забезпечують захист слизової оболонки шлунково-кишкового тракту. Крім того, короткий період напіввиведення ібупрофену також, можливо, дає переваги з точки зору безпеки застосування цього лікарського засобу.
Ібупрофен є ефективним анальгетиком при гострому больовому синдромі різного генезу. У дозі 400 мг неодноразово довів свою перевагу порівняно з плацебо при післяопераційному, зубному болі, болі в горлі, дисменореї, головному болі напруження й мігрені, травмі м’яких тканин, невралгіях і міалгіях, а також при низці інших станів, що супроводжуються вираженим больовим синдромом.
При головному болі ібупрофен як препарат першого ряду входить до переліку анальгетиків, рекомендованих ВООЗ, а також Європейською федерацією неврологічних товариств для терапії нападу мігрені легкої та середньої тяжкості (клас А) [13, 14]. Ефективність ібупрофену в терапії цефалгій доведена в багатьох плацебо-контрольованих клінічних дослідженнях, а також кількох метааналізах, у тому числі в дітей і підлітків [15–25].
За результатами декількох рандомізованих подвійних сліпих досліджень із паралельними групами (за участю 226 пацієнтів) було встановлено, що значного усунення ГБН протягом першої години, що повністю зникає до трьох годин, досягають 70 % пацієнтів, які приймали натрієву сіль ібупрофену в дозі 400 мг, порівняно з групою, що приймала ібупрофен у формі кислоти [28, 29].
При хронічному ГБН терапевтична мета лікування полягає в зменшенні тяжкості й частоти головного болю. Профілактичне лікування може бути призначене за наявності ГБН ≥ 2 днів на тиждень.
На жаль, існує небагато проспективних і рандомізованих контрольованих досліджень у дітей порівняно з дорослими, які б виявили найбільш ефективний і безпечний метод лікування хронічного ГБН.
Одним із препаратів, який використовується в дитячій практиці, є амітриптилін у дозі 10–100 мг на ніч, що є препаратом вибору при лікуванні частого епізодичного або хронічного ГБН. Для кращої переносимості препарат призначають спочатку в мінімальній дозі (10 мг), із поступовим збільшенням на 10–25 мг кожні 1–2 тижні. Для аналізу ефективності терапії рекомендується вести календар. Профілактика, яка, на перший погляд, здається неефективною, не повинна перериватися; 2–3 місяці — це мінімальний термін для досягнення явного ефекту. Тривалість лікування визначається лікарем.
Хронічний ГБН часто залишається рефрактерним до медикаментозного лікування, що є приводом розглядати програми терапії з акцентом на психотерапевтичних методиках.
Немедикаментозні засоби профілактики ГБН подібні таким, що активно використовуються при мігрені й направлені на модифікацію і підтримку здорового способу життя (нормалізація сну, регулярне раціональне харчування, фізична активність, попередження пускових факторів головного болю, уникання емоційних стресів), хоча ще немає переконливих даних щодо їх ефективності.
Може також бути використана біобіхевіоральна терапія, яка включає в себе: пізнавально-поведінкову, релаксаційну терапію, метод біологічно-зворотного зв’язку та ін.
Мета пізнавально-поведінкової терапії полягає в тому, щоб навчити пацієнта ідентифікувати думки й твердження, які призводять до напруження і погіршують головний біль. Однак також немає переконливих доказів щодо її ефективності чи неефективності.
Навчання релаксації полягає в тому, щоб допомогти пацієнту навчитися керувати напруженням, яке виникає протягом щоденної активності. Навчання релаксації включає діапазон афективних, пізнавальних і поведінкових методів, таких як дихальні вправи і медитація (аутотренінг).
Аутогенне тренування ґрунтується на використанні самовпливу на регуляцію психічних і вегетативних функцій. При цьому виникає розслаблення скелетних м’язів, регулюється серцевий ритм, частота й глибина дихання.
Дихально-релаксаційна терапія включає елементи психічної та м’язової релаксації. Пацієнт навчається діафрагмальному (черевному) диханню зі співвідношенням тривалості вдиху до видиху 1 : 2. Перехід на черевний тип дихання викликає рефлекс Геринга – Брейєра, який сприяє зменшенню активності ретикулярної формації стовбура мозку, зниженню психічного напруження, зменшенню гіпервентиляційного синдрому й тривоги.
Фізична терапія широко використовується для лікування ГБН і включає корекцію осанки, масаж, мануальну терапію, постізометричну релаксацію, гарячі й холодні компреси, ультразвук та електростимуляцію. Подібні методи можуть бути ефективними, але більшість із них не були оцінені в дослідженнях.
Постізометрична релаксація є різновидом мануальної терапії. Сутність методики полягає в поєднанні короткочасної (5–10 с) ізометричної роботи мінімальної інтенсивності й пасивного розтягнення м’язів на видиху. Постізометрична релаксація призводить до стійкого зниження м’язового напруження й болючості.
Слід звертати увагу на наявність ГБН і супутньої патології. Виявлення тривожних розладів і порушення настрою потребує консультації психотерапевта. Слід оцінити наявність депресії з ризиком суїциду перед використанням профілактичної терапії амітриптиліном. Також важливими є виявлення й лікування інших симптомів (запаморочення, порушення сну), які можуть посилювати ГБН. Слід також проводити роз’яснення пацієнтам та їх сім’ям, що одужання, як правило, займає період від декількох тижнів до декількох місяців.
Таким чином, при лікуванні ГБН слід починати з препаратів на основі ібупрофену або парацетамолу, оскільки вони більш безпечні, ніж інші, і можуть використовуватись як безрецептурні [26]. На сьогоднішній день ібупрофен у формі натрієвої солі має значно вищу ефективність при лікуванні больового синдрому.
Пацієнти з хронічним ГБН повинні обмежити використання анальгетиків до двох днів на тиждень, щоб попередити розвиток хронічного щоденного головного болю.
Конфлікт інтересів: не заявлений.
Список литературы
1. Ozge A., Termine C., Antonaci F. et al. Overview of diagnosis and management of paediatric headache. Part I: Diagnosis. J. Headache Pain. 2011. 12 (1). 13-23.
2. Anttila P., Metsahonkala L., Sillanpaa M. Long-term trends in the incidence of headache in Finnish schoolchildren. Pediatrics. 2006. 117 (6). 1197-1201.
3. Сергеев А.В. Мигрень и головная боль напряжения у детей: основные подходы к эффективной терапии. Часть 1. Вопросы современной педиатрии. 2012. 11 (5). 64-9.
4. Европейские принципы ведения пациентов с наиболее распространенными формами головной боли в общей практике / Т.Дж. Стайнер и соавт. Практическое руководство для врачей; перевод с англ. Ю.Э. Азимовой, В.В. Осиповой. М.: ООО «ОГГИ.РП», 2010. 56 с.
5. Geisslinger G., Dietzel K., Bezier H. et al. Therapeutically relevant differences in the pharmacokinetical and pharmaceutical behavior of ibuprofen lysinate as compared to ibuprofen acid. Int. J. Clin. Pharmacol. Ther. Toxicol. 1989. 27 (7). 324-328.
6. Schleier P., Prochnau A., Schmidt-Westhausen A.M. et al. Ibuprofen sodium dehydrate, an ibuprofen formulation with improved absorption characteristics, provides faster and greater pain relief than ibuprofen acid. Int. J. Clin. Pharmacol. Ther. 2007. 45 (2). 89-97.
7. Dewland P.M.P., Reader S., Berry P. Bioavailability of ibuprofen following oral administration of standard ibuprofen, sodium ibuprofen or ibuprofen acid incorporating poloxamer in healthy volunteers. BMC Clin. Pharmacol. 2009. 9. 19.
8. Herndon C.M., Hutchison R.W, Berdine H.J. et al. Management of Chronic Nonmalignant Pain with Nonsteroidal Antiinflammatory Drugs Joint Opinion Statement of the Ambulatory Care, Cardiology, and Pain and Palliative Care Practice and Research Networks of the American College of Clinical Pharmacy. Pharmacotherapy. 2008. 28 (6). 788-805.
9. Pavliv L., Voss B., Rock A. Pharmacokinetics, safety, and tolerability of a rapid infusion of i.v. ibuprofen in healthy adults. Am. J. Health-System Pharm. 2011. 68 (1). 47-51.
10. Moore N., van Ganse Е., Le Parc J.M. et al. The PAIN study: paracetamol, aspirin and ibuprofen new tolerability study. A large-scale, randomized clinical trial comparing the tolerability of aspirin, ibuprofen and paracetamol for short-term analgesia. Clin. Drug Invest. 1999. 18 (2). 89-98.
11. Whitefield M., O. Kane C.J., Anderson S. Comparative efficacy of a proprietary topical ibuprofen gel and oral ibuprofen in acute soft tissue injuries: a randomized, double-blind study. J. Clin. Pharm. Ther. 2002. 27 (6). 409-417.
12. Lesko S.M., Mitchell А.А. An assessment of the safety of pediatric ibuprofen: a practitioner-based randomized clinical trial. JAMA. 1995. 273. 929-933.
13. Aids for management of common headache disorders in primary care 2007. Доступно: www.who.int/entity/mental_health/ neurology/who_ehf_aids_headache.pdf
14. Evers S., Afra J., Frese A. et al. EFNS guideline on the drug treatment of migraine — revised report of an EFNS task force. Eur. J. Neurol. 2009. 16 (9). 968-981.
15. Rabbie R., Derry S., Moore R.A., McQuay H.J. Ibuprofen with or without an antiemetic for acute migraine headaches in adults. Cochrane Database Syst. Rev. 2010. 10. CD008039.
16. Verhagen A.P., Damen L., Berger M. Y. et al. Treatment of tension type headache: paracetamol and NSAIDs work: a systematic review. Ned. Tiidschr. Geneeskd. 2010. 154. A1924.
17. Suthisisang C., Poolsup N., Kittikulsuth W. et al. Efficacy of low- dose ibuprofen in acute migraine treatment: systematic review and meta-analysis. Ann. Pharmacother. 2007. 41 (11). 1782-1791.
18. Silver S., Gano D., Gerretsen P. Acute treatment of paediatric migraine: a meta-analysis of efficacy. J. Paediatr. Child Health. 2008. 44 (1–2). 3-9.
19. Damen L., Bruijn J.K., Verhagen A.P. et al. Symptomatic treatment of migraine in children: a systematic review of medication trials. Pediatrics. 2005. 116 (2). e295-302.
20. Hersh E.V., Kane W.T., O’Neil M.G. et al. Prescribing recommendations for the treatment of acute pain in dentistry. Compend. Contin. Educ. Dent. 2011. 32 (3), 22. 24-30; quiz 31-32.
21. Ahmad N., Grad H.A., Haas D.A. et al. The efficacy of nonopioid analgesics for postoperative dental pain: a meta-analysis. Anesth. Prog. 1997. 44 (4). 119-126.
22. Southey E.R., Soares-Weiser K., Kleijnen J. Systematic review and meta-analysis of the clinical safety and tolerability of ibuprofen compared with paracetamol in paediatric pain and fever. Curr. Med. Res. Opin. 2009. 25 (9). 2207-2222.
23. Pierce C.A., Voss B. Efficacy and safety of ibuprofen and acetaminophen in children and adults: a meta-analysis and qualitative review. Ann. Pharmacother. 2010. 44 (3). 489-506.
24. WHO guidelines on the pharmacological treatment of persisting pain in children with medical illnesses 2012. Режим доступу: whqlibdoc.who.int/ publications/2012/9789241548120_Guidelines.pdf
25. Report of the WHO Expert Committee 2011 (including the 17th WHO Model List of Essential Medicines and the 3rd WHO Model List of Essential Medicines for Children). Режим доступу: whqlibdoc.who.int/trs/ WHO TRS_965_eng.pdf
26. Rainsford K.D. Fifty years since the discovery of ibuprofen. Inflammopharmacology. 2011. 19 (6). 293-297.
27. Miles L. et al. Predicting rapid analgesic onset of ibuprofen salts compared with ibuprofen acid: Tlag, Tlow, Tmed, and a novel parameter, TCmaxRef. Curr. Med. Res. Opin. 2018 Aug. 34 (8). 1483-1490.
28. Packman E., Leyva R., Kellstein D. Onset of analgesia with ibuprofen sodium in tension-type headache: a randomized trial. Journal of Pharmaceutical Health Care and Sciences. 2015. 1. 13.
29. Pierce C., Voss B. Efficacy and Safety of Ibuprofen and Acetaminophen in Children and Adults: A Meta-Analysis and Qualitative Review. The Annals of Pharmacotherapy. 2010. Vol. 44. 489-506.
30. Dewland P., Reader S. Bioavailability of ibuprofen following oral administration of standard ibuprofen, sodium ibuprofen or ibuprofen acid incorporating poloxamer in healthy volunteers. BMC Clinical Pharmacology. 2009. 9. 19.

/68.jpg)
/69.jpg)
/69_2.jpg)
/70.jpg)