Вступ
Рак прямої кишки залишається однією з найактуальніших проблем сучасної онкології. У структурі онкологічної захворюваності рак прямої кишки в Україні, згідно з даними Національного канцер-реєстру за 2018 рік, посідає 6-те місце і становить 19,4 %. Показник смертності в Україні за 2018 рік стоїть на 5-му місці та дорівнює 6,3 % на 100 000 населення, що перевищує світовий показник смертності (6,0 %).
Серед 135,7 тис. первинних хворих на рак прямої кишки, виявлених у 2016 р. в Україні, у 16,9 тис. осіб, або 11,9 %, діагностували колоректальний рак, а у структурі померлих від раку питома вага колоректального раку становила 13,8 %, що свідчить про масштабність і актуальність проблеми надання онкологічної допомоги хворим цієї категорії.
Рівень захворюваності на рак прямої кишки у чоловіків за 20 років зріс у 1,5 раза, ободової — в 1,6 раза. У жіночого населення на цьому інтервалі часу показник захворюваності на рак прямої кишки підвищився в 1,3 раза, ободової — в 1,5 раза, причому рівень ураження раком ободової кишки стабільно перевищував значення показників захворюваності на рак прямої кишки. Зазначимо, що рівень захворюваності на рак товстої кишки чоловічого населення вищий, ніж жіночого, особливо при злоякісних новоутвореннях прямої кишки.
При вивченні захворюваності на рак прямої кишки в регіонах України встановлено, що найбільші рівні захворюваності зафіксовано у чоловічого населення Волинської, Дніпропетровської, Київської, Кіровоградської, Рівненської, Херсонської областей, у жінок суттєве переважання середньоукраїнського рівня цього показника зареєстровано в Дніпропетровській, Кіровоградській, Рівненській, Херсонській та Хмельницькій областях. У віковій структурі захворюваності на рак прямої кишки як у чоловічого, так і в жіночого населення рак прямої кишки входить у першу п’ятірку нозологічних форм, починаючи з 55 років, із питомою вагою 6,7–8,0 % у чоловіків та 7,1–9,3 % у жінок.
Нині променева терапія стала стандартом комбінованого лікування раку прямої кишки. Відповідно до посібників NCCN, ESMO, передопераційна променева терапія повинна проводитися хворим із високим ризиком місцевого рецидиву, зокрема II стадії (Т3N0М0). ESMO також рекомендує проводити передопераційне лікування залежно від групи ризику, який оцінюється за МРТ, наявності уражених лімфовузлів, віддаленості від ануса, інвазії мезоректальної клітковини, судинної інвазії.
За даними літератури, Comparative survival analysis of preoperative radiotherapy in stage II–III rectal cancer on the basis of long term population data (Yui Jim Lim, February, 2018), найбільше визнання і поширення набула саме передопераційна променева терапія. Неоад’ювантна променева терапія дозволяє знизити в 2 рази 5-річну частоту рецидивів при раку прямої кишки з 10,9 до 5,6 %. У великих рандомізованих дослідженнях SRCSG і SRCT, крім зниження частоти місцевих рецидивів, виявлено збільшення на 10 % безрецидивної і загальної виживаності хворих.
У США в період із 2004 по 2011 рік частка хворих, які отримували неоад’ювантну променеву терапію, з 57 % збільшилася до 75 %.
У наш час немає чіткого стандарту неоад’ювантного лікування. У США при колоректальному раку починаючи з 2-ї стадії захворювання частіше застосовують передопераційну радіохіміотерапію. Дана терапія проводиться протягом 5–6 тижнів, а операція виконується через 6–10 тижнів після завершення променевої терапії. Поєднання передопераційної променевої терапії з уведенням 5-фторурацилу і лейковорину (5-ФУ-ЛВ) часто призводить до різкого зменшення розміру пухлини.
Мета нашої роботи: показати переваги сучасних технологій променевого лікування раку прямої кишки та пролонгованого курсу променевої терапії раку прямої кишки.
Матеріали та методи
У Центрі онкології та радіохірургії «Клініка Спіженка» використовують сучасні технології променевої терапії в лікуванні раку прямої кишки: здійснюють променеву терапію з модульованою інтенсивністю доставки опромінення (IMRT), що дозволяє формувати дозовий розподіл у мішенях складної форми з мінімізацією ушкодження суміжних органів, можливістю використання інтегрованого буста й одночасного опромінення пахових лімфовузлів. Використовують такі методики: пролонгований курс променевої терапії із РВД 1,8 Гр до СВД 50,4 Гр на пухлину прямої кишки, мезоректальну клітковину, пахові лімфовузли та короткий курс променевої терапії з РВД 5,0 Гр до СВД 25 Гр на тлі радіомодифікації кселодою 825 мг/м2 у дні опромінення. Оцінку результатів променевого лікування здійснюють за даними МРТ.
Променеву терапію проводили 72 пацієнтам з раком прямої кишки T3-4N0-1M0, які перебували на лікуванні в Центрі онкології та радіохірургії «Клініка Спіженка» у 2011–2018 р. 68 пацієнтів проліковано пролонгованим курсом променевої терапії (94,4 %), 4 пацієнтам (5,5 %) застосовано короткий курс. Жінок було 42 (58,3 %), чоловіків — 26 (40,6 %). Хірургічне втручання здійснювалося протягом 3–6 тижнів після закінчення променевої терапії.
У 68 пацієнтів (94,4 %) проводився пролонгований курс передопераційної променевої терапії з разовою вогнищевою дозою 1,8 Гр 5 разів на тиждень до сумарної вогнищевої дози 50,4 Гр на первинне вогнище, мезоректальну клітковину та шляхи лімфовідтоку. Застосовувалася радіомодифікація капецитабіном 850 мг/м2
на добу всередину в два прийоми у дні проведення сеансів променевої терапії. Хірургічне втручання виконувалося через 6–8 тижнів після закінчення курсу терапії. Середній вік пацієнтів становив 59 ± 7 років. Пухлина розташовувалася у верхньоампулярному відділі прямої кишки у 20 пацієнтів (30,5 %), в середньоампулярному — у 18 пацієнтів (28,4 %), в нижньоампулярному — у 20 пацієнтів (30,5 %). За класифікацією TNM пухлини розподілилися так: T3-4N0М0 — 47,2 % (34 хворих) і T2-4N1-2М0 — 52,7 % (38 хворих). Гістологічно переважала G2-аденокарцинома.
У 4 пацієнтів, яким проводився короткий курс великофракційної променевої терапії на первинне вогнище і шляхи метастазування, протягом 5 сеансів підводилася разова вогнищева доза 5 Гр до сумарної вогнищевої дози 25 Гр. Хірургічне втручання здійснювалося протягом 3–6 днів після закінчення променевої терапії. Середній вік пацієнтів становив 59,52 року. Чоловіків було 2 (2,7 %), жінок — 2 (2,7 %). Пухлина розташовувалася у верхньоампулярному відділі прямої кишки у 2 (2,7 %) хворих, у нижньоампулярному відділі — у 2 (2,7 %) пацієнтів.
Результати та обговорення
Усі пацієнти, яким проводився пролонгований та короткий курс променевої терапії (табл. 1 і 2), були розподілені на 2 групи. Пролонгований курс хіміопроменевої терапії був показаний пацієнтам:
— із місцево-поширеними пухлинами прямої кишки, що особливо виходять за межі кишкової стінки і створюють загрозу ураження мезоректальної фасції, а також при ураженні регіонарних лімфатичних вузлів незалежно від індексу Т;
— із пухлинами, що локалізуються в ніжньоампулярному відділі прямої кишки, у зв’язку зі збільшенням можливості виконання.
Сфінктерозберігаючі операції зі значним зниженням частоти рецидивів були проведені протягом першого року спостереження.
Короткий курс великофракційної променевої терапії був показаний пацієнтам із локалізованими пухлинами верхньо- і середньоампулярного відділу прямої кишки (Т3N0М0), коли передопераційне лікування не могло вплинути на обсяг хірургічного втручання.
Після закінчення повного курсу променевої терапії променеві реакції у вигляді променевого ректиту 1–2-го ступеня спостерігалися у 20 пацієнтів (29,4 %) і частіше були більш вираженими, ніж після короткого курсу. При повному курсі у 20 пацієнтів (29,4 %), а після короткого курсу в 1 пацієнта (1,5 %) виник тільки ректит 1-го ступеня. Слід відзначити, що через 6–8 тижнів після повного курсу спостерігалося зменшення променевих реакцій, і їх число було в два рази менше, ніж після короткого курсу, — 17,9 % (12 пацієнтів). Проктит 1–2-го ступеня виник у 20 хворих (29,4 %), яким проводився пролонгований курс променевої терапії.
Клінічний ефект від проведеного повного курсу полягав у значному зменшенні, а в деяких випадках у повному зникненні клінічних симптомів пухлинного ураження прямої кишки. Так, частота болів і слизових виділень з прямої кишки зменшилася в 2 рази (з 63 до 27 % і з 67 до 28,3 % відповідно), частота кров’яних виділень з прямої кишки зменшилася в 3 рази (з 22,4 до 7,5 %). Після завершення короткого курсу променевої терапії значущих змін у динаміці скарг пацієнтів не спостерігалося.
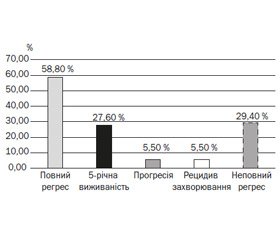
За даними МРТ, після пролонгованого курсу променевої терапії виявляється ефект лікування у вигляді зменшення пухлини і наростання фіброзної тканини. Відзначається збільшення відстані від краю пухлини до мезоректальної фасції, зменшення розмірів метастазів у лімфатичні вузли. Згідно з даними МРТ, через 6–8 тижнів після завершення повного курсу променевої терапії було зафіксовано такі результати лікування: частковий регрес — у 20 пацієнтів (29,4 %), повний регрес — у 40 (58,8 %), стабілізація — у 8 (11,7 %).
При динамічному спостереженні за хворими після завершення лікування локорегіонарні рецидиви виявлено у 4 хворих (7,7 %), починаючи з 5-го місяця після застосування короткого курсу, і у 6 хворих (8,9 %), починаючи з 11-го місяця після застосування пролонгованого курсу. Більша частина рецидивів в обох групах виникла при пухлинах ніжньоампулярного відділу прямої кишки, віддалені метастази були виявлені у 9 пацієнтів (13,4 %) після повного курсу променевої терапії і у 7 пацієнтів (13,5 %) після короткого курсу променевої терапії в терміни від 10 до 35 місяців після закінчення лікування. Усі пацієнти з рецидивами і віддаленими метастазами пухлини початково мали уражені регіонарні лімфовузли.
Загальна виживаність пацієнтів із коротким та пролонгованим курсом променевої терапії виявилась однаковою в усі періоди спостереження (від 10 до 35 місяців) і на 5-річний період становила 84,4 і 77,3 % після пролонгованого курсу променевої терапії і після короткого курсу променевої терапії відповідно (табл. 3, рис. 1).
Висновки
1. Застосування в лікуванні раку прямої кишки передопераційного променевого лікування в комбінації з радіомодифікацією капецитабіном, у подальшому доповненого ад’ювантним хіміотерапевтичним лікуванням, може зменшити ймовірність розвитку рецидиву злоякісного процесу.
2. Променева терапія з модульованою інтенсивністю (IMRT) має більш прогресивний характер лікування та сприяє зменшенню променевих реакцій органів малого таза порівняно зі стандартною конформною променевою терапією.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/35-2.jpg)
/35-1.jpg)