Журнал «Травма» Том 20, №2, 2019
Вернуться к номеру
Мінеральна щільність кісткової тканини поперекового відділу хребта після проведення черезшкірної вертебропластики в пацієнтів з остеопорозом
Авторы: Радченко В.О.(1), Піонтковський В.К.(2), Попов А.І.(1), Дєдух Н.В.(3), Костерін С.Б.(1), Мальцева В.Є.(1)
(1) — ДУ «Інститут патології хребта та суглобів ім. проф. М.І. Ситенка НАМН України», м. Харків, Україна
(2) — Комунальний заклад «Рівненська обласна клінічна лікарня», м. Рівне, Україна
(3) — ДУ «Інститут геронтології ім. Д.Ф. Чеботарьова НАМН України», м. Київ, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
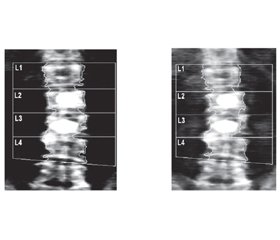
Актуальність. На сьогодні при остеопоротичних переломах тіл хребців найпоширенішими процедурами є черезшкірна вертебропластика й черезшкірна балонна кіфопластика. Кістковий цемент, який використовують для цих процедур, стабілізує тіло хребця з остеопоротичним переломом і сприяє підвищенню міцності. Мета: визначити мінеральну щільність кісткової тканини (МЩКТ) у тілах хребців, які прилягають до тіла хребця з вертебропластикою і суміжних, за даними обстеження пацієнток з остеопорозом на кістковому денситометрі. Матеріали та методи. На кістковому денситометрі Explorer QDR (Hologic) проведено дослідження МЩКТ хребців поперекового відділу хребта у 20 жінок постменопаузального періоду через 6 міс., 1 і 2 роки після проведення черезшкірної вертебропластики. Кістковий цемент вводили в тіла хребців із низькою МЩКТ за наявності компресійного перелому для його консолідації або маніфестного остеопорозу, встановленого за показниками рентгенографії, денситометрії, комп’ютерної й магнітно-резонансної томографії. Результати. Аналіз МЩКТ пацієнток з остеопорозом після черезшкірної вертебропластики, виконаної на 1–3 хребцях поперекового відділу хребта, показав, що за наявності компресійних переломів при призначенні антиостеопоротичної терапії показники МЩКТ не знижуються. Однак у всіх пацієнтів у хребцях без вертебропластики в різні строки дослідження (від 6 міс. до 2 років) зберігаються остеопоротичні прояви. Принципових відмінностей за показниками МЩКТ на рівні хребців, розташованих вище або нижче від хребця з кістковим цементом, а також між хребцями з вертебропластикою, не встановлено. Отримані дані слід враховувати при необхідності установки фіксуючих конструкцій у хребетних рухових сегментах. Висновки. Незалежно від рівня виконання вертебропластики в пацієнтів з остеопорозом при призначенні антиостеопоротичної терапії не відбувається істотних змін показників МЩКТ у хребцях, прилеглих до оперованих і суміжних з ними. Пацієнтам після вертебропластики необхідно призначати остеотропну терапію на тривалий період.
Актуальность. На сегодняшний день при остеопоротических переломах тел позвонков самыми распространенными процедурами являются чрескожная вертебропластика и чрескожная баллонная кифопластика. Костный цемент, который используют для этих процедур, стабилизирует тело позвонка с остеопоротическим переломом и способствует повышению прочности. Цель: определить минеральную плотность костной ткани (МПКТ) в телах позвонков, прилегающих к телу позвонка с вертебропластикой и смежных, по данным обследования пациенток с остеопорозом на костном денситометре. Материалы и методы. На костном денситометре Explorer QDR (Hologic) проведено исследование МПКТ позвонков поясничного отдела позвоночника у 20 женщин постменопаузального периода через 6 мес., 1 и 2 года после проведения чрескожной вертебропластики. Костный цемент вводили в тела позвонков с низкой МПКТ при наличии компрессионного перелома для его консолидации или манифестного остеопороза, установленного по показателям рентгенографии, денситометрии, компьютерной и магнитно-резонансной томографии. Результаты. Анализ МПКТ пациентов с остеопорозом после чрескожной вертебропластики, выполненной на 1–3 позвонках поясничного отдела позвоночника, показал, что при наличии компрессионных переломов и назначении антиостеопоротической терапии показатели МПКТ не снижаются. Однако у всех пациентов в позвонках без вертебропластики на разных сроках исследования (от 6 мес. до 2 лет) сохраняются остеопоротические проявления. Принципиальных различий по показателям МПКТ на уровне позвонков, расположенных выше или ниже позвонка с костным цементом, а также между позвонками с вертебропластикой, не установлено. Полученные данные следует учитывать при необходимости установки фиксирующих конструкций в позвоночных двигательных сегментах. Выводы. Независимо от уровня выполнения вертебропластики у пациентов с остеопорозом при назначении антиостеопоротической терапии не происходит существенных изменений показателей МПКТ в позвонках, прилегающих к оперированному и смежных с ним. Пациентам после вертебропластики необходимо назначать остеотропную терапию на длительный период.
Background. Today, the most common procedures in case of osteoporotic vertebral body fractures are percutaneous vertebroplasty and percutaneous balloon kyphoplasty. Bone cement, which is used for these procedures, stabilizes the vertebral body after osteoporotic fracture and contributes to increasing of strength. The purpose of the study was to determine the bone mineral density (BMD) in the vertebral bodies adjacent to the vertebral body with vertebroplasty and adjacent, according to examination of patients with osteoporosis on a bone densitometer. Materials and methods. An Explorer QDR bone densitometer (Hologic) was used to study the lumbar spine BMD in 20 postmenopausal women 6 months, a year and two years after percutaneous vertebroplasty. Bone cement was injected into the vertebral bodies with low BMD in case of compression fracture for its consolidation or symptomatic osteoporosis established in terms of X-ray, densitometry, computed tomography or magnetic resonance imaging. Results. Analysis of BMD in female patients with osteoporosis after percutaneous vertebroplasty performed on 1–3 vertebrae of the lumbar spine showed that if there are compression fractures and anti-osteoporosis therapy, the indicators of BMD do not decrease. However, all patients in the vertebrae without vertebroplasty have osteoporotic manifestations for different periods of the study (from 6 months to 2 years). Fundamental diffe-rences in BMD indices at the level of the vertebrae located above or below the vertebra with bone cement, as well as between vertebrae with vertebroplasty, have not been established. The obtained data should be considered when it is necessary to install fixing structures in the vertebral body. Conclusions. Regardless of the level of performance of vertebroplasty in patients with osteoporosis, when prescribing anti-osteoporosis therapy, there are no significant changes in BMD indices in the vertebrae adjacent to the operated one and adjacent to it. Patients after vertebroplasty should be prescribed anti-osteoporosis therapy for a long period.
мінеральна щільність кісткової тканини; вертебропластика; суміжні хребці
минеральная плотность костной ткани; вертебропластика; смежные позвонки
bone mineral density; vertebroplasty; adjacent vertebrae
Вступ
Матеріали та методи
/53.jpg)
Результати та обговорення
Обговорення
Висновки
1. Поворознюк В.В. Боль в нижней части спины / В.В. Поворознюк // Medix Anti-Aging. — 2009. — № 2(08). — С. 54-60.
2. Поворознюк В.В., Григорьева Н.В. Менопауза и остео-пороз / В.В. Поворознюк, Н.В. Григорьева // Reproductive Endocrinology. — 2012. — № 4. — С. 40-47.
3. Vertebral fractures: clinical importance and management / D.L. Kendler, D.C.Bauer, K.S. Davison et al. // The American journal of medicine. — 2016. — Vol. 129, № 2. — P. 221-231. doi: 10.1016/j.amjmed.2015.09.020.
4. Tomé-Bermejo F. Osteoporosis and the Management of Spinal Degenerative Disease (II) / F. Tomé-Bermejo, A.R. Piñera, L. Alvarez // Archives of Bone and Joint Surgery. — 2017. — Vol. 5, № 6. — P. 363.
5. Vertebral fracture assessment using a semiquantitative technique / H.K. Genant, C.Y. Wu, C. van Kuijk, M.C. Nevitt // Journal of bone and mineral research. — 1993. — Vol. 8, № 9. — P. 1137-1148. doi: 10.1002/jbmr.5650080915.
6. Instrumentation of the osteoporotic spine: biomechanical and clinical considerations / K.E. Ponnusamy, S. Iyer, G. Gupta, A.J. Khanna // The Spine Journal. — 2011. — Vol. 11, № 1. — P. 54-63. doi: 10.1016/j.spinee.2011.03.005.
7. Hart R.A. Spine surgery for lumbar degenerative disease in elderly and osteoporotic patients / R.A. Hart, M.A. Prendergast // Instructional course lectures. — 2007. — Vol. 56. — P. 257-272.
8. Kırcelli A., Çöven İ. Percutaneous Balloon Kyphoplasty Vertebral Augmentation for Compression Fracture Due to Vertebral Metastasis: A 12-Month Retrospective Clinical Study in 72 Patients / A. Kırcelli, İ. Çöven // Medical science monitor: international medical journal of experimental and clinical research. — 2018. — Vol. 24. — P. 2142.
9. Bone cement distribution is a potential predictor to the reconstructive effects of unilateral percutaneous kyphoplasty in OVCFs: a retrospective study / J. Lin, L. Qian, C. Jiang et al. // Journal of orthopaedic surgery and research. — 2018. — Vol. 13, № 1. — P. 140. doi: 10.1186/s13018-018-0839-5.
10. New levels of vertebral compression fractures after percutaneous kyphoplasty: retrospective analysis of styles and risk factors / L. Ning, S. Wan, C. Liu et al. // Retrospective Analysis of Styles and Risk Factors // Pain Physician. — 2015. — Vol. 18. — P. 565-572.
11. A randomized trial comparing balloon kyphoplasty and vertebroplasty for vertebral compression fractures due to osteoporosis / M. Dohm, C.M. Black, A. Dacre et al. // American Journal of Neuroradiology. — 2014. — Vol. 35, № 12. — P. 2227-2236. doi: 10.3174/ajnr.A4127.
12. Percutaneous vertebroplasty: functional improvement in patients with osteoporotic compression fractures / L. Álvarez, M. Alcaraz, A. Pérez-Higueras et al. // Spine. — 2006. — Vol. 31, № 10. — P. 1113-1118. doi: 10.1097/01.brs.0000216487.97965.38.
13. Comparison of kyphoplasty and vertebroplasty for treatment of painful osteoporotic vertebral compression fractures: twelve-month follow-up in a prospective nonrandomized comparative study / X. Li, H. Yang, T. Tang et al. // Clinical Spine Surgery. — 2012. — Vol. 25, № 3. — P. 142-149. doi: 10.1097/BSD.0b013e318213c113.
14. Impact of cement leakage into disks on the development of adjacent vertebral compression fractures / W.J. Chen, Y.H. Kao, S.C. Yang et al. // Clinical Spine Surgery. — 2010. — Vol. 23, № 1. — P. 35-39. doi: 10.1097/BSD.0b013e3181981843.
15. Risk prediction of new adjacent vertebral fractures after PVP for patients with vertebral compression fractures: development of a prediction model / B.Y. Zhong, S.C. He, H.D. Zhu et al. // Cardiovascular and interventional radiology. — 2017. — Vol. 40, № 2. — P. 277-284.
16. Early Adjacent Vertebral Fractures after Balloon Kyphoplasty for Osteoporotic Vertebral Compression Fractures / B.S. Ko, K.J. Cho, J.W. Park // Asian spine journal. — 2018. — Nov 29. doi: 10.31616/asj.2018.0224.
17. Пат. 55710 Україна, МПК A61B 17/56. Спосіб хірургічного лікування компресійних переломів тіл хребців та пристрій для його здійснення / Л.М. Лигун, В.М. Шимон, В.О. Радченко, А.І. Попов; № 2002053967; заявл. 15.05.2002, опубл. 15.04.2003, Бюл. № 4.
18. Костная денситометрия в клинической практике / В.А. Радченко, С.Б. Костерин, Н.В. Дедух, Е.А. Побел // Ортопедия, травматология и протезирование. — 2015. — № 2. — C. 100-107. doi:10.15674/0030-598720152100-107.
19. The effects of osteoporosis and disc degeneration on vertebral cartilage endplate lesions in rats / Ding Y., Jiang J., Zhou J. et al. // European Spine Journal. — 2014. — Vol. 23, № 9. — P. 1848-1855. doi: 10.1007/s00586-014-3324-9.
20. Mechanical efficacy of vertebroplasty: influence of cement type, BMD, fracture severity, and disc degeneration / J. Luo, D.M. Skrzypiec, P. Pollintine et al. // Bone. — 2007. — Vol. 40, № 4. — P. 1110-1119. doi: 10.1016/j.bone.2006.11.021.
21. Association between bone mineral density and lumbar disc degeneration / S. Salo, V. Leinonen, T. Rikkonen et al. // Maturitas. — 2014. — Vol. 79, № 4. — P. 449-455. doi: 10.1016/j.maturitas.2014.09.003.
22. The association between lumbar spine bone mineral density and lumbar disc degeneration: a study in Han Chinese / J. Pan, X. Tong, Y. Han et al. // Chin. J. Osteoporos. — 2016. — Vol. 22. — P. 1156-1160.
23. Risk factors for new vertebral fractures after percutaneous vertebroplasty in patients with osteoporosis: a prospective study / W.G. Liu, S.C. He, G. Deng et al. // Journal of Vascular and Interventional Radiology. — 2012. — Vol. 23, № 9. — P. 1143-1149. doi: 10.1016/j.jvir.2012.06.019.
24. Risk factors of adjacent vertebral collapse after percutaneous vertebroplasty for osteoporotic vertebral fracture in postmenopausal women / K. Takahara, M. Kamimura, H. Moriya et al. // BMC musculoskeletal disorders. — 2016. — Vol. 17, № 1. — P. 12. doi: 10.1186/s12891-016-0887-0.

/54.jpg)
/55.jpg)
/56.jpg)
/57.jpg)