Архив офтальмологии Украины Том 6, №3, 2018
Вернуться к номеру
Каналікуліт: проблеми діагностики й лікування
Авторы: Тутченко Л.П.(1, 3), Черняк Є.М.(2), Петренко І.М.(3)
(1) — Національна медична академія післядипломної освіти імені П.Л. Шупика МОЗ України, м. Київ, Україна
(2) — Інститут отоларингології імені проф. О.С. Коломійченка НАМН України, м. Київ, Україна
(3) — Київська міська клінічна офтальмологічна лікарня «Центр мікрохірургії ока» МОЗ України, м. Київ, Україна
Рубрики: Офтальмология
Разделы: Справочник специалиста
Версия для печати
Каналікуліт є порівняно рідкісним запаленням слізної дренажної системи, часто помилково діагностованим, оскільки може імітувати багато інших проявів очного запалення. Найчастішими симптомами захворювання є одностороння сльозотеча, кон’юнктивіт, слизогнійні виділення, набряк повік, запалення медіального канту, почервоніння слізних точок із слизогнійним виділенням із них. Інтервал між першими симптомами й постановкою правильного діагнозу подекуди триває від 2 днів до 20 років. Поряд з узагальненням даних літератури з каналікуліту в статті проаналізовано скарги, перебіг захворювання й результати проведеного лікування в 13 хворих. Відмічено тривалість перебігу й поліморфізм каналікуліту, ефективність застосування для його лікування оперативного втручання (каналікулотомії й кюретажу) з подальшою обробкою канальця йодовмісними препаратами й комбінованого використання розчину мірамістину 0,01% і 2% мазі біброкатолу до операції та в післяопераційному періоді, важливість тривалого спостереження й промивання канальця після операції з лікувальною й діагностичною метою, обмеження неконтрольованого тривалого використання антисептичних і антибактеріальних засобів для профілактики розвитку каналікуліту в поєднанні із санацією ендогенних вогнищ інфекції для профілактики й оптимізації лікування запалення слізних каналів.
Каналикулит является сравнительно редким воспалением проксимального отдела слезной дренажной системы, часто ошибочно диагностированным, поскольку может имитировать многие другие проявления глазного воспаления. Частыми симптомами каналикулита являются одностороннее слезотечение, конъюнктивит, слизисто-гнойные выделения, отек век, воспаление медиальной спайки век, покраснение слезных точек со слизисто-гнойным отделяемым из них. Интервал между первыми симптомами и постановкой правильного диагноза колеблется от 2 дней до 20 лет. Наряду с обобщением данных литературы по каналикулиту в статье проанализированы жалобы, течение заболевания и результаты лечения 13 пациентов. Отмечены длительность течения и полиморфизм каналикулита; эффективность использования для его лечения оперативного вмешательства (каналикулотомии и кюретажа) с дальнейшей обработкой канальца йодсодержащими препаратами и комбинированного использования раствора мирамистина 0,01% и мази биброкатол 2% до операции и в послеоперационном периоде, важность длительного наблюдения и промывания канальцев после операции с лечебной и диагностической целью, ограничения неконтролированого длительного использования антисептических и антибактериальных средств в лечении поверхностных заболеваний глаз в сочетании с санацией эндогенных очагов инфекции для профилактики и оптимизации лечения воспаления слезных каналов.
Canaliculitis is a rare inflammation of the proximal lacrimal drainage system that is frequently misdiagnosed, because canaliculitis can mimic many other common ocular conditions. It classically presents with symptoms of unilateral epiphora, conjunctivitis, mucopurulent discharge, swollen eyelid, medial canthus inflammation, and a red, swollen and pouting punctum with mucopurulent discharge. Time between the first symptoms and correct diagnosis has known to be from 2 days to 20 years. Along with the literature review of canaliculitis, the article analyzes the complaints, clinical presentations and the results of the treatment in thirteen patients. Prolonged duration and polymorphism of the canaliculitis are noted. The effectiveness of using 0.01% myramistin and 2% bibroсathol ointment combined with the canaliculotomy and curettage followed by application of iodine solutions and the repeated lacrimal irrigations in the postoperative period has been shown. The importance of long-term observation and repeated lacrimal irrigations in the postoperative period with curative and diagnostic purposes has been noted. Being caused by the commensal flora of conjunctiva and oropharynx, canaliculitis mainly manifests in immunologically depressed patients. Preventive measures, such as limitation of uncontrolled prolonged use of immunosuppressants, antiseptic and antibacterial agents in the treatment of superficial eye diseases, may reduce occurrence of canaliculitis. Improvement of dental and nasopharyngeal hygiene can prevent the inflammation and optimize the treatment of lacrimal ducts.
слізні канальці; каналікуліт; дакріоліти; мірамістин; біброкатол; каналікулотомія
слезные канальцы; каналикулит; дакриолиты; мирамистин; биброкатол; каналикулотомия
lacrimal ducts; canaliculitis; dacryolith; myramistin; bibroсathol; canaliculotomy
Вступ
Запалення слізних канальців (каналікуліт) є порівняно рідкісним захворюванням сльозовивідних шляхів, їх частка становить близько 2 % [1, 6]. Часто діагностика каналікуліту викликає труднощі. Зазвичай захворювання маскується різними симптомами, у результаті чого помилково встановлюється діагноз синдрому сухого ока, хронічного кон’юнктивіту, кератокон’юнктивіту, блефариту, дакріоциститу, ячменю, халязіону, нейродерміту, онкопатології [1, 5–7, 12, 22, 27–29]. Частота помилок при виявленні каналікулітів становить від 33 до 100 % [7, 12, 28].
При цьому час між появою перших симптомів і постановкою вірного діагнозу коливається від 2 днів до 10 років (у середньому 15 місяців) [18], 6–36 місяців [8] і понад 10 років (до 20 років включно) [12]. Каналікуліт зустрічається в пацієнтів, старших за 50 років, у 73 % випадків, при цьому в жінок — у 5 разів частіше, ніж у чоловіків [12]. Симптомами можуть бути сльозотеча, почервоніння кон’юнктиви й повік, набряк, біль, припухлість у ділянці слізного канальця, розширення слізної точки, інфільтрація її країв і стінок слізного канальця, рідкі слизогнійні виділення з крихкими масами, поява піогенних гранульом кон’юнктиви.
Серед збудників каналікулітів виділені такі: Actinomyces, Mycobacterium, Nocardia asteroids, Staphylococcus aureus, Streptococcus faecalis, Arcanaebacterium hemolytica, Streptothrix, Propionibacterium acnes, Cornyebacterium, Haemophilus influenza, Pseudomonas aeruoginosa, Fusobacterium, Citrobacter, Chryseobacterium, Proteus mirabellus, Bacteriodes fragillus, Fungus. При цьому в структурі етіології каналікулітів актиноміцети посідають 30,3 %, стрептококи — 11,8 %, стафілококи — 9,9 %, неспецифічні грамнегативні мікроорганізми — 6,7 %, неспецифічні грампозитивні мікроорганізми — 0,9 %, гриби — 4,9 %, неуточнені інші — 14,4 %, збудники залишаються нерозпізнаними в 21,8 % випадків [10, 12].
Серед збудників мікотичних каналікулітів виділяють: дріжджові гриби P.сandida і плісняві (міцеліальні) гриби Aspergillus; поєднане грибково-мікробне ураження. При цьому слід зазначити, що актиноміцет Ізраеля (стрептотрикс), найбільш частий збудник каналікулітів [5, 6, 11, 14, 20, 25], спочатку класифікований як променистий гриб, за біологічними й морфологічними властивостями є прокаріотом, аспорогенним облігатним і факультативним анаеробом і стоїть ближче до грампозитивних бактерій. Тому каналікуліт, викликаний актиноміцетами, відносять до розряду псевдомікозів [1]. З грибами його зближує наявність розгалуженого, крихкого міцелію, що розпадається на дрібні палички. Уперше був описаний у 1877 році Гарцем. Фон Грефе у 1854 році, Kipp і співавт. у 1883 році визначили роль актиноміцетів в утворенні інтраканалікулярних конкрементів — дакріолітів. Жовтуваті крихкі дакріоліти є візитною карткою каналікулітів, викликаних актиноміцетами. Актиноміцети можуть бути визначені за допомогою світлової мікроскопії, культури, біохімічних і молекулярно-біологічних досліджень.
У разі каналікулітів частіше вражаються: нижній, верхній, обидва канальці (у 56,4; 35,3 і 8,3 % випадків відповідно) [12]. За іншими даними, нижній каналець уражається в 91 % випадків [18].
У лікуванні каналікулітів використовують як консервативні методи (в 26 % випадків), так і хірургію (74 % випадків). Консервативна терапія включає використання теплих компресів, масаж, місцеві й системні антибіотики (АБ), протигрибкові препарати, кортикостероїди. При цьому проведення АБ-монотерапії недостатньо, вона викликає лише тимчасове покращання. Повторні інтраканалікулярні введення АБ показані за відсутності позитивної динаміки протягом 48 годин, потрібно від 2 до 8 промивань (у середньому — 4,5) [21].
На думку інших авторів, промивання слізних канальців може бути не тільки неефективною, але й травмуючою процедурою, може призводити до просування конкрементів у дистальні порції канальців [28]. У літературі йдеться про малоефективність консервативного підходу як монометоду, зазначається, що частота рецидивів при його застосуванні доходить до 33 % [12, 18]. Вказується на ефективність інтубації [15], каналікулотомії в поєднанні з каналікулярним кюретажем [24, 29]. Хірургічний підхід включає кюретаж канальця з попередніми бужуванням або каналікулотомією, після цього необхідне інтраканалікулярне введення АБ або йодовмісного препарату для знищення інфекції [13]. Частота рецидивів після операції — 21 % випадків [18]. Введення силіконових стентів для збереження прохідності канальців підтримується багатьма авторами [11, 16, 30], одночасно викликаючи й полеміку з огляду на розвиток вторинних каналікулітів, викликаних ними, і, отже, необхідність екплантації [2, 17, 19].
Мета: розглянути різні прояви й перебіг каналікуліту в пролікованих хворих.
Матеріали та методи
Було проліковано 13 пацієнтів із каналікулітом: 9 (69,23 %) жінок, 4 чоловіки (30,76 %) віком від 54 до 81 року (62,3 ± 11,7 року) у період із 2015 по 2017 рік. За самозверненням були 3 (23,07 %) пацієнти, 10 (76,92 %) були направлені медичними закладами. Діагнози при направленні: кон’юнктивіт (n = 1; 7,69 %), блефарокон’юнктивіт (n = 3; 23,07 %), блефарит (n = 4; 30,76 %), підозра на новоутворення повіки (n = 2; 15,38 %), підозра на каналікуліт (n = 1; 7,69 %), каналікуліт (n = 1; 7,69 %), виворіт нижньої повіки (n = 1; 7,69 %).
Скаргами при зверненні були: почервоніння (n = 13, 100,0 %), локальний або дифузний набряк повіки (n = 9; 69,23 %), сльозотеча (n = 3; 23,07 %), біль (n = 5; 38,46 %), слизогнійні виділення з очної порожнини (n = 6; 46,15 %), косметичний дефект (n = 5; 38,46 %). Період, у який з’являлись скарги, у пацієнтів коливався від 2 місяців до 2 років.
Відомо, що семеро з пацієнтів (53,84 %) тривалий час (від 1 місяця до 2 років) до звернення використовували різні місцеві лікарські засоби, антисептичні або антибактеріальні зокрема.
При обстеженні пацієнтів були виявлені такі симптоми: почервоніння повіки (n = 12; 92,3 %), почервоніння пальпебральної кон’юнктиви (n = 13; 100,0 %), почервоніння бульбарної кон’юнктиви (n = 7; 53,84 %), набряк у ділянці слізної точки й слізного канальця (n = 12; 92,3 %), розширення й інфільтрація країв слізної точки (n = 13; 100,0 %), виворіт нижньої повіки (n = 1; 7,69 %). У деяких випадках слизогнійні виділення зі слізної точки виявлені при натисканні на ділянку слізного канальця (n = 7; 53,84 %), а в деяких — лише після зондування (n = 4; 30,76 %).
В усіх пацієнтів процес був одностороннім. Каналікуліт нижньої повіки встановлено в 10 (76,92 %) пацієнтів, в одного (7,69 %) хворого — верхньої повіки, ще в одного (7,69 %) — верхнього й нижнього канальців.
Із діагностичною метою пацієнтам проводилось промивання сльозових шляхів 0,02% водним розчином хлоргексидину. З лікувальною метою всім пацієнтам була виконано розтин слізного канальця з видаленням конкрементів-дакріолітів і вишкрібанням його слизової; подальшу обробку проксимальної частини слізного канальця виконували спиртовим розчином йоду 3%, дистальної — водним розчином повідон-йоду 1%. До операції та в післяопераційному періоді протягом двох тижнів використовувались краплі розчину мірамістину 0,01% й мазь біброкатол 2% 4 рази.
Серед збудників у пацієнтів у післяопераційному періоді виявлено: Actinomyces (n = 5; 38,46 %), з них у 4 (30,76 %) — бактеріоскопічно, в одного (7,69 %) хворого отримано ріст; виявлено культури Staphylococcus epidermalis (n = 3; 23,07 %), Staphylococcus aureus (n = 1; 7,69 %), Streptococcus faecalis (n = 1; 7,69 %).
Промивання слізних шляхів відбувалося в різний період протягом усього терміну спостереження. Прохідність слізних шляхів у віддаленому періоді (до 2 років включно) відмічена в 11 пацієнтів (84,62 %). У двох пацієнтів (15,38 %) через зарощення слізного канальця було виконано силіконову інтубацію, що в подальшому забезпечило функціонування канальця. Рецидиву каналікуліту відмічено не було.
Перебіг каналікуліту й лікування ілюструють наведені нижче два клінічних випадки.
Клінічний випадок 1. Для хірургічного виправлення вивороту нижньої повіки в клініку був скерований пацієнт К., чоловік віком 77 років. З анамнезу відомо, що протягом останніх двох років пацієнта турбували періодичні почервоніння очного яблука й сльозотеча зліва. Самостійне використання розчинів хлорамфеніколу й декаметоксину полегшення не давали. Подальшу рекомендацію — застосування розчину тобраміцину — пацієнт виконував періодично близько одного року. При посиленні симптомів звертався до офтальмолога. Чергова рекомендація — розчин левофлоксацину протягом двох тижнів — пацієнтом виконувалась наступні 6 місяців. Відносна ремісія між рецидивами тривала від 1 до 2 тижнів. Посилення симптомів і приєднання до них вивороту нижньої повіки стали причиною наступної консультації в офтальмолога й скерування пацієнта до стаціонару.
Результати бакпосівів, зроблених за останні півроку, виявили St.epidermalis при першому дослідженні й свідчили про відсутність мікрофлори при двох наступних (на тлі проведеної антибактеріальної терапії), останнє з яких було кількома днями раніше від звернення в стаціонар.
На момент огляду пацієнта на лівому оці (рис. 1): набряк і гіперемія повік, потовщення інтермаргінального краю, виражена ін’єкція пальпебральної й бульбарної кон’юнктиви, дифузний помірний виворіт нижньої повіки. Виділення, сльозотеча відсутні. Шкіра повік суха, потріскана. Війковий ряд не змінений. Отвори мейбоєвих залоз нижньої повіки дещо збільшені, але не деструктовані. Слізні точки дещо розширені, виділення з них в спокої та при пальпації відсутнє. Цілісність слизової повік і склепінь не порушена.
Зважаючи на недоцільність проведення хірургічного лікування вивороту нижньої повіки у зв’язку з необхідністю уточнення діагнозу й подальшої тактики, у день первинного огляду було виконано промивання сльозових шляхів (0,02% водним розчином хлоргексидину). При промиванні сльозові канальці (верхній і нижній) однаковою мірою вільно прохідні на стороні ураження й на інтактному боці. При компресії повік у ділянці сльозових канальців виділення відсутні. Пацієнту призначено закапування розчину мірамістину 0,01% 4 рази на день і обробку війкового краю повік 2% очною маззю біброкатол 4 рази на день з боку ураження протягом 3 днів. Специфічної дерматологічної патології не виявлено. При консультації пацієнта онкологом, проведеній на 3-й день від розпочатого лікування, з огляду на деяке ущільнення в ділянці нижнього сльозового канальця з метою диференціації процесу була запропонована ексцизійна біопсія, від якої пацієнт і родичі відмовилися. Згодом з’ясувалося, що свою відмову пацієнт мотивував повним одужанням до того часу. Дійсно, на момент повторного офтальмологічного огляду (через 5 днів після початку лікування) зміни, порівняно з первинним оглядом, були разючі (рис. 2). Запальний процес істотно зменшився: виворіт нижньої повіки був відсутній, кон’юнктивальна ін’єкція регресувала, набряк нижньої повіки зменшився, у зв’язку з чим при огляді й пальпації ділянки нижнього слізного канальця і в ньому самому пальпувався вміст тістоподібної консистенції, а зі слізної точки отримано слизогнійне виділення. Був виставлений попередній діагноз: каналікуліт.
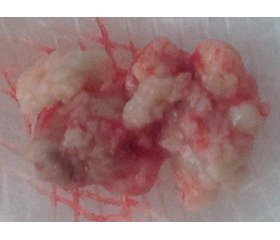
З лікувальною метою було виконано розтин слізного канальця й вискоблювання його слизової, у результаті чого були видалені конкременти-дакріоліти, які зовні нагадували сухий сир, об’ємом близько 1 мл (рис. 3). Проведена обробка порожнини спиртовим розчином йоду 3%.
У післяопераційному періоді пацієнту рекомендовано продовжити закапування розчином мірамістину 0,01% 4 рази на день і закладання 2% очної мазі біброкатолу 4 рази на день з боку ураження протягом 2 тижнів. Запальні явища й виділення повністю зникли до 3-го дня після операції. Виконувалося промивання слізного канальця на 3, 5 і 7-й день, через 1, 3, 6 місяців і 1 рік. Прохідність слізного канальця не постраждала (рис. 4) .
Огляд через 1, 3, 6 і 12 місяців свідчив про відсутність запальних явищ (рис. 5), проведене в цей час промивання слізного канальця свідчило про його прохідність.
Клінічний випадок 2. Пацієнтка В., 54 роки, самостійно звернулась по допомогу у зв’язку з наявністю в неї почервоніння й припухлості медіального канту зліва, періодичної сльозотечі й помірного локального болю протягом останніх 3 місяців. З анамнезу відомо, що до появи симптомів у зв’язку з великою потребою в читанні й роботі за комп’ютером (працює бухгалтером) самостійно використовувала препарати штучної сльози. При появі симптомів захворювання до лікаря не звернулася, а стала частіше використовувати любриканти, розцінивши свій стан як такий, що виник унаслідок збільшеного зорового навантаження. При посиленні симптомів використовувала сухе тепло й періодичні закапування розчину дексаметазону.
На момент огляду: нижня повіка набрякла в ділянці слізної точки й канальця (рис. 6). Нижня слізна точка дещо розширена, виділення з неї в спокої та при пальпації відсутні. Помірна ін’єкція пальпебральної кон’юнктиви. Виділення в кон’юнтивальній порожнині відсутні. Шкіра повік не змінена. Сльозотеча відсутня. Війковий ряд, отвори мейбоєвих залоз нижньої повіки не змінені. Слізні точки не розширені, виділення з них у спокої та при пальпації відсутні. Цілісність слизової склепінь, очного яблука й глибші відділи патологічно не змінені. При зондуванні нижньої слізної точки й натисканні на ділянку слізного канальця отримано слизогнійні виділення (рис. 7). З лікувальною метою виконано каналікулотомію з видаленням крихкоподібних жовтих мас із подальшою обробкою порожнини спиртовим розчином йоду 3% і водним розчином повідон-йоду 1%.
У післяопераційному періоді пацієнтці рекомендовано продовжити закапування розчину мірамістину 0,01% 4 рази на день і закладання 2% очної мазі біброкатолу 4 рази на день з боку ураження протягом 2 тижнів, консультацію отоларинголога й стоматолога. Запальні явища й виділення повністю зникли через 7 днів після операції. Виконувалося промивання слізного канальця на 3-й, 7-й день, через 1, 3, 6 місяців після операції. Прохідність слізного канальця не порушена. На консультації отоларинголога патології виявлено не було. Стоматологом було виявлено каріозні ураження п’ятого й шостого верхніх молярів зліва, у зв’язку з чим пацієнтка була успішно пролікована.
Результати та обговорення
Ураження сльозовивідних шляхів може бути викликане як патогенною, так і умовно-патогенною флорою. Остання представлена широким спектром збудників і зазвичай колонізує на шкірних покровах людини, у ротовій порожнині, носоглотці, гастроінтестинальному й урогенітальному трактах. При нормальному функціонуванні імунітету прояви відсутні. При зниженні імунітету й порушенні цілісності шкіри, дентину, слизових оболонок флора активується, призводячи до розвитку хвороб. При цьому запалення слізних канальців (каналікуліти) можуть бути викликані як екзогенною, так і ендогенною флорою, остання в цих випадках найчастіше представлена актиноміцетами, стрептококами, стафілококами й грибами. На сучасному етапі відмічається тенденція до збільшення кількості уражень сльозовивідних шляхів, у тому числі каналікулітів, обумовлених умовно-патогенними збудниками. Найчастіше це мікози й псевдомікози, що розвиваються в ослаблених хворих на тлі тяжкого імунодефіциту, тривалого застосування кортикостероїдів, антибіотиків, противірусних препаратів. Їх розвитку сприяють також фактори зовнішнього середовища (теплий, вологий клімат, літні місяці року), систематичне голодування, недотримання гігієнічних умов праці й побуту, супутні захворювання [1, 5, 6, 12]. Останнім часом цей відсоток ще збільшився за рахунок невиправданого й тривалого самолікування антисептичними й антибактеріальними засобами у випадку поверхневих запальних процесів. При цьому низька частота виявлення каналікулітів у поєднанні з безліччю симптомів, властивих іншим нозологіям, призводить до помилкової постановки діагнозу, хронічного перебігу захворювання й подальших труднощів у лікуванні.
Так, із 13 пролікованих нами пацієнтів лише в одного (7,69 %) при надходженні був виставлений вірний діагноз, ще в одного (7,69 %) була підозра на каналікуліт. У решти 11 (84,62 %) пацієнтів були діагнози: кон’юнктивіт, блефарокон’юнктивіт, блефарит, підозра на новоутворення повіки, виворіт нижньої повіки. Усі пацієнти були літнього віку, жінок було у 2,25 раза більше за чоловіків. Цікавим фактом є те, що лише 3 (23,07 %) пацієнтів були занепокоєні власним станом і самі звернулись по допомогу. У 10 (76,92 %) інших випадках скарги висловлювалися в основному родичами, які скерували хворих до медичних закладів. Найчастішими скаргами були почервоніння (100,0 %), набряк (69,23 %), біль (38,46 %), косметичний дефект (38,46 %). Симптоми в усіх пацієнтів включали: почервоніння повіки (n = 13; 100,0 %), пальпебральної (n = 13; 100,0 %) і бульбарної (n = 7; 53,84 %) кон’юнктиви, набряк, розширення й інфільтрацію країв слізної точки (n = 13; 100,0 %), слизогнійні виділення зі слізної точки при натисканні на ділянку слізного канальця (n = 7; 53,84 %) або після зондування (n = 4; 30,76 %), що узгоджувалося з даними літератури [1, 5–7, 12, 22, 27–29].
У першому клінічному випадку каналікуліт поєднувався з блефарокон’юнктивітом і виворотом нижньої повіки. Складності діагностики додавали прохідність слізних шляхів, стан слізної точки, відсутність виділень із неї в спокої й при компресії. Первинним завданням стало купірування блефарокон’юнктивіту й вторинно виниклого вивороту з лікувальною й діагностичною метою. Для цього були використані розчин мірамістину 0,01% і 2% очна мазь біброкатол. Причиною вибору були механізм дії й висока ефективність кожного з препаратів і неефективність використання пацієнтом широкого спектра антисептичних, антибактеріальних і протизапальних засобів в анамнезі.
Так, відоме застосування мірамістину для лікування запальних захворювань очей, у тому числі блефаритів [3, 4]. Препарат має антисептичну дію, чинить гідрофобний вплив на цитоплазматичні мембрани мікроорганізмів, тим самим збільшуючи проникність цих мембран і клітинних стінок і руйнуючи їх. Активність препарату поширюється на всі грампозитивні й грамнегативні, анаеробні і аеробні, аспорогенні й спороутворюючі бактерії у вигляді мікробних асоціацій і монокультур, включно з різними штамами зі стійкістю до антибіотиків. Найбільше діє препарат на грампозитивні бактерії (стафілококи, стрептококи тощо). Мірамістин чинить протигрибкову дію на аскоміцети роду Aspergillus і роду Penicillium, дріжджові й дріжджоподібні гриби, дерматофіти, а також на інші патогенні гриби у вигляді монокультур і мікробних асоціацій, включаючи грибкову мікрофлору з резистентністю до хіміотерапевтичних препаратів, чинить противірусну дію (віруси герпесу, вірус імунодефіциту людини тощо) і діє на збудників захворювань, що передаються статевим шляхом. Препарат посилює функціональну активність імунних клітин, стимулюючи місцевий (неспецифічний) імунітет, прискорює процес загоєння ран, знижуючи при цьому резистентність патогенних мікроорганізмів до антибактеріальної терапії. Стимулює захисні реакції в місці застосування за рахунок активації поглинальної і перетравлюючої функції фагоцитів, потенціює активність моноцитарно-макрофагальної системи. Відзначається вираженою гіперосмолярною активністю, унаслідок чого купірує ранове й перифокальне запалення, абсорбує гнійний ексудат, сприяючи формуванню сухого струпа. Не ушкоджує грануляції й не знижує життєздатність клітин шкіри, не пригнічує крайову епітелізацію. Мірамістин майже не абсорбується в системний кровотік. Не містить консервантів і не чинить місцевоподразнюючої дії, не має алергізуючих властивостей.
Іншим використаним препаратом була 2% очна мазь біброкатол. Застосування цього препарату при запальних захворюваннях очей, у тому числі блефаритах, також описано [9, 23]. Біброкатол (міжнародна непатентована назва 4,5,6,7-тетрабромо-1,3,2-бензодіоксабісмол-2-ол) є похідним вісмуту, має дезінфікуючий, протизапальний, в’яжучий ефект та інгібує секрецію. Механізм дії препарату пов’язаний з денатурацією білка й вазоконстрикторним впливом на дрібні судини без прямої дії на патогенні мікроорганізми, що запобігає розвитку резистентності до біброкатолу з боку бактерій. При нанесенні на повіку в місці запального процесу біброкатол створює захисну плівку, що перешкоджає осадженню збудників інфекції і їх проникненню в тканини. У зв’язку з тим, що препарат не адсорбується тканинами ока, у місці нанесення довго зберігається терапевтична концентрація препарату й усувається ризик розвитку системних побічних ефектів. Відсутність консервантів у препараті знижує ймовірність його подразнюючої дії на око.
Отже, поєднання прямої дії на широкий спектр збудників мірамістину, його вираженої гіперосмолярної й імуномодулюючої активності з протизапальним, в’яжучим та інгібуючим секрецію ефектом біброкатолу давало швидкий ефект. Так, у першому клінічному випадку значна позитивна динаміка спостерігалася вже на 5-ту добу після застосування мірамістину й біброкатолу: значно зменшився запальний набряк повік, що привело до зникнення вивороту. Унаслідок зменшення набряку повік і ділянки слізного канальця при пальпації стало можливим визначити тістоподібний вміст у ньому й отримати виділення із слізних точок, що свідчило про наявність каналікуліту.
Усім пролікованим пацієнтам було проведено каналікулотомію з кюретажем. Доцільність проведення хірургічного втручання при каналікуліті підтверджується літературними даними [24, 29].
У багатьох випадках у результаті проведеного хірургічного втручання були отримані жовтуваті крихкі конкременти — дакріоліти (sulfur granules), характерні для актиноміцетного ураження. Якщо при мікроскопії й посіві збудник не був виявлений (n = 3; 23,07 %), це не заважало припустити актиноміцетну природу ураження, для якої ці гранули є візитною карткою. При цьому, як свідчить клінічний досвід, збудники залишаються нерозпізнаними з частотою до 21,8 % випадків [1, 10, 12, 20]. Однією з причин цього є використання пацієнтами до операції антибіотиків. У той же час відомо, що однією з умов успішного культивування актиноміцетів є відсутність використання антибактеріальної терапії принаймні протягом 14 днів. Іншою причиною є створення анаеробних умов не лише при культивуванні, а й при транспортуванні матеріалу для посіву.
Санація порожнини канальця під час операції проводилася розчином йоду як найбільш ефективного препарату для знищення інфекції, у тому числі при мікозах і псевдомікозах [13]. Використання мірамістину й біброкатолу з асептичною й протизапальною метою протягом 2 тижнів після операції, окрім зазначеної вище ефективності, було обумовлено ще й тим, що в більшості випадків умовно-патогенна флора, яка найчастіше викликає каналікуліти, зокрема актиноміцети, є високочутливою до названих препаратів. Вибір же антибактеріальних препаратів, активних щодо названої флори, є досить обмеженим. Серед них пеніциліни й синтетичні пеніциліни, кліндаміцин, макроліди. З огляду на тривале використання антисептичних та антибактеріальних препаратів більшістю пацієнтів до звернення, відсутність крапельної форми антибіотиків чутливого спектра вибір мірамістину й біброкатолу був цілком виправданим. Окрім того, можна припустити ефективність антисептика не лише в межах сльозовивідного тракту, а й в слизовій носоглотки. У той же час ендогенні вогнища інфекції, зокрема ротова порожнина й слизова носоглотки, спричинюють захворювання сльозовивідних шляхів. Їх санація є важливою для повного знищення інфекції. Це було продемонстровано в другому клінічному випадку.
Пацієнтам протягом усього терміну спостереження виконувалося промивання слізних канальців. Необхідності в силіконовій інтубації, що проводиться для профілактики післяопераційного стенозу, не було в 11 випадках (84,62 %): мав місце позитивний ефект, а рецидиву не було відзначено протягом усього терміну спостереження (до 2 років включно). У двох пацієнтів (15,38 %) унаслідок зарощення слізного канальця було виконано силіконову інтубацію, після якої впродовж усього наступного періоду зберігалась прохідність слізних шляхів, рецидивів не спостерігалося. З огляду на те, що, за даними літератури, частота рецидивів після каналікулотомії сягає 21 % випадків [18], результат, отриманий нами, можна вважати цілком задовільним.
Висновки
Наведені нами клінічні дані демонструють:
— складність діагностики, тривалість перебігу й поліморфізм каналікуліту;
— ефективність застосування для його лікування оперативного втручання (каналікулотомії й кюретажу) з подальшою обробкою канальця йодовмісними препаратами та комбінованим використанням розчину мірамістину 0,01% і 2% мазі біброкатолу до операції та в післяопераційному періоді;
— важливість тривалого спостереження й промивання канальця після операції з лікувальною й діагностичною метою;
— важливість обмеження неконтрольованого тривалого використання антисептичних та антибактеріальних засобів для профілактики розвитку каналікуліту;
— важливість санації ендогенних вогнищ інфекції для профілактики й оптимізації лікування запалення слізних каналів.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
1. Белоглазов В.Г. Оппортунистические микозы в повседневной практике врача-офтальмолога // Успехи медицинской микологии / Под ред. Сергеева Ю.В. / В.Г. Белоглазов, Е.Л. Атькова, М.В. Сидорова. — М.: Национальная академия микологии. — 2007. — Т. 10. — С. 210-212.
2. Интубационные гранулемы слезоотводящих путей у больных с силиконовыми имплантатами / В.Г. Белоглазов, Е.Л. Атькова, Л.В. Малаева [и др.] // Вестник офтальмологии. — 1998. — № 5. — С. 29-32.
3. Мирамистин в офтальмологии: руководство для врачей / Р.А. Гундорова, В.А. Егоров, Ю.С. Кривошеин [и др.]. — М., 2004. — 8 c.
4. Кириченко И.М. Применение препарата Окомистин для лечения и профилактики инфекционно-воспалительных заболеваний глаз. Обзор литературы / И.М. Кириченко // Поликлиника. — 2014. — № 6. — С. 86-87.
5. Морфологическая характеристика актиномикотического дакриоканаликулита / Г.М. Никольская, В.Г. Белоглазов, Е.Л. Атькова [и др.] // Вестник офтальмологии. — 2009. — № 5. — С. 40-42.
6. Сидорова М.В. Диагностика и лечение актиномикотических и микотических заболеваний слезоотводящих путей: автореф. дис… канд. мед. наук: спец. 14.00.08 «Глазные болезни». — М., 2009. — 24 с.
7. Al-Mujaini A. Canaliculitis: Are we missing the diagnosis? / A. Al-Mujaini, U. Wali, R. Al-Senawi // Oman J. Ophthalmol. — 2009. — Vol. 2. — P. 145-166.
8. Canaliculitis: the incidence of long-term epiphora following canaliculotomy / S. Anand, K. Hollingworth, V. Kumar, S. Sandramouli // Orbit. — 2004. — Vol. 23, № 1. — P. 19-26.
9. Bibrocathol eye ointment is efficacious in blepharitis. Results from a randomized, double-blind, controlled clinical trial / W. Behrens-Baumann, C. Niederdellmann, A. Jehkul, R. Kohnen // Ophthalmologe. — 2006. — Vol. 103(11). — Р. 960-965.
10. Fusobacterium nucleatum isolated from a patient presenting lachrymal canaliculitis / E. Borsali, P. Goldschmidt, F. Mann [et al.] // J. Fr. Ophtalmol. — 2011. — Vol. 34(3). — P. 188.
11. Carneiro R.C. Canaliculitis: case report and management / R.C. Carneiro, E.M. Macedo, P.P. Oliveira // Arq. Bras. Oftalmol. — 2008. — Vol. 71 (1). — P. 107-109.
12. Freedman J.R. Primary and secondary lacrimal canaliculitis: a review of literature / J.R. Freedman, M.S. Markert, A.J. Cohen // Surv. Ophthalmol. — 2011. — Vol. 2(4). — P. 336-347.
13. Lacrimal canaliculitis / N.L. Fulmer, J.G. Neal, G.M. Bussard, R.F. Edlich // Am. J. Emerg Med. — 1999. — Vol. 17(4). — P. 385-386.
14. Actinomycetes canaliculitis — case reports / C. Hass, K. Pittasch, W. Handrick, R. Tauchnitz // Immun. Infekt. — 1995. — Vol. 23(6). — P. 222-223.
15. Use of crawford tube for chronic suppurative lacrimal canaliculitis / X. Jin, Y. Zhao, N. Tong, W. Xu // Ophthal. Plast. Reconstr. Surg. — 2014. — Vol. 30(3). — P. 229-232.
16. Khu J. Punctum-sparing canaliculotomy for the treatment of canaliculitis / J. Khu, R. Mancini // Ophthal. Plast. Reconstr. Surg. — 2012. — Vol. 28(1). — P. 63-65.
17. Lee J. Complications associated with silicone intracanalicular plugs / J. Lee, J.C. Flanagan // Ophthal. Plast. Reconstr. Surg. — 2001. — Vol. 17(6). — P. 465-469.
18. Clinical characteristics and factors associated the outcome of lacrimal canaliculitis / S.C. Lin, S.C. Kao, C.C. Tsai [et al.] // Acta Ophthalmol. — 2011. — Vol. 89. — P. 759-763.
19. Mazow M.L. Lodged intracanalicular plugs as a cause of lacrimal obstruction / M.L. Mazow, T. McCall, T.C. Prager // Ophthal. Plast. Reconstr. Surg. — 2007. — Vol. 23(2). — P. 138-142.
20. McKellar M.J. Cast-forming Actinomyces israelii canaliculitis / M.J. McKellar, N.S. Aburn // Aust. N. Z. J. Ophthalmol. — 1997. — Vol. 25(4). — P. 301-303.
21. Intracanalicular antibiotics may obviate the need for surgical management of chronic suppurative canaliculus / E.R. Mohan, S. Kabra, P. Udhay, H.N. Madhavan // Indian J. Ophthalmol. — 2008. — Vol. 56 (4). — P. 338-340.
22. Moscato E.E. Atypical canaliculus / E.E. Moscato, B.S. Sires // Ophthal. Plast. Reconstr. Surg. — 2008. — Vol. 24(1). — P. 54-55.
23. Successful treatment of blepharitis with bibrocathol (Posiformin® 2%) / P.A. Bezdetko, N. Sergienko, Yu. Dyomin [et al.] // Graefes Arch. Clin. Exp. Ophthalmol. — 2012. — Vol. 250(12). — P. 1869-1875.
24. Pavilack M.A. Through curettage in the treatment of chronic canaliculus / M.A. Pavilack, B.R. Frueh // Arch. Ophthalmol. — 1992. — Vol. 110(2). — P. 200-202.
25. Repp D.J. Lacrimal excretory system concretions: canalicular and lacrimal sac / D.J. Repp, C.N. Burkat, M.J. Lucarelli // Ophthalmology. — 2009. — Vol. 116(11). — P. 2230-2235.
26. Rosen W.J. Intranasal passage of dacryoliths / W.J. Rosen // Br. J. Ophthalmol. — 2000. — Vol. 84(7). — P. 799-800.
27. Mycotic lacrimal canaliculitis — cases report / R. Rózycki, M. Rekas, P. Wiśniewski [et al.] // Klin. Oczna. — 2004. — Vol. 106(3). — P. 338-342.
28. Misdiagnosis in chronic canaliculitis / D. Serin, O. Karabay, G. Alagoz, L.A. Morkan // Ophthal. Plast. Reconstr. Surg. — 2007. — Vol. 23(3). — P. 255-256.
29. Canaliculitis: difficulties in diagnosis, differential diagnosis and comparison between conservative and surgical treatment / V.P. Vecsei, V. Huber-Spitzy, E. Arocker-Mettinger, F.J. Steinkogler // Ophthalmologica. — 1994. — Vol. 208 (6). — P. 314-317.
30. Vujancević S. Therapy for actinomycosis in the lacrimal pathway / S. Vujancević, H.W. Meyer-Rüsenberg // Klin. Monbl. Augenheilkd. — 2010. — Vol. 227(7). — P. 568-574.

/55-1.jpg)
/56-1.jpg)