Ієрсиніоз залишається актуальною проблемою сучасної інфектології через поліморфність клінічної картини, неспецифічність проявів та труднощі в діагностиці, а також через можливість розвитку генералізованих форм інфекції, які закінчуються летально.
В цілому ієрсиніоз — це група гострих інфекційних захворювань, які викликаються бактеріями роду Yersinia. Рід Yersinia включає: Y.pestis, Y.pseudotuberculosis, Y.еnterocolitica, Y.fridericsenia Y.cristensenia Y.іntermedia, Y.aldovae, Y.аleksiciae, Y.rohdei, Y.bercovieri. Для людини патогенні тільки перші 3 види.
Питома вага кишкового ієрсиніозу серед гострих діарей коливається в межах від 0,4 до 15 % [1]. Хоча вважають, що ієрсиніоз зустрічається значно частіше, а низький рівень реєстрації хвороби зумовлений труднощами її діагностики. За даними Всесвітньої організації охорони здоров’я, поширеність ієрсиніозу має глобальний характер, його реєструють у понад 30 країнах світу, частіше — із прохолодним кліматом [2, 3]. Так, наприклад, у країнах Європейського Союзу (ЄС) у 2011 році було зареєстровано 7017 підтверджених випадків кишкового ієрсиніозу, до того ж їх кількість зросла на 3,5 % порівняно з 2010 р. Поширеність даного захворювання в країнах ЄС за даними 2011 року становить 1,63 на 100 тис. населення. Зокрема, у Нідерландах, Бельгії, Данії, Норвегії, Фінляндії, Німеччині, Японії, Канаді, Австралії ієрсиніози у групі кишкових інфекцій за рівнем захворюваності займають ІІІ місце після сальмонельозу та кампілобактеріозу; у Росії — ІІ місце після сальмонельозу [4].
У Сполучених Штатах Америки Yersinia є причиною близько 115 000 захворювань і 29 летальних випадків щороку [5].
З моменту офіційної реєстрації (1986 рік) ієрсиніоз був зареєстрований на всіх адміністративних територіях України. В окремих областях серед осіб із гострими кишковими інфекціями виявляють від 6 до 10,8 % хворих на ієрсиніози [6, 7]. За офіційними даними МОЗ України, захворюваність на кишковий ієрсиніоз коливається в межах 0,56–0,24 на 100 тис. населення, щорічно виявляють 107–192 хворих, але це тільки вершина айсберга [1, 3, 5].
Не є винятком і Вінницька область. Аналіз щорічних показників захворюваності дитячого населення Вінницької області показав, що починаючи з 2008 року захворюваність по області перевищувала показники по країні в цілому, що може вказувати на покращення діагностики даної інфекції в регіоні. Варто відмітити, що у 2017 році захворюваність на ієрсиніоз становила 4,5 на 100 тис. населення, причому її рівень зріс майже в 3 рази порівняно з 2016 роком, коли вона становила 1,44 на 100 тис. населення (рис. 1).
За роки спостереження (2006–2017 рр.) у Вінницькій області зареєстровано 53 випадки кишкового –ієрсиніозу (рис. 2).
Як видно на рис. 2, у 2017 році кількість випадків ієрсиніозу у дітей стала максимальною за останні 10 років спостереження і становила 13 випадків.
Отже, зростання захворюваності дітей на кишковий ієрсиніоз не дозволяє віднести дану проблему до категорії другорядних.
Збудник ієрсиніозу — це внутрішньоклітинний Гр(–) мікроорганізм, дуже добре розмножується при низьких температурах, має непостійне число джгутиків, факультативний аероб, спор не утворює.
У процесі розмноження збудник виділяє слиз, що сприяє тривалому виживанню у зовнішньому середовищі: у ґрунті — 120 днів; у воді річок, озер — 30 днів; у кип’яченій воді — до 1 року (t 18–20 °С); у харчових продуктах, що зберігаються у холодильнику: молоко — 18 днів, масло — 145 днів, хліб та кондитерські вироби — 16–24 дні [7].
Y.еnterocolitica має 31 серотип. Найбільше ізолятів належить до серотипів: 03 (15–60 %) і 09 (1–30 %), причому серовар 03 має більшу ентеротоксичність, а 09 — більшу інвазивність. Ієрсинії серовару 03 несуть плазміди вірулентності, у зв’язку з чим при зараженні цим сероваром частіше виникають генералізовані форми.
Антигени вірулентності забезпечують помітне підвищення інвазивності, цитотоксичності ієрсиній, активацію репродукції в макрофагах та дисемінацію збудників. При генералізації інфекційного процесу, викликаного Y.еnterocolitica (03, 08, 09), збудник може розмножуватись в клітинах кісткового мозку.
Завдяки наявності спільних антигенів з антигенами сполучної тканини печінки, селезінки, нирок, шкіри дані серовари ієрсиній ухиляються від дії захисних сил організму. При цьому виникають глибокі порушення в системі імунітету і фагоцитозу, що значно погіршує прогноз захворювання [8, 9].
Ієрсиніозна інфекція відноситься до антропозоонозів. Джерело інфекції — дикі і домашні тварини та люди. Основний резервуар збудника — дрібні гризуни, свині, коти, собаки.
Інфікування людини відбувається при вживанні інфікованих продуктів, які тривало зберігалися на холоді. При низький температурі формуються високовірулентні популяції ієрсинії через реверсію R-форм ієрсинії у вірулентні S-форми, які можуть викликати захворювання у тварин та людей.
На ієрсиніоз переважно хворіють діти віком від 3 до 5 років та від 7 до 14 років. За даними FoodNet (2016 р.), у США найвища захворюваність кишковим ієрсиніозом відмічається у дітей молодше 5 років — 1,2 на 100 тис. дітей; в Україні, а саме в Запорізькій області, згідно з дослідженнями О.В. Усачової (2015 р.), найбільшу частку хворих (45 %) становили діти більш старшої вікової категорії — від 7 до 14 років [4, 5].
Випадки ієрсиніозу реєструється протягом всього року, але збільшення захворюваності (спалахи) відмічають з жовтня по травень.
Сучасні уявлення стосовно патогенезу кишкового ієрсиніозу базуються на комплексі епідеміологічних, мікробіологічних, імунологічних і експериментальних досліджень, а також на клінічних спостереженнях.
Y.enterocolitica має ентеротоксин, дія якого подібна до ентеротоксинів інших грамнегативних мікроорганізмів і проявляється активацією аденілатциклази ентероцитів, підвищенням проникності їх мембран для води й електролітів, що обумовлює діарею аж до дегідратації. Вважають, що токсичність ієрсиній визначається ліпополісахаридом, що є одним із компонентів клітинної стінки [10]. Відзначається також збільшення рівня простагландину Е, чим підтверджується роль алергії в патогенезі захворювання.
Доведена тригерна участь ієрсиній у таких станах, як ревматоїдний артрит, синдром Рейтера, хвороба Крона, хвороба Кавасакі, спондилоартропатія, вузловата еритема, ідіопатична кропив’янка та ін. [11].
Згідно з класифікацією даної інфекції, виділяють кишкову, абдомінальну (псевдоапендикулярну), гепатитну, септичну (генералізовану), артралгічну, вузликовату еритему та інші клінічні форми.
Маніфестація інфекційного процесу можлива у вигляді синдрому інтоксикації, що проявляється головним болем, головокружінням, кволістю, адинамією та фебрильною тривалою лихоманкою; синдрому ураження шлунково-кишкового тракту (ШКТ), абдомінального, респіраторного, артралгічного, дизуричного синдромів, а також може мати місце ураження серцево-судинної системи та поліморфна екзантема.
У зв’язку із поліморфізмом клінічної симптоматики, подібністю до інших захворювань ШКТ та залученням в патологічний процес багатьох органів і систем кишковий ієрсиніоз залишається нерозпізнаним, ховається під маскою різних захворювань, особливо на догоспітальному етапі та в умовах стаціонару.
У більшості дітей ієрсиніоз перебігає у середньотяжкій та легкій формі, однак існують вікові особливості перебігу. Так, у дітей перших 3 років життя переважає шлунково-кишкова та генералізована форма, у дітей старше 5 років — псевдоапендикулярна форма, а у дітей віком від 10 років частіше зустрічається вузликова еритема та суглобова форма [4].
Після лікування у 10–55 % хворих спостерігається затяжний і хронічний перебіг ієрсиніозної інфекції, у 9–25 % із них формуються системні захворювання: хвороба Рейтара, хвороба Крона, хвороба Шегрена, хронічні захворювання сполучної тканини, автоімунний гепатит, ендоміоперикардити, тромбоцитопенії.
Різноманітність клінічних проявів кишкового ієрсиніозу змушує шукати методи ранньої етіологічної діагностики інфекційного процесу. Найбільш вірогідним є виділення культури ієрсиній, проте з метою виділення антигенів збудника, що забезпечує ранню діагностику ієрсиніозу, використовують метод флюоресціюючих антитіл, реакцію гальмування непрямої гемаглютинації, реакцію коаглютинації і реакцію аглютинації латексу, імуноферментний аналіз. Найбільш інформативними сучасними методами є полімеразна ланцюгова реакція (ПЛР) та імуноблотинг, однак через високу складність процедури та високу вартість обстеження їх використання обмежене в практичній охороні здоров’я [12].
Лікування ієрсиніозу передбачає використання антибактеріальних препаратів, найбільш чутливою ієрсинія є до левоміцетину сукцинату, аміноглікозидів, цефалоспоринів 3-го та 4-го покоління, фторхінолонів.
Застосовується дезінтоксикаційна терапія, відновлення водно-електролітного обміну шляхом проведення оральної регідратації та інфузійної терапії, призначаються глюкокортикостероїди — 0,5–1 мг/кг (до 5 днів) та жарознижуючі препарати: ібупрофен — 5–10 мг/кг разова доза.
Клінічний приклад
Хворий П., 2 роки 2 місяці (історія хвороби № 817), надійшов до обласної клінічної інфекційної лікарні 22.03.2016 на 10-й день хвороби.
При надходженні мали місце скарги на підвищення температури до 40 °С, геморагічний висип, жовтяницю, набряки.
З анамнезу хвороби відомо, що дитина захворіла 12.03.2016, коли вперше підвищилась температура тіла до 38,6 °С, з’явилась кволість, адинамія. Самостійно застосовувались симптоматичні засоби лікування у вигляді жарознижуючих: ефералган, нурофен, папазол. 14.03.2016 з’явився кашель, температурна реакція утримувалась в межах 39–40 °С, у телефонному режимі, без огляду лікарем, був призначений флемоксин, жарознижуючі. 18.03.2016 з’явився висип у ділянці колінних і ліктьових суглобів, на стопах, відмічалась одутлість обличчя, наростали кволість, адинамія, посилився кашель. Дитина госпіталізована в центральну районну лікарню з діагнозом «негоспітальна пневмонія? Пієлонефрит? Гострий ревматоїдний артрит? Залізодефіцитна анемія». Призначено: цефтріаксон, інфузійна терапія. 19.03.2016 по лінії екстреної медицини з діагнозом «вірусна інфекція неуточнена, правобічна пневмонія, вірусна екзантема» дитина переведена в обласну дитячу лікарню. Стан не покращувався, дитина млява, апетит знижений, відмічалась жовтушність шкіри та склер. 22.03.2016 розширеним консиліумом за участі дитячих інфекціоністів встановлено клінічний діагноз «вірусна інфекція неуточнена, інтоксикаційний синдром, гіпертермічний синдром, неможливо виключити ієрсиніоз та псевдотубер–кульоз». 22.03.2016 о 16:00 хлопчик переведений у дитячий інфекційний стаціонар.
З епідеміологічного анамнезу, за словами матері, відомо, що сім’я проживає у приватному будинку, на господарстві є погріб, де зберігаються овочі, фрукти. Мати вказує на те, що дитина могла брати в руки немиту картоплю, принесену з погрібу. У родині всі здорові. Контакт з інфекційними хворими мати заперечує.
22.03.2016 о 16:15 при надходженні в інфекційну лікарню у приймальному відділенні стан дитини тяжкий. Свідомість збережена. На огляд реагує неспокоєм. На шкірі, більше навколо колінних і ліктьових суглобів, відмічається висип макулопапульозного характеру, в області стегон та передпліч синці до 0,5–1,0 см. Наявна пастозність та набряк тканин, більше на нижніх кінцівках. Зів помірно гіперемований, нальотів немає. Відмічається збільшення периферичних регіональних лімфатичних вузлів до 1 см в діаметрі, без ознак запалення. Перкуторно над легенями притуплення легеневого звуку в паравертебральних ділянках, аускультативно дихання жорстке, хрипів немає. Частота дихання 28/хв. Пульс 120 уд/хв. Тони серця ритмічні, приглушені. Язик вологий, чистий. Живіт збільшений в об’ємі, доступний пальпації. Печінка виступає нижче реберної дуги: права доля — на 5 см, ліва — на 4 см, селезінка збільшена на 3 см. Менінгеальні, вогнищеві симптоми негативні. Випорожнення (зі слів матері) 18.03.2016, 1 раз, без особливостей. У загальному аналізі крові дефіцитна анемія — 80 г/л, лейкоцитоз — 31,2 × 109/л, наявні атипові мононуклеари — 12 %; у біохімічних показниках ознаки порушення пігментного обміну (білірубін загальний — 191,2 мкмоль/л, прямий — 180,1 мкмоль/л, непрямий — 11,1 мкмоль/л), цитолізу гепатоцитів (аланінамінотрансфераза — 977 ммоль/л, аспартатамінотрансфераза — 730 ммоль/л), гіпопротеїнемія, в коагулограмі ознаки гіпокоагуляційної фази синдрому дисемінованого внутрішньосудинного згортання (ДВЗ-синдром).
Встановлено діагноз «кишковий ієрсиніоз, генералізована форма з ураженням паренхіматозних органів (гепатит, кардит, нефрит, панкреатит, пневмонія)».
23.03–24.03.2016 дитина знаходиться у відділенні реанімації та інтенсивної терапії, стан залишається тяжким, погіршуються лабораторні показники: розвивається агранулоцитоз, наростає білірубін, трансамінази.
25.03.2016 стан дитини дуже тяжкий. Свідомість на рівні сопору. Лабораторні показники різко погіршуються: наростає анемія, агранулоцитоз, прогресує ДВЗ-синдром (кров практично не згортається, різко знижується протромбіновий індекс, фібриноген), ростуть рівні креатиніну та сечовини, що свідчить про гостру ниркову недостатність.
25.03.2016 о 17:30 у дитини спостерігались генералізовані тоніко-клонічні судоми, о 20:30 стан дитини різко погіршився. Спостерігалась зупинка дихання, асистолія. Розпочато серцево-легеневу реанімацію, яка продовжувалась протягом 40 хвилин, але до відновлення серцевої діяльності не призвела. О 21:10 була констатована смерть дитини.
За час перебування в стаціонарі дитині проведено лабораторні дослідження (загальний аналіз крові, сечі, біохімічні дослідження крові, аналіз сечі за Нечипоренком), ультразвукову діагностику органів черевної порожнини, рентгенографію органів грудної клітки. Дитина була обстежена на лептоспіроз, псевдотуберкульоз, кишковий ієрсиніоз (виявлено титр антитіл 1 : 200 до Y.еnterocolitica, серотипи 03, 09), гепатити В, С, маркери герпетичних інфекцій (виявлено IgМ до CMV, позитивну ПЛР (кров, букальний зскрібок) до EBV, IgG до HНV6). Оглянута дитячим хірургом, неврологом, окулістом, гематологом.
Після отримання даних додаткових методів дослі–дження, а також серологічних і молекулярно-генетичних обстежень дитині встановлено заключний діагноз «кишковий ієрсиніоз, викликаний Y.еnterocolitica (серотипи 03, 09), генералізована форма з ураженням паренхіматозних органів, шкіри, суглобів. Енцефалопатія, набряково-асцитичний синдром, ДВЗ-синдром, фаза гіпокоагуляції. Вторинний імунодефіцит. Персистуюча герпетична інфекція (CMV, EBV, HНV6), фаза реплікації».
Хворий отримував антибактеріальні засоби з урахуванням емпіричної чутливості (ципринол, броксон), протигрибкові препарати, вітаміни групи В, С, кокарбоксилазу, панангін, сечогінні (осмодіуретики, салуретики), гемостатики (вікасол, етамзилат натрію), глюкокортикостероїдні гормони, препарати лактулози, ферменти, біопрепарати. З метою стабілізації об’єму циркулюючої крові проводилась інфузійна терапія глюкозо-сольовими розчинами в режимі дегідратації. Для боротьби з ДВЗ-синдромом, анемією 4 рази перелито свіжозаморожену плазму та 1 раз — еритроцитарну масу. Як імунотропну терапію дитина щоденно –отримувала біовен моно, в адекватному дозуванні. Однак несвоєчасність призначення адекватного лікування у зв’язку з пізнім розпізнаванням кишкового ієрсиніозу в даному випадку призвела до летального наслідку.
Патологоанатомічний діагноз
Основний: кишковий ієрсиніоз (Y.еnterocolitica). Генералізована форма: гранульозний гепатит, міокардит, гранульозний спленіт, двобічна пневмонія.
Ускладнення: виражені дистрофічні зміни паренхіматозних органів. Агранулоцитоз. Двобічний гідроторакс. ДВЗ-синдром, фаза гіпокоагуляції. Акцидентальна інволюція тимуса, IV–V фаза. Набряк та дислокація головного мозку.
Супутній: персистуюча герпетична інфекція (CMV, EBV, HHV6), реплікативна фаза.
Секційне дослідження включало вивчення мікропрепаратів і гістологічні дослідження.
На розтині звертало на себе увагу нерівномірне кровонаповнення печінки, набряк та крововиливи в стінку жовчного міхура, крововиливи в слизову оболонку шлунка та кишечника, а особливо збільшені та некротизовані лімфатичні вузли в ділянці кореня брижі (рис. 3). Крім того, мали місце виражені дистрофічні зміни паренхіматозних органів, набряк та дислокація головного мозку.
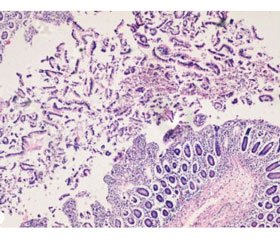
При гістологічному дослідженні мікропрепаратів відмічали зміни печінки та селезінки з розвитком некрозів і гранульом лімфоїдного характеру; з боку серця відмічали справжню фрагментацію міофібрил та лімфогістіоцитарну інфільтрацію, стінка кишечника не структурна, з гіперплазією лімфоїдних фолікулів, лімфатичні вузли брижі з масивними некрозами (рис. 4).
Аналізуючи даний клінічний випадок, можна вирізнити причини розвитку летального наслідку, а саме: вік дитини до 3 років, найбільш патогенні серовари Y.еnterocolitica 03 та 09, обтяжений преморбідний фон (персистуюча герпетична інфекція), пізнє надходження хворого до стаціонару, а також утруднена рання діагностика за рахунок поліморфізму клінічної симптоматики.
У даному випадку відмічалось повне співпадіння клінічного та патологоанатомічного діагнозів.
Висновки
1. Кишковий ієрсиніоз є поширеною інфекційною патологією на сучасному етапі, що потребує подальшого вивчення.
2. Тяжкі та летальні випадки захворювання виникають у дітей перших 3 років життя з обтяженим преморбідним фоном і зумовлені переважно Y.еnterocolitica, серотипами 03, 09.
3. Ієрсиніоз у дітей може перебігати під маскою різних захворювань: гострої респіраторної вірусної інфекції, кишкової інфекції, геморагічного васкуліту, апендициту.
4. Труднощі діагностики обумовлені як відсутністю специфічних ознак захворювання у інфікованих пацієнтів, так і низькою імуногенністю самого збудника.
5. Кожен випадок тривалої лихоманки у дитини перших 3–5 років життя повинен розглядатись як вірогідний випадок ієрсиніозу за наявності пролонгованого диспептичного синдрому, болю в животі, артралгії чи висипу із подальшим проведенням специфічного бактеріологічного та серологічного дослі–дження.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/162-1.jpg)
/162-2.jpg)
/164-1.jpg)
/165-1.jpg)