Перший обов’язок медицини — збереження здоров’я,
другий — лікування хвороб.
Лікування захворювань складає ту частину медицини,
на яку було витрачено особливо багато праці,
хоч результати її виявились досить мізерними.
Ф. Бекон (1561–1626), англійський учений,
державний діяч і філософ
Чому необхідна кардіоваскулярна профілактика?
Профілактика серцево-судинних захворювань (ССЗ) — одна із ключових складових сучасної медицини і, зокрема, кардіології, оскільки ССЗ посідають провідне місце у структурі захворюваності та смертності населення світу:
— В Європі щороку від ССЗ помирає понад
4 млн людей, серед яких 2,2 млн жінок (55 %) і
1,8 млн чоловіків (45 %), хоча серцево-судинна (СС) смертність у віці до 65 років більш поширена серед чоловічої популяції (490 000 проти 193 000) [3].
— В Україні у 2015 році СС-смертність складала 946,1 особи на 100 тис. населення, що становить близько 68,0 % від усіх причин смерті усього населення і 31,8 % — серед осіб працездатного віку [1, 2].
— ССЗ спричиняють значну інвалідизацію населення та залишаються провідною причиною втрати працездатності: у найближче десятиріччя в усьому світі очікується зростання кількості непрацездатного населення з 80 до 150 млн.
— Переважна більшість країн несе від ССЗ колосальні прямі та непрямі економічні витрати. Зокрема, вже натепер лише в Європі вони становлять близько 192 млрд євро [3].
Стратегії кардіоваскулярної профілактики
На суспільному рівні виділяють три різні стратегії сучасної кардіоваскулярної профілактики:
— первинну профілактику для осіб низького ризику (з метою запобігання виникненню факторів ризику);
— первинну профілактику для осіб високого ризику (з метою впливу на фактори ризику та запобігання виникненню ССЗ);
— вторинну профілактику для осіб із ССЗ і їх еквівалентами (з метою запобігання виникненню ускладнень ССЗ).
За пропозицією Джеффрі Роуза декілька десятиліть тому було визначено два підходи щодо профілактики ССЗ:
— популяційна стратегія, спрямована на зниження поширеності ССЗ на популяційному рівні через зміну способу життя і покращення екології (наприклад, заборона паління в громадських місцях, зниження техногенного забруднення довкілля, зменшення споживання солі з їжею);
— стратегія високого ризику — профілактичні заходи, спрямовані на зниження рівня факторів ризику СС-подій (артеріальної гіпертензії (АГ), гіперліпідемії, паління, цукрового діабету (ЦД), ожиріння, малорухомого способу життя тощо) в групі осіб дуже високого ризику, до якої належать особи без ССЗ або зі встановленими ССЗ.
Вважається, що максимальний профілактичний ефект досягається у випадку одночасного використання обох стратегій.
Сучасна кардіоваскулярна профілактика — це сукупність дій на суспільному й індивідуальному рівні, спрямована на усунення або мінімізацію кількості ССЗ і їх ускладнень. Вона включає чотири послідовні етапи:
І етап. Оцінка індивідуального сукупного СС-ризику.
ІІ етап. Визначення ключових індивідуальних цілей СС-профілактики.
ІІІ етап. Вибір методів немедикаментозних і фармакологічних втручань та складання плану заходів зі зниження СС-ризику для конкретного пацієнта.
IV етап. Моніторинг результатів і, при необхідності, корекція заходів профілактичних втручань.
І етап. Оцінка індивідуального сукупного серцево-судинного ризику
Першочерговим завданням лікаря первинної ланки охорони здоров’я є своєчасне виявлення людей з високим кардіоваскулярним ризиком для розробки та здійснення індивідуальних профілактичних втручань. Традиційно увага зосереджена на пацієнтах із верифікованими ССЗ — стабільною стенокардією, постінфарктним кардіосклерозом, перенесеним інсультом або іншими СС-подіями. Однак на не меншу увагу заслуговує виявлення і лікування осіб високого кардіоваскулярного ризику без клінічно маніфестованих ССЗ за допомогою шкал. В європейських країнах для оцінки ризику використовують шкалу Systematic COronary Risk Estimation (SCORE).
Важливою передумовою для успішної профілактики є:
— індивідуальна оцінка ризику;
— стратифікація ризику.
Загальна оцінка ризику залежить від наявності ССЗ, сукупності основних модифікованих і немодифікованих факторів ризику (ФР).
Поняття «кардіоваскулярний ризик» означає ймовірність розвитку у людини фатальних і нефатальних СС-подій, патогенетичним підґрунттям яких є атеросклероз, за певний період часу. Згідно з позицією ESC, це ризик фатальної СС-події впродовж 10 років.
Виділяють чотири рівні (категорії) ризику ССЗ (ESC, 2016): дуже високий, високий, помірний, низький.
Дуже високий і високий ризики передусім мають пацієнти з верифікованим симптомним чи асимптомним ССЗ на основі атеросклерозу.
Оцінку ризику для осіб із відсутністю явної чи прихованої СС-патології, але при наявності множинних ФР пропонується виконувати за допомогою системи SCORE, що була розроблена на підставі даних 12 когортних досліджень із загальним числом пацієнтів понад 205 тисяч. Система SCORE дозволяє оцінити ризик фатальної атеросклеротичної події (інфаркт міокарда (ІМ), інсульт, розрив або розшарування аневризми аорти тощо), тобто смерті від ССЗ, в найближчі 10 років за нижче наведеними категоріями.
Чотири категорії серцево-судинного ризику (ESC, 2016)
Дуже високий ризик
1. Задокументоване ССЗ, клінічно або методом візуалізації:
— гострий ІМ;
— гострий коронарний синдром;
— коронарна реваскуляризація (черезшкірне коронарне втручання або аортокоронарне шунтування) або інші артеріальні реваскуляризаційні процедури;
— інсульт або транзиторна ішемічна атака;
— аневризма аорти;
— захворювання периферичних артерій.
Задокументоване ССЗ методом візуалізації включає виявлення значної бляшки при коронарографії або ультразвуковому дослідженні сонних артерій. Не виключається деяке збільшення візуалізаційних параметрів, таких як збільшення товщини інтими-медії на сонній артерії.
2. ЦД 1-го або 2-го типу з ураженням органів-мішеней, таким як протеїнурія, або з одним з основних ФР, таких як паління, АГ або дисліпідемія (ДЛП).
3. Тяжка хронічна хвороба нирок (ХХН) — швидкість клубочкової фільтрації (ШКФ) < 30 мл/хв/
1,73 м2.
4. Ризик за SCORE ≥ 10 %.
Високий ризик
1. Значна вираженість одного ФР:
— тяжка гіперліпідемія (рівень загального холестерину (ЗХС) > 8 ммоль/л (310 мг/дл) (сімейна гіперхолестеринемія (ГХС));
— тяжка АГ (артеріальний тиск (АТ) ≥ 180/110 мм
рт.ст.).
2. Більшість людей з ЦД (за винятком молодих людей з ЦД 1-го типу без великих ФР, яких можна віднести до груп низького або помірного ризику).
3. ХХН середньої тяжкості (ШКФ 30–59 мл/хв/
1,73 м2).
4. Ризик за SCORE ≥ 5 і < 10 %.
Помірний ризик
— Ризик за SCORE ≥ 1 і < 5 % (велика кількість осіб середнього віку належать до цієї категорії).
Низький ризик
— Ризик за SCORE < 1 %.
Практичні рекомендації щодо використання шкали SCORE для оцінки серцево-судинного ризику:
— карта SCORE (або її онлайн-версія Heart Score) використовується тільки в рамках первинної профілактики, для осіб віком ≥ 40 років. Рекомендується проводити скринінг ФР, зокрема визначення ліпідного профілю у дорослих чоловіків, починаючи з 40 років, і у жінок з 50 років або в постменопаузальному
періоді.
— карта SCORE не повинна застосовуватися щодо осіб з верифікованими ССЗ атеросклеротичної природи, оскільки останні автоматично належать до категорії осіб високого або дуже високого ризику!
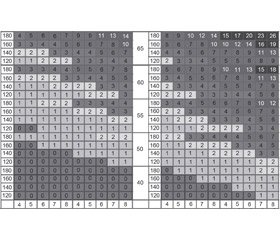
— залежно від епідеміологічної ситуації в окремих європейських країнах розроблено дві шкали SCORE: для країн з низьким і високим СС-ризиком. Україна належить до країн з дуже високим ризиком. Такий же ризик мають Вірменія, Азербайджан, Білорусь, Болгарія, Грузія, Казахстан, Киргизстан, Латвія, Литва, Македонія, Молдова, Росія та Узбекистан (рис. 1). До країн з низьким серцево-судинним ризиком відносять Андорру, Австрію, Бельгію, Кіпр, Данію, Фінляндію, Францію, Німеччину, Грецію, Ісландію, Ірландію, Ізраїль, Італію, Люксембург, Мальту, Монако, Нідерланди, Норвегію, Португалію, Сан-Марино, Словенію, Іспанію, Швецію, Швейцарію, Великобританію (рис. 2).
/82-1.jpg)
— сукупний СС-ризик розраховують за шкалою SCORE таким чином. За необхідними 5 параметрами (стать, вік, статус куріння (так/ні), АТ, ЗХС (ммоль/л)) необхідно знайти клітинку, найбільш близьку до віку пацієнта, рівня холестерину і АТ, беручи до уваги, що ризик буде вищим у разі наближення пацієнта до наступної категорії за віком, рівнем холестерину і АТ. Після перевірки даних встановлюється індивідуальний абсолютний ризик смерті від кардіоваскулярної події в найближчі 10 років. Необхідно усвідомлювати, що низький абсолютний кардіоваскулярний ризик (SCORE) в осіб молодшого віку (до 40 років) не виключає наявності у них високого відносного ризику (рис. 3).
— Критерієм високого ризику вважається ймовірність смерті від ССЗ ≥ 5 %, дуже високого ризику — ≥ 10 % (рис. 1).
Примітка. Використання критерію «смерть» для оцінки СС-ризику експерти вважають недостатнім, оскільки слід ураховувати ризик всіх СС-подій (і фатальних, і нефатальних). Підраховано, що при 5-відсотковому ризику смерті ризик всіх (фатальних і нефатальних) СС-подій приблизно вдвічі більший і становить близько 10 % (тобто це 10-відсотковий ризик розвитку ІМ, інсульту або смерті). При цьому він найбільший у чоловіків молодого віку (близько 15 %) і трохи нижчий у жінок і літніх людей.
— Слід пам’ятати, що СС-ризик, визначений за шкалою SCORE (для відповідних за віком осіб, особливо в Україні), переважно недооцінений! У країнах дуже високого ризику (Україна) СС-ризик є вищим, ніж за шкалою SCORE, оскільки остання не враховує інші потужні незалежні ФР ССЗ:
– інші, крім ГХС, ознаки атерогенної ДЛП (низький вміст холестерину ліпопротеїнів високої щільності (ХС ЛПВЩ) або високий вміст тригліцеридів (ТГ));
– ЦД (навіть без інших чинників ризику або ураження органів-мішеней). Доведено, що у жінок із ЦД ризик може бути в 5 разів вищим, у чоловіків — у 3 рази вищим порівняно з пацієнтами без ЦД;
– малорухливий спосіб життя;
– ожиріння, особливо абдомінальне;
– спадкова схильність (наявність ССЗ у родичів);
– психосоціальні чинники (стрес на роботі або в сім’ї, тривога, депресія, ворожість, пригніченість, асоціальний спосіб життя тощо);
– підвищені рівні фібриногену, С-реактивного білка (СРБ), гомоцистеїну.
— Для молодих людей з високим рівнем ФР низький абсолютний ризик може приховувати дуже високий відносний ризик. Для того, щоб мотивувати молодих людей змінити їхній нездоровий спосіб життя, оцінюють їх відносний ризик, який ілюструє, що зміна способу життя може знизити цей ризик (рис. 3).
— Концепція віку ризику. Вік ризику людини, яка має декілька ФР розвитку ССЗ, визначається за віком людини з таким же рівнем ризику, але з ідеальним профілем ФР. Отже, 40-річний чоловік з високим ступенем ризику має вік ризику, який дорівнює ≥ 60 років. Концепція віку ризику є наочною демонстрацією можливого скорочення очікуваної тривалості життя та дає можливість у доступній формі надати інформацію щодо необхідності проведення заходів профілактики пацієнтові молодого віку з низьким абсолютним, але високим відносним ризиком ССЗ. Вік ризику можна оцінити візуально за таблицею SCORE, як показано на рис. 4. Цей показник розраховується порівняно з особою з ідеальним профілем ФР (не курить, рівень ЗХС — 4 ммоль/л (155 мг/дл), систолічний АТ — 120 мм рт.ст.). Остання версія Heart Score (www.HeartScore.org) надає можливість автоматичного розрахунку віку ризику
(рис. 4).
— Оцінка ризику може бути використана для моніторингу ефективності заходів щодо модифікації ФР, хоча результати рандомізованих контрольованих досліджень свідчать про те, що зазвичай між зниженням рівня окремих ФР і зниженням загального ризику має пройти певний час. Як правило, у тих, хто позбувається звички тютюнопаління, рівень ризику зменшується вдвічі.
Нові маркери оцінки СС-ризику в осіб без симптомів ССЗ
Новими маркерами високого СС-ризику є об’єктивні ознаки субклінічного атеросклерозу. Сьогодні активно впроваджуються нові способи ідентифікації пацієнтів з високим СС-ризиком серед безсимптомних осіб із можливими субклінічними ознаками атеросклерозу, у яких за шкалою SCORE ризик також недооцінений: УЗД сонних артерій для визначення товщини комплексу інтима-медіа (ТКІМ), розрахунок кісточково-плечового індексу (КПІ) тощо. Маркери асимптомного атеросклерозу — це додаткові критерії високого СС-ризику, які рекомендовано визначати у пацієнтів із нетиповим або помірним профілем ризику ССЗ (за SCORE). Більш детальний перелік маркерів субклінічного атеросклерозу представлений в оновлених Європейських клінічних настановах з лікування АГ 2013 року (2013 ESH/ESC). У переліку ознак ураження органів-мішеней при АГ переважна більшість — це маркери ураження артерій (або субклінічного атеросклерозу): пульсовий тиск, ТКІМ або атеросклеротична бляшка, КПІ, артеріальна жорсткість (швидкість поширення пульсової хвилі), мікроальбумінурія (МАУ). Чинники, що впливають на прогноз у хворих на АГ (клінічні рекомендації з лікування АГ (ESН/ESC, 2013), наведені нижче.
Чинники, що впливають на прогноз у хворих на АГ (клінічні рекомендації з лікування АГ (ESН/ESC, 2013)
Маркери асимптомного ураження органів-мішеней
1. ЕКГ-критерії гіпертрофії лівого шлуночка (ГЛШ): індекс Соколова — Лайона (SV1 + RV5 > 3,5 мВ), RaVL > 1,1 мВ або вольтажний індекс тривалості Корнелла (> 244 мВ • мс).
2. ЕхоКГ-критерії ГЛШ: маса міокарда ЛШ (ММЛШ) > 95 г/м2 для жінок і > 115 г/м2 для чоловіків.
3. Пульсовий тиск (у літніх осіб) ≥ 60 мм рт.ст.
4. Товщина комплексу інтима-медіа каротидної артерії (ТКІМ > 0,9 мм) або бляшка.
5. Каротидно-феморальна швидкість пульсової хвилі > 10 м/с.
6. КПІ < 0,9.
7. ХХН зі ШКФ 30–60 мм/хв/1,73 м2.
8. МАУ — 30–300 мг/24 год або співвідношення.
9. Альбумін/креатинін сечі — 30–300 мг/г; 3,4–34 мг/ммоль.
Активне виявлення субклінічного ураження артерій — це сучасна стратегія ранньої верифікації високого СС-ризику у безсимптомних осіб як із ГХС, так і з АГ. Комплексну оцінку стану артерій у хворих з АГ бажано проводити на рівні роботи лікаря загальної практики і обов’язково — на рівні лікаря-консультанта (спеціаліста). Найбільш доступними щодо рутинного використання у звичайній лікарській практиці є:
— визначення МАУ як маркера стану ендотелію та проведення офтальмоскопії з візуалізацією судин очного дна, що надають інформацію щодо ураження дрібних артерій при АГ і стану мікроциркуляції;
— УЗД судин шиї з метою виявлення атеросклеротичних бляшок та обчислення ТКІМ
> 0,9 мм або візуалізація хоча б однієї атеросклеротичної бляшки, що свідчать про вираженість субклінічного атеросклерозу в артеріях середнього калібру (каротидних, коронарних, церебральних);
— визначення КПІ АТ (< 0,9), який дозволяє встановити вираженість субклінічного або клінічно маніфестованого периферичного атеросклерозу — маркера системного атеросклеротичного ураження.
Прогностичне значення маркерів субклінічного атеросклерозу:
— Поява МАУ при АГ будь-якого ступеня тяжкості вказує на збільшення ризику розвитку ІХС та її ускладнень більше ніж удвічі.
— МАУ або підвищення співвідношення «креатинін/альбумін сечі» понад 20 мг/г при АГ є незалежним предиктором виникнення тяжких судинних подій: відносний ризик СС-смерті у гіпертензивних осіб впродовж року зростає у більше ніж 4,5 раза, виникнення ІХС — у 3,3 раза.
— Збільшення ТКІМ загальної сонної артерії на кожні 0,10 мм також супроводжується зростанням ризику ІМ на 15 %, інсульту — на 18 %.
— Зниження КПІ < 0,9 (дослідження ARIC) супроводжується збільшенням ризику розвит-ку ІХС у 2–3 рази, порушень мозкового кровообігу — у 4–5 разів, смертності — більше ніж
удвічі.
Безсимптомним пацієнтам із помірним рівнем ризику для оцінки ризику рекомендується проводити комп’ютерну томографію (КТ) для визначення рівня коронарного кальцію (індекс Агатстона), що є незалежним маркером ризику щодо розвитку ІХС та прогнозу захворювання. Дослідження The Rotterdam Calcification Study довело, що верхній діапазон значень індексу свідчить про 12-кратне збільшення ризику розвитку ІМ незалежно від класичних ФР навіть у людей старечого віку.
Нещодавно проведені дослідження показали, що мультидетекторна КТ коронарна ангіографія зі зниженим рівнем опромінення є високоефективним методом дослідження для уточнення рівня ризику серед пацієнтів як з низьким, так і з високим рівнем ризику.
Крім того, у безсимптомних пацієнтів із помірним ризиком об’єктивну оцінку ступеня атеросклерозу коронарних артерій можна отримати за допомогою різних методів, таких як ЕКГ-проба з дозованим фізичним навантаженням — на велоергометрі або тредмілі, стрес-ехокардіографія або радіонуклідна сцинтиграфія. Діагностична цінність МРТ у наш час обговорюється.
Групи осіб, які потребують оцінки серцево-судинного ризику
Групи осіб, яким показане визначення сукупного СС-ризику за шкалою SCORE:
— у всіх чоловіків віком ≥ 40 років та жінок ≥ 50 років (або після настання менопаузи), незалежно від наявності чи відсутності симптомів і ФР;
— в осіб хоча б із ≥ 1 ФР (АГ, ДЛП, куріння тощо);
— якщо особа висловила бажання оцінити свій СС-ризик;
— в осіб зі спадковою схильністю щодо раннього розвитку ССЗ або спадковою гіперліпідемією;
— в осіб із підозрою на ССЗ;
— в осіб із нічним апное й еректильною дисфункцією;
— в осіб із низьких соціальних класів, незалежно від інших ФР (вважається, що вони знаходяться в групі підвищеного СС-ризику).
На індивідуальному рівні стратифікація СС-ризику в осіб без симптомів ССЗ дозволяє:
— встановити індивідуальний СС-ризик, ґрунтуючись на концепції «ризик — вік» (наприклад, 40-літній чоловік-курець із ФР може мати такий же СС-ризик, як і 60-літній чоловік без ФР);
— сформувати мотивацію пацієнта та його відповідальність щодо збереження власного здоров’я;
— визначити індивідуальний план зниження СС-ризику, чіткі цілі та терміни профілактичних втручань.
ІІ етап. Ключові цілі профілактики серцево-судинних захворювань
Наступним кроком після встановлення ступеня СС-ризику є визначення індивідуальних цілей активного профілактичного втручання для його ефективного зниження. Основною вимогою є персоніфікація рекомендацій щодо корекції кожного наявного у пацієнта ФР. Заходи із СС-профілактики насамперед показані хворим на ССЗ та іншим категоріям осіб високого/дуже високого ризику їх розвитку. Нижче подані узагальнені ключові цілі СС-профілактики.
Ключові цілі профілактики серцево-судинних захворювань
1. Повна відмова від куріння.
2. Здорове харчування з низьким умістом насичених жирів з акцентом на цільнозернові продукти, овочі, фрукти, рибу.
3. Регулярні фізичні навантаження — 30 хвилин щодня (2,5–5 годин помірної інтенсивної фізичної активності на тиждень або 30–60 хвилин у більшість днів).
4. Індекс маси тіла (ІМТ) 20–25 кг/м2.
5. Окружність талії < 94 см (чоловіки), < 80 см (жінки).
6. АТ < 140/90 мм рт.ст.
7. Цільовий рівень холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) залежить від СС-ризику:
— дуже високий ризик: ХС ЛПНЩ < 1,8 ммоль/л (70 мг/дл) або зниження щонайменше на 50 %, якщо показник ХС ЛПНЩ знаходиться в межах 1,8–3,5 ммоль/л (70 і 135 мг/дл);
— високий ризик: ХС ЛПНЩ < 2,6 ммоль/л (100 мг/дл) або зниження щонайменше на 50 %, якщо показник знаходиться в межах 2,6–5,2 ммоль/л (100–200 мг/дл);
— помірний ризик: ХС ЛПНЩ < 3 ммоль/л (115 мг/дл).
8. Глюкоза крові < 6 ммоль/л (110 мг/дл), при ЦД — глюкоза крові < 7 ммоль/л, глікозильований гемоглобін (HbA1c) < 7 % (˂ 53 ммоль/моль).
Примітка. Вторинні цільові рівні: не-ХС ЛПВЩ ˂ 2,6; 3,4 і 3,8 ммоль/л (100; 130 і 145 мг/дл) для дуже високого, високого і помірного ризику відповідно. Апопротеїн В (апоВ) ˂ 80 мг/дл і ˂ 100 мг/дл для дуже високого і високого СС-ризику відповідно. ХС ЛПВЩ — немає цільових рівнів, але ˃ 1,0 ммоль/л (˃ 40 мг/дл) у чоловіків і ˃ 1,2 ммоль/л (˃ 48 мг/дл) у жінок вказують на більш низький ризик. ТГ — немає цільових рівнів, але ˂ 1,7 ммоль/л (˂ 150 мг/дл) вказує на нижчий ризик, а більш високі рівні вказують на необхідність брати до уваги інші ФР.
Лікар разом із пацієнтом на підставі результатів індивідуальної стратифікації СС-ризику та визначених цілей профілактики складають відповідний план зниження СС-ризику. Європейськими рекомендаціями з профілактики ССЗ (ESC, 2016) наголошується на необхідності ефективної взаємодії лікаря і пацієнта на шляху до оптимізації процесу оздоровлення способу життя, для чого пропонують «10 стратегічних кроків»:
1. Створити «лікувальний союз» на основі взаємної симпатії між лікарем і пацієнтом.
2. Консультувати всіх пацієнтів і членів їх сімей із ФР або ССЗ.
3. Допомогти пацієнту усвідомити тісний взаємозв’язок між способом життя і станом здоров’я.
4. З’ясувати існування бар’єрів або моделей поведінки, здатних вплинути на зміну способу життя.
5. Досягти самостійного вибору пацієнтом розуміння необхідності модифікації способу життя.
6. Залучити пацієнта до активного самовиявлення ФР ССЗ.
7. Використовувати комбінацію різних впливів на стимулювання у нього зміни способу життя.
8. Скласти індивідуальний план для досягнення цілей зміни способу життя.
9. За необхідності залучати інших спеціалістів і медичний персонал (психотерапевта, дієтолога, медсестер тощо).
10. Моніторувати процес зміни способу життя на постійній основі.
ІІІ етап. Вибір методів немедикаментозних і фармакологічних втручань
Наступний, третій крок — складання комплексу немедикаментозних і медикаментозних втручань згідно з індивідуальним набором ФР, встановленою категорією ризику і визначеними цілями. Найважливішою складовою первинної і вторинної профілактики атеросклерозу та його ускладнень є модифікація способу життя, що включає відмову від куріння, боротьбу з надмірною масою тіла (особливо при центральному типі ожиріння), достатню фізичну активність, раціональне харчування. Однак особлива увага надається фармакологічному контролю АГ і ГХС. Модифікація цих ФР переконливо продемонструвала зниження захворюваності та смертності в осіб як із недіагностованими, так і з діагностованими ССЗ. Зокрема, ефективне зниження рівня систолічного АТ у популяції на 10 % у поєднанні зі зниженням ЗХС на 10 % призводить до зменшення кардіоваскулярної захворюваності та смертності майже наполовину.
IV етап. Моніторинг результатів реалізації заходів профілактики
Моніторинг і за потреби корекція заходів профілактичних втручань є найдовшим етапом ведення пацієнта високого кардіоваскулярного ризику, що включає оцінку динаміки ефективності лікування (досягнення поставлених цілей), контроль можливих побічних ефектів фармакотерапії, корекцію доз лікарських засобів (ЛЗ), навчання пацієнта з метою підвищення його прихильності до тривалого лікування тощо.
Рекомендації щодо модифікації способу життя і фармакотерапії з метою зниження кардіоваскулярного ризику
Це основа ефективної СС-профілактики.
Рекомендації щодо куріння
Будь-який вид куріння (активне чи пасивне) є сильним і незалежним ФР ССЗ, тому всі курці мають отримати рекомендації щодо припинення куріння. За необхідності їм має бути запропонована допомога, зокрема фармакологічна, а саме рекомендується застосовувати нікотин-замісну терапію (НЗТ), а у деяких випадках — такі препарати, як вареніклін або бупропіон. НЗТ, вареніклін і бупропіон зазвичай призначаються в рамках програми лікування абстинентного синдрому. НЗТ — у формі жувальної гумки, трансдермальних нікотинових пластирів, назального спрею, інгаляторів і сублінгвальних таблеток — широко застосовуються для допомоги у найбільш важкі перші тижні відмови. Описано успішний досвід при відсутності побічних ефектів застосування нікотинового пластиру у пацієнтів з ІХС. Антидепресант нортриптилін та антигіпертензивний препарат клонідин також допомагають кинути палити, але через наявність побічних ефектів вони належать до препаратів другої лінії.
Слід уникати пасивного куріння, оскільки воно також збільшує ризик ССЗ. Необхідно формувати у дітей, підлітків і молодих людей розуміння шкоди куріння. Особливу увагу слід приділяти особам, які нещодавно кинули курити, з метою запобігання збільшенню у них маси тіла.
Рекомендації щодо харчування
Відомо, що характер харчування впливає на розвиток ССЗ — як унаслідок впливу на рівень ЗХС, АТ, масу тіла та розвиток ЦД, так і через інші механізми. В табл. 1 надані основні складові здорового харчування та принципи дієтотерапії при СС-профілактиці згідно з Європейськими рекомендаціями.
В пацієнтів із підвищеним рівнем ЗХС і його проатерогенних фракцій, а також у осіб з ризиком їх підвищення оптимізація харчування повинна бути доповнена такими рекомендаціями:
— не вживати більше 3 яєчних жовтків на тиждень, включаючи жовтки, використовувані для приготування їжі;
— обмежити споживання субпродуктів (печінки, нирок), ікри, креветок; всіх видів ковбас, вершкового масла, жирних сортів молочних продуктів;
— смаження їжі на тваринних жирах слід замінити відварюванням, тушкуванням, приготуванням на пару, в духовці. Перед приготуванням необхідно зрізати видимий жир зі шматків м’яса та шкіру з птиці;
— віддати перевагу рибним стравам, овочам і фруктам;
— готувати на рослинних оліях.
Рекомендації щодо контролю маси тіла
Надмірна маса тіла та ожиріння асоціюються з підвищеним ризиком смерті при ССЗ. З іншого боку, існує J-подібна залежність між значенням ІМТ і смертністю від усіх причин. Загальна смертність найнижча в осіб з ІМТ 20–25 кг/м2. Надмірна маса тіла визначається як ІМТ ≥ 25–
30 кг/м2, ожиріння — як ІМТ ≥ 30 кг/м2. Абдомінальне ожиріння можна легко виявити шляхом вимірювання окружності талії; це повинно бути виконано в усіх осіб із надмірною масою тіла або у тих, хто має ДЛП або підвищений ризик виникнення кардіоваскулярних подій. Рекомендується контролювати два показники маси тіла:
— при ІМТ > 25 кг/м2 (особливо при ІМТ
> 30 кг/м2) рекомендовано знижувати масу тіла, оскільки це асоціюється з позитивними ефектами щодо контролю АТ і ДЛП і зменшує ризик ССЗ;
— при окружності талії (ОТ) 80–88 см у жінок і 94–102 см у чоловіків подальше збільшення маси тіла заборонене. Рекомендовано знижувати масу тіла при ОТ > 88 см у жінок і > 102 см у чоловіків.
Рекомендації щодо фізичної активності
Будь-яка фізична активність асоціюється зі зниженням ризику ССЗ.
— Здорові дорослі особи повинні займатися 2,5–5 годин на тиждень аеробною фізичною активністю середньої інтенсивності або 30–60 хвилин у більшість днів, або 1–2,5 години на тиждень.
— Осіб, які ведуть малорухливий спосіб життя, необхідно заохочувати розпочинати тренувальні програми легкої інтенсивності.
— Аеробна фізична активність повинна проводитися декількома сеансами тривалістю ≥ 10 хвилин впродовж тижня (4–5 днів/тиждень).
— Пацієнти, які перенесли ІМ, аортокоронарне шунтування, стентування, хворі на стабільну стенокардію або СН після консультації з лікарем повинні виконувати аеробні динамічні (нестатичні) фізичні навантаження помірної або знач-ної інтенсивності тривалістю сеансу 30 хвилин
≥ 3 разів на тиждень. Пацієнтам, які ведуть малорухливий спосіб життя, тренувальну програму рекомендовано розпочати з легких фізичних вправ після оцінки можливих ризиків.
Рекомендації з корекції психосоціальних факторів
Рекомендована мультимодальна поведінкова стратегія, що включає освітні програми, фізичне тренування, психологічну терапію для усунення впливу психосоціальних факторів ризику.
— За наявності клінічно значущої депресії, тривоги, ворожості можна розглянути психо- та/або відповідну фармакотерапію для корекції афективних симптомів і поліпшення якості життя. Такий підхід може покращити настрій, підвищити якість життя.
Фармакотерапія як обов’язковий компонент первинної і вторинної серцево-судинної профілактики
Немедикаментозна профілактика ССЗ є базовим етапом будь-яких профілактичних заходів.
З метою зниження ризику розвитку ССЗ та їх ускладнень у хворих високого СС-ризику з АГ, ДЛП, ЦД, ожирінням, іншими ФР та їх поєднанням як необхідний компонент первинної профілактики застосовується фармакотерапія (ФТ):
1. Гіпотензивна — переважно на основі інгібіторів ренін-ангіотензин-альдостеронової системи (РААС).
2. Гіполіпідемічна — насамперед статини, рідше — інші ЛЗ.
3. Гіпоглікемічна — при ЦД.
Вторинна СС-профілактика передбачає використання ФТ, спрямованої на покращення прогнозу пацієнтів: зниження ризику СС-ускладнень і смертності та збільшення тривалості життя. Вона включає 3 головні групи ЛЗ, яким притаманна здатність знижувати ризик розвитку СС-ускладнень у хворих із діагностованими ССЗ на ґрунті атеросклерозу приблизно на 20–25 %:
— інгібітори РААС (ІАПФ або АРА);
— статини;
— антитромбоцитарні (переважно ацетилсаліцилова кислота).
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/82-1.jpg)
/83-1.jpg)
/83-2.jpg)
/84-1.jpg)
/84-2.jpg)
/86-1.jpg)
/87-1.jpg)