Резюме
У статті висвітлено етіопатогенез, клінічну картину, діагностику, менеджмент та прогноз раптової екзантеми. Дане захворювання зустрічається в майже всіх дітей раннього віку, але недостатньо відоме медичній спільноті. Раптова екзантема в дітей, переважно віком від 6 міс. до 2 років, викликається вірусами герпесу (HSV-6, HSV-7) що передаються повітряно-крапельним та контактним шляхом, і характеризується гіпертермічним синдромом і екзантемою. Гіпертермічний синдром (≥ 39 °С) триває приблизно 3 дні. З 4-го дня хвороби температура тіла нормалізується, але з’являються плямисті висипання, переважно на тулубі. Вони тривають теж 3 дні, інколи залишаючи після себе еритему. Захворювання слід диференціювати з низкою станів, починаючи з банального прорізування зубів в дитини й закінчуючи стартом гострої менінгококової інфекції. Подібно до раптової екзантеми можуть перебігати лихоманки невідомої етіології, краснуха, кір, скарлатина, інфекційна еритема, енантеми ентеровірусного походження, токсико-алергічні висипи, пневмонія, пієлонефрит, отит. Існує ціла низка лабораторних методів верифікації діагнозу, але серед них найчастіше застосовується імуноферментний аналіз та полімеразна ланцюгова реакція з використанням зворотної транскриптази. Для лікування в гарячковий період слід використовувати нестероїдні протизапальні середники. Показано також симптоматичне лікування. Клінічні дані щодо використання противірусних препаратів ганцикловір, фоскарнет, цидофовір нечисленні, їх ефективність суперечлива. Основні критерії діагнозу раптової екзантеми такі: вік дитини 6 міс. — 2 роки; раптовий початок з лихоманкою ≥ 39 °С, що утримується протягом 3–4 днів при відносно задовільному загальному стані; поява екзантеми з 4-го дня захворювання, переважно на тулубі, на фоні нормалізації температури тіла; у більшості випадків захворювання має добрий перебіг і не вимагає спеціального лікування. Разом з тим воно може бути маскою інших, значно серйозніших захворювань та ускладнень, у зв’язку з чим потрібне ретельне медичне спостереження за хворою дитиною.
В статье освещены этиопатогенез, клиническая картина, диагностика, менеджмент и прогноз внезапной экзантемы. Данное заболевание встречается у практически всех детей раннего возраста, но недостаточно известно медицинскому сообществу. Внезапная экзантема у детей, преимущественно в возрасте от 6 мес. до 2 лет, вызывается вирусами герпеса (HSV-6, HSV-7), которые передаются воздушно-капельным и контактным путем, и характеризуется гипертермичным синдромом и экзантемой. Гипертермичный синдром (≥ 39 °С) длится приблизительно 3 дня. С 4-го дня болезни температура тела нормализуется, но появляются пятнистые высыпания, преимущественно на туловище. Они также удерживаются 3 дня, иногда оставляя после себя эритему. Заболевание следует дифференцировать с рядом состояний, начиная с банального прорезывания зубов и заканчивая стартом острой менингококковой инфекции. Подобно внезапной экзантеме могут протекать лихорадки неизвестного генеза, краснуха, корь, скарлатина, инфекционная эритема, энантемы энтеровирусного происхождения, токсико-аллергические высыпания, пневмония, пиелонефрит, отит. Существует целый ряд лабораторных методов верификации диагноза, но среди них чаще всего применяются иммуноферментный анализ и полимеразная цепная реакция с использованием возвратной транскриптазы. Для лечения в лихорадочный период следует использовать нестероидные противоспалительные средства. Также показано симптоматическое лечение. Клинические данные относительно использования противовирусных препаратов ганцикловир, фоскарнет, цидофовир немногочисленны, их эффективность спорная. Основные критерии диагноза внезапной экзантемы следующие: возраст ребенка 6 мес. — 2 года; внезапное начало с лихорадкой ≥ 39 °С, которая удерживается на протяжении 3–4 дней при относительно удовлетворительном общем состоянии; появление экзантемы с 4-го дня заболевания, преимущественно на туловище, на фоне нормализации температуры тела; в большинстве случаев заболевание имеет благоприятное течение и не требует специального лечения. Вместе с тем оно может быть маской других, более серьезных заболеваний и осложнений, в связи с чем необходимо тщательное медицинское наблюдение за больным ребенком.
The article describes etiopathogenesis, clinical picture, diagnosis, management and prognosis of exanthema subitum (ES). The disease occurs in nearly all infants and is not well-known in the general medical community. Exanthema subitum in children, mostly aged 6 months to 2 years, is caused by herpes viruses (HSV-6, HSV-7), which are aerosol-transmissible and communicable, and is characterized by hyperthermiс syndrome and rash. Hyperthermic syndrome (≥ 39 °C) lasts for about 3 days. On day 4 of disease, body temperature normalizes, but blotchy rash appears, mainly on the trunk. It also lasts for 3 days, sometimes resulting in erythema. The disease must be differentiated with other states, from tooth eruption in a child and to the onset of acute meningococcal infection. Fever of unknown etiology, rubella, measles, scarlet fever, fifth disease, enteroviral enantemа, toxemia and allergic rashes, pneumonia, pyelonephritis, otitis media my have the same manifestations as ES. There are a number of laboratory methods for verifying the disease, but enzyme-linked immunosorbent assay and reverse transcription polymerase chain reaction are being used most often. For the treatment in febrile period, non-steroidal anti-inflammatory drugs should be administered. Symptomatic treatment is also indicated. There are few clinical data on the use of antiviral drugs such as ganciclovir, foscarnet, cidofovir, their effectiveness is controversial. The main criteria for the diagnosis of ES are: age from 6 months to 2 years; sudden onset with fever ≥ 39 °C or higher during 3–4 days at a relatively satisfactory general condition; the appearance of exanthema from the 4th day of illness, mostly on the trunk, against the normalization of body temperature; in most cases has a favorable course and does not require special treatment. However, it may be a mask of other, much more serious diseases and complications, and therefore requires careful medical supervision of a sick child.
Вступ
У доступній нам літературі детальний опис нозологічної одиниці «раптова екзантема» (РЕ, шифр В08.2 за МКХ-10) зустрічається рідко. Частіше опис клініки цього захворювання, засобів верифікації діагнозу й курації можна зустріти в характеристиці хвороб, що викликаються всією герпевірусною мозаїкою, але в цих роботах увага на РЕ не акцентується, немає опису цілісної картини. І в підручнику «Інфекційні хвороби в дітей» за редакцією С.О. Крамарьова і О.Б. Надраги (Київ: ВСВ «Медицина», 2010) ця патологія згадана, але теж у розділі «Герпевірусні інфекції, спричинені герпевірусами типів 6, 7 і 8». На додаток РЕ не включена в навчальну програму вищих навчальних медичних закладів, незважаючи на те що на неї хворіють практично всі діти раннього віку. У зв’язку з цим ми поставили за мету більш повно поінформувати медичну спільноту про цю цікаву, просту й одночасно складну для діагностики патологію.
Раптова екзантема, або дитяча розеола, або псевдокраснуха, або триденна лихоманка, або шоста хвороба (шоста за рахунком дитяча інфекція тривалістю шість днів), — гостра вірусна інфекція в дітей раннього віку, викликана вірусами герпесу, що передається повітряно-крапельним або контактним шляхом та перебігає з гіпертермічним синдромом і висипанням на шкірі. Хвороба завершується видужанням та формуванням стійкого довічного імунітету.
Уперше дитяча розеола описана в підручнику «Практичний трактат хвороб дітей» (J. Мeigs et W. Pepper’s, 1870). У 1910 р. J. Zahorsky описав перші випадки екзантеми, а в 1941 р. B. Breese вже детальніше вивчив клінічні прояви хвороби. У 1950 р. C. Kempe et al. описали передачу вірусу РЕ через кров від одного немовляти до іншого й у мавп — через кров і виділення з носа [2].
Етіологія
Герпесвіруси (Herpesviridae) — велика група ДНК-вмісних вірусів, що викликають різноманітні захворювання в людей і ссавців. Серед них виокремлюють 8 представників сімейства герпесвірусів, що можуть викликати захворювання в людей. Одним з них є вірус герпесу 6-го типу (HSV-6). Герпесвірус 6-го типу відносно недавно був внесений до списку людських патогенів і є серйозним претендентом на роль етіологічного агента таких захворювань, як розсіяний склероз, енцефаліт, лихоманка в дітей із судомним синдромом, інфекційний мононуклеоз, раптова екзантема. Є дані про те, що герпевірус 6-го типу є кофактором СНІДу, назофарингеальної карциноми та деяких видів карцином шийки матки. Також вивчалася роль цього вірусу у виникненні фебрильних судом у дітей віком 1 міс. — 7 років, при яких його роль доведена у 20–41 % випадків.
HSV-6 уперше виявлений S. Salahuddin et al. у 1986 р. у дорослих, хворих на лімфоретикулярні захворювання та інфікованих вірусом імунодефіциту людини. Через два роки K. Yamanishi et al. ідентифікували цей же вірус у крові чотирьох малят із вродженою розеолою. HSV-6 селективно тропний до CD4+-Т-клітин, але також здатний пошкоджувати Т-клітини з детермінантами CD3+, CD5+, CD7+, CD8+. Вірус реплікується в багатьох первинних і рекультивованих культурах різного походження: Т-лімфоцитах, моноцитарно-макрофагальних, гліальних клітинах, клітинах тимусу, мегакаріоцитах, у свіжовиділених лімфоцитах людини. Ростовий цикл вірусу триває 4–5 днів. Оболонковий віріон ідентифікували методом електронної мікроскопії на 5-й день після інфікування в цитоплазмі клітин і екстрацелюлярно; вірусну ДНК і нуклеокапсид — на 3-й день. Інфіковані герпесвірусом клітини на 5-й день утворювали синцитії з ядерними й цитоплазматичними включеннями; спостерігалися балоноподібні великі клітини; подальша репродукція вірусу супроводжувалась деструкцією й лізисом клітин, і на 5–10-й день майже 90 % усіх клітин були пошкоджені ним. Виявлення HSV-6 у зразках слини й мокротиння вказує на те, що вірус знаходиться в слинних залозах людини, а експерименти in vitro показали, що він у латентній фазі зберігається в моноцитах/макрофагах. У природних умовах основним шляхом передачі вірусу є повітряно-крапельний. Не виключений вертикальный шлях зараження, тому що антигени вірусу знаходять в абортивному матеріалі при спонтанних абортах. Не виключається й статевий шлях передачі вірусу та перинатальне зараження. Можливо, транзиторна гіпертермія новонароджених якраз і пов’язана з первинним інфікуванням герпесвірусом. Персистенція HSV-6 у клітинах крові в зовні здорових людей, включаючи донорів, є серйозним фактором ризику передачі вірусу при переливанні крові та її компонентів, трансплантації органів і тканин. Експериментальні дослідження свідчать про те, що HSV-6 латентно інфікує моноцити й макрофаги різних тканин, а також cтовбурові клітини кісткового мозку, у яких у майбутньому відбувається його реактивація [1].
У підлітків і дорослих із HSV-6 пов’язаний безсимптомний перебіг сечової інфекції. Крім цього, реактивація латентно персистуючого в центральній нервовій системі вірусу може викликати розвиток менінгоенцефаліту чи мієліту.
Подальше дослідження вірусу в людей із різною патологією показало, що він існує у двох варіантах: А і В (HSV-6А, HSV-6В). Вони відрізняються між собою деякими особливостями, але для практики має значення їх причетність до різних захворювань. Якщо HSV-6А відповідальний за нейровірулентність, то HSV-6В є основним етіопатогеном РЕ, але виділяється й у хворих з лімфопроліферативними й імуносупресивними захворюваннями.
HSV-7 уперше виділений із СD4+-Т-клітин здорових людей у 1990 р. у Військово-медичному НДІ США. Пізніше вірус з аналогічними характеристиками був виділений іншими дослідниками. Епідеміологічні дослідження показали, що HSV-7 доволі поширений: вік дітей 0–11 міс. — 0 %, 12–23 міс. — 50 %, 24–35 міс. — 75 %, старші від 36 міс. — 100 %. У крові донорів вірус виявлений у 97,3 % обстежених. Поширення інфекції й шляхи її передачі невідомі. Є дані про виділення HSV-7 зі слини інфікованих, а також персистенцію вірусів у Т-лімфоцитах, у зв’язку з чим найбільш вірогідним є повітряно-крапельний шлях передачі інфекції, особливо в дітей раннього віку. Є докази передачі інфекції при переливанні крові або її компонентів. Значення HSV-7 у патології детально не вивчена. Вірус асоціюють з лімфопроліферативними захворюваннями, синдромом хронічної втоми, набутим імунодефіцитом. Ймовірно, що HSV-7 може бути причиною раптової екзантеми, але не прямо, а опосередковано, за рахунок реактивації HSV-6 із латентного стану [4–7].
Епідеміологія
РЕ найбільш поширена серед дітей віком від 6 до 24 міс., що пов’язано з втратою материнського імунітету. У новонароджених за наявності материнських антитіл може існувати відносний захист проти HSV-6, проте майже всі діти інфікуються до 3-річного віку та зберігають імунітет на все життя. Вважається, що 80–95 % дітей віком до 5 років хворіють на це захворювання. Ми спостерігали двох дітей одно- та півторамісячного віку (ідеальні санітарно-побутові умови проживання та догляд, природне вигодовування) з класичним перебігом РЕ. Ця ситуація може підтвердити висновки деяких дослідників про те, що захворювання дітей віком до 6-місячного віку можуть становити доволі велику частку всіх випадків цього захворювання.
Рідше інфікуються діти старшого віку, підлітки й дорослі. Пік захворювання припадає на весну й осінь. Дівчатка й хлопчики хворіють однаково часто. Основні шляхи передачі вірусу вивчені недостатньо, але відомо, що після первинного інфікування він персистує в крові, сечі, слині, спинномозковій рідині, бронхолегеневому й інших фізіологічних секретах. Ймовірно, інфікування малят здійснюється шляхом тісного контакту з дорослими. Можливі й інші способи інфікування, розглянуті вище. Після перенесеного захворювання імунітет зберігається на все життя, але, за даними літератури, реінфекція HSV-6 спостерігалася у хворих із порушеним імунним статусом, імуносупресією (трансплантація органів, СНІД тощо).
Вакцинопрофілактика відсутня. Основні профілактичні заходи полягають в ізоляції хворої дитини в період лихоманки та ретельному спостереженні (close observation!) з метою запобігання ускладненням або раннього їх виявлення [1, 3, 4].
Патогенез
Після потрапляння в організм дитини HSV-6 проникає в Т-лімфоцити й макрофаги, де перебуває в латентному стані. При певній ситуації (перегрівання або переохолодження, захворювання, що знижують імунітет, авітаміноз, стрес та ін.) вірус починає активно розмножуватися й виділятися в кров, де стимулює продукцію цитокінів (інтерлейкіну й фактора некрозу пухлини альфа), що реагують з клітинними й циркулюючими імунними комплексами, викликаючи появу висипань. Потрапляння вірусу в кров також стимулює продукцію нейтралізуючих антитіл. Специфічні антитіла ІgМ з’являються в крові протягом перших 5 днів від початку клінічних симптомів, знижуються протягом 1–2 міс., після чого не визначаються. Рівень специфічних IgG підвищуються протягом 2–3-го тижня хвороби разом з збільшенням їх авідності. Надалі вони персистують протягом усього життя. Деякі дослідники показують, що в дітей титр ІgG до HSV-6 може наростати до високих значень унаслідок гострого інфікування іншим агентом. Не виключається також можливість реактивації латентного HSV-6, що раніше інфікував моноцити й макрофаги різних тканин, а також стовбурові клітини кісткового мозку [13].
Клінічна картина
Інкубаційний період РЕ становить 5–15 днів, після чого захворювання починається раптово з підйому температури тіла до 39–40 °С, що зберігається 3–4, інколи до 6 днів та непогано контролюється ібуфеном чи парацетамолом. Незважаючи на гіпертермію, у переважної більшості дітей відсутні катаральні явища. Проте в 5–35 % дітей віком від 1,5 до 3 років можуть виникнути фебрильні судоми [1, 7]. Відносно рідко в дітей віком до одного року життя може спостерігатися діарея, закладеність носа, збільшення шийних лімфатичних вузлів, гіперемія мигдаликів, гіперемія й набряк повік, дрібні макуло-папульозні висипи на м’якому піднебінні та язичку (плями Nagayama’s), ознаки катарального отиту, пульсація великого тім’ячка.
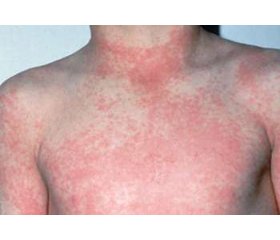
На 4–6-ту добу захворювання відбувається критичне падіння температури тіла, завдяки чому створюється враження, що дитина видужує. Однак з’являється висип, спочатку на спині, він швидко поширюється на живіт, грудну клітку, розгинальні поверхні рук. На обличчі й ногах висип незначний або взагалі відсутній. Його елементи діаметром 1–5 мм мають розеольозний, макульозний або змішаний характер, не зливаються, не сверблять, не заразні. При боковому освітленні видно, що висип злегка піднімається над поверхнею шкіри. У цей період загальний стан дитини не погіршується, а сам висип зникає протягом 2–4 днів, інколи залишаючи після себе еритему. Описані випадки, коли хвороба перебігає з гіпертермією без висипу. Разом з тим поява висипу є своєрідним прапором перемоги над захворюванням і знімає багато запитань в учасників цього «загадкового» процесу (лікарі — пацієнти — батьки). І все ж дітей з гіпертермією або висипом має оглянути педіатр та дитячий інфекціоніст.
Диференціальна діагностика
Диференціальна діагностика надзвичайно утруднена через мізерність симптомів захворювання та їх швидкоплинність. Крім цього, як ми уже зазначали, не всі знають про існування такої нозології. Усе ж захворювання слід диференціювати з рядом станів, починаючи з банального прорізування зубів у дитини й закінчуючи стартом гострої менінгококової інфекції. Подібно до РЕ можуть перебігати лихоманки невідомої етіології, краснуха, кір, скарлатина, інфекційна еритема, енантеми ентеровірусного походження, токсико-алергічні висипи, пневмонія, пієлонефрит, отит [8, 9].
Ускладнення
Ускладнення при РЕ розвиваються рідко, переважно в дітей з імунодефіцитом. Описано випадки розвитку гострого міокардиту, поліневриту, менінгоенцефаліту, судом із наступним розвитком епілепсії, ідіопатичної тромбоцитопенічної пурпури, реактивного гепатиту, інвагінації кишечника, постінфекційної астенії [1, 11]. У дітей, які хворіли на РЕ, спостерігаються часті респіраторні захворювання, прискорений ріст аденоїдів. У випадках розвитку ускладнень необхідно проконсультувати дитину в дитячого невролога, кардіолога, гастроентеролога, лор-спеціаліста та провести необхідні лабораторно-інструментальні обстеження.
Лабораторна діагностика
Лабораторна діагностика РЕ здійснюється із застосуванням сучасних методів. Важкі для діагностики персистуючу й латентну форми інфекції HSV-6 можна виявити в лімфоцитах периферичної крові або інших тканинах методом гібридизації (полімеразна ланцюгова реакція, ПЦР). Недавно розроблена ПЦР з використанням зворотної транскриптази дає змогу надійно диференціювати латентну інфекцію HSV-6 або реактивацію інфекції.
Також існує низка серологічних методів верифікації діагнозу: імунофлюоресцентний метод, імуноферментний аналіз, імуноблотинг, імунопреципітація. Серед них імуноферментний аналіз використовується найбільш часто.
Визначення титру специфічних IgM використовується для діагностики гострої інфекції або реактивації, а також виявлення перехресно реагуючих антитіл до інших ДНК вірусів, особливо HSV-7. Разом з тим серологічні тест-системи не дозволяють диференціювати варіанти А и B HSV-6. Таке дослідження можна зробити тільки в науково-дослідних лабораторіях.
IgG-антитіла з’являються на 7-й день, досягаючи максимуму через 2–3 тижні, і персистують упродовж тривалого часу.
Серологічне дослідження слід доповнювати виділенням вірусу і/або виявленням генома. При імунних порушеннях і реактивації HSV-6-інфекції кількість клітин, що несуть вірусний геном, зростає до 50–70, а виявлення клітин, що несуть геном, у межах 200–7500 свідчить про патогенетичний зв’язок реактивованої HSV-6-інфекції із захворюванням.
У традиційному аналізі крові реєструється лейкопенія, відносний лімфоцитоз, еозинопенія, гранулоцитопенія [3, 10, 13].
Лікування
Хворих дітей ізолюються на період лихоманки та виключення інших інфекційних захворювань. Приміщення, де перебуває пацієнт, підлягають щоденному вологому прибиранню та регулярному провітрюванню. У гарячковий період дитині необхідне надмірне пиття частими, дрібними порціями, їжа — залежно від апетиту. Як жарознижувальне слід використовувати нестероїдні протизапальні середники (парацетамол, ібупрофен). Показані також симптоматичні засоби. Клінічні дані щодо використання пропонованих противірусних препаратів (ганцикловір, фоскарнет, цидофовір) нечисленні, їх ефективність суперечлива [3, 9].
Прогноз
У більшості випадків перебіг РЕ доброякісний, без ускладнень, закінчується повним видужанням із формуванням постійного носійства HSV-6 та такого ж імунітету, у зв’язку з чим захворювання не повторюється [1, 11].
Висновки
Наведемо основні критерії діагностики РЕ:
— вік дитини 6 міс. — 2 роки;
— раптовий початок із лихоманкою 39 °С і вище;
— постійно висока лихоманка протягом 3–4 днів при відносно задовільному загальному стані;
— плямисті висипання, локалізовані переважно на тулубі, з’являються в день нормалізації температури тіла;
— відсутній свербіж.
У більшості випадків діагноз ставиться з моменту появи висипань Хвороба має добрий перебіг і прогноз та не вимагає спеціального лікування. Разом з тим це може бути маскою інших, значно серйозніших захворювань та ускладнень, у зв’язку з чим потрібне ретельне медичне спостереження за хворою дитиною.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Абатуров А.Е., Шестакович-Корецкая Л.Р. Вирус HHV-6-инфекции у детей // Здоровье ребенка. — 2007. — № 3(6).
2. Булат Л.М., Катилов А.В., Лайко Л.І., Лободюк А.А. Инфекционные (вирусные) экзантемы в практике педиатра // Дитячий лікар. — 2015. — № 2 (5–6). — С. 15-26.
3. Виговська О.В. Герпевірусні інфекції у дітей: класифікація, клінічні форми, прояви, соціально-медичні аспекти // Дитячий лікар. — 2016. — № 4. — С. 41-51.
4. Каражас Н.В., Малышев Н.А., Рыбалкина Т.Н., Калугина М.Ю., Бошьян Р.Е., Кистенева Л.Б., Чешик С.Г. Герпетические инфекции. Эпидемиология, клиника, диагностика, лечение и профилактика: Методические рекомендации. — М., 2007.
5. Кускова Т.К., Белова Е.Г. Семейство герпесвирусов на современном этапе // Лечащий врач. — 2004 — № 5. — С. 6-11.
6. Калугина М.Ю., Каражас Н.В., Рыбалкина Т.Н., Бошьян Р.Е., Ермакова Т.М., Тебеньков А.В. Актуальность диагностики инфекции, вызванной вирусом герпеса человека 6-го типа // Детские инфекции. — 2012. — № 1. — С. 60-63.
7. Мелехина Е.В., Чугунова О.Л., Каражас Н.В. Клинические формы инфекции, вызванной вирусом герпеса человека 6 типа, у детей старше одного года // Педиатрия и детская хирургия: Тезисы. — 2012. — Т. 3.
8. Никольский М.А., Радыш М.В. Роль вирусов герпеса человека 6 и 7-го типов в возникновении фебрильных судорог у детей // Вопросы диагностики и педиатрии. — 2012. — Т. 4, № 4. — С. 46-48.
9. Хегер П.Г. Детская дерматология. Дифференциальная диагностика и лечение у детей и подростков. — М., 2013. — 410-427.
10. Юлдашев М.А., Рихсиев У.Ш., Мун А.В. Внезапная экзантема у детей раннего детского возраста // Mолодой ученый. — 2015. — № 18. — С. 77-80.
11. Юлиш Е.И. Стратегия взаимоотношений и взаимодействий человека и герпевирусных инфекций // Здоровье ребенка. — 2007. — № 3(6). — С. 93-98.
12. Caserta M.T., Hall C.B., Schnabel K. et al. Diagnostic assays for active infection with Human herpesvirus 6 (HHV-6) // J. Clin. Virol. — 2010. — 48. — 55-57.
13. Flamand L., Komaroff A.L., Arbuckle J.H. et al. Review, part 1: Human herpesvirus-6-basic biology, diagnostic testing, and antiviral efficacy // J. Med. Virol. — 2010. — 82. — 1560-1568.