Вступ
Більшості неврологів та нейрохірургів відомі випадки, коли після оперативного видалення грижі міжхребцевого диска (МХД) у пацієнта замість покращання стану відмічається синдром невдало оперованого хребта. Причин таких ситуацій чимало, і вони активно обговорюються медичною спільнотою. Найчастіше розглядаються неадекватне за радикальністю або ускладнене хірургічне втручання, рецидиви гриж, післяопераційні зміни оперованого або суміжних хребтово-рухових сегментів [1–11]. Істотна роль відводиться недостатньому передопераційному інструментальному обстеженню, що впливає на вибір хірургічної тактики. За деякими оцінками, вклад цього чинника у формування синдрому невдало оперованого хребта становить 21 % [12].
Менше уваги в літературних джерелах приділяється дефектам передопераційного клінічного відбору як причині синдрому невдало оперованого хребта [6, 7, 9]. Тоді ж перебільшення клінічного значення або гіпердіагностика дискогенного нейрокомпресійного синдрому є вагомим фактором низької ефективності чи неефективності хірургічного лікування у випадках поєднаної патології з домінуванням невертеброгенного захворювання або коли грижа МХД є супутньою «німою» МРТ-знахідкою [13].
Мета — підвищення якості передопераційного відбору хворих із грижами МХД шляхом удосконалення диференціальної діагностики дискогенних нейрокомпресійних й інших захворювань, що супроводжуються больовим синдромом у шийно-плечовій або попереково-тазовій ділянках і кінцівках.
Матеріали та методи
За період 2013–2015 рр. до клініки малоінвазивної та лазерної спінальної нейрохірургії ДУ «Інститут нейрохірургії імені А.П. Ромоданова НАМНУ» було направлено 6847 пацієнтів зі стійким больовим синдромом у шийно-плечовій або попереково-тазовій ділянках та кінцівках, що пов’язували з грижами МХД, виявленими за даними МРТ.
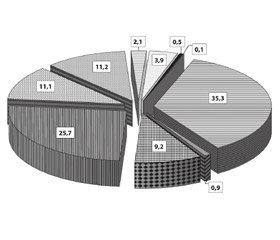
35,3 % цих хворих (2417 осіб) прооперовано з приводу дискогенної нейрокомпресійної патології.
У 64,7 % пацієнтів (4430 осіб) нейрохірургічне лікування не проводилось. У цій групі хворих оцінено структуру патології, що супроводжувалась болем, що мав різні механізми формування.
Результати
Згідно з отриманими даними, 0,9 % хворих (63 особи) із компресійним корінцевим синдромом не були оперовані (рис. 1). У цих випадках не встановлено абсолютних показань до операції та пацієнти віддали перевагу продовженню консервативного лікування.
У більшості неоперованих пацієнтів (63,8 %) під час подальшого обстеження діагностовано захворювання, що імітували вертеброневрологічні або значно превалювали над ними. Серед таких хворих більше ніж у половини було виявлено м’язово-тонічні та міосклеротомні синдроми (вторинні — вертеброгенні рефлекторні [14–18] або первинні — на тлі ентезопатій).
Ними були обумовлені локальні та регіонарні болі
в шийно-плечовій або попереково-тазовій ділянках (100 %), а також нейропатичні болі (9,2 %) внаслідок вторинних тунельних синдромів. Найпоширенішими з таких, за нашими даними, були синдроми надлопаткового нерва та синдром грушоподібного м’яза.
Рідше біль у хворих, яким не пропонувалось хірургічне лікування, був обумовлений дегенеративними та запальними хворобами суглобів (17,2 %) (здухвинно-крижових, кульшових, колінних, плечових) або запальними захворюваннями центральної та периферичної нервової системи (17,3 %) (мієлополірадикулоневритом, полірадикулоневритом, полігангліоневритом, плекситом, каудитом, поліневритом, мононевритом).
Ще рідше на консультацію до спінальних нейрохірургів потрапляли пацієнти з больовими синдромами внаслідок незапальних захворювань периферичного відділу нервової системи, як не пов’язаних із компресією нервів (полінейропатії, полімононейропатії) (268 спостережень — 6,0 % неоперованих хворих), так і компресійно-ішемічного генезу (тунельні невропатії) (144 спостереження — 3,3 %) [17, 19, 20]. Останні зумовлені локальними анатомічними змінами кісток, сухожиль, м’язів у зонах типових «капканів» на кінцівках. За даними О.С. Лєвіна (2005) [20], таких зон нараховується більше 3 десятків, при цьому рефлекторні вертеброгенні впливи не відіграють суттєвої ролі в їх виникненні. Переважно зустрічались ураження сере–динного нерва при карпальному тунельному синдромі, ураження ліктьового нерва при кубітальному синдромі та синдромі каналу Гійона, ураження латерального шкірного нерва стегна (хвороба Рота), метатарзалгія Мортона.
Зовсім рідко болі були пов’язані не з грижами МХД, а із запальними захворюваннями структур хребта та хребтового каналу (спондилітом, спондилодисцитом, епідуритом) або з пухлинами хребта та позахребтової локалізації (легенів, малого таза).
З 6847 амбулаторних хворих, направлених до клініки з діагнозом «грижа МХД», у 11,2 % (767 пацієнтів) діагностовано запальні захворювання нервової системи (ЗЗНС). У більшості цих хворих (645 — 84,2 %) ЗЗНС були єдиною причиною больового синдрому, а грижа МХД — випадковою МРТ-знахідкою. У 12,2 % хворих (94 особи) ЗЗНС комбінувались із клінічними проявами остеохондрозу хребта — рефлекторними вертеброгенними синдромами (м’язово-тонічним та міосклеротомним) і лише в 3,6 % (28 осіб) — з незначною дискогенною іритативною корінцевою симптоматикою.
ЗЗНС перебігали у формі мієлополірадикулоневриту (102 спостереження — 13 %), полірадикулоневриту та поліневриту (497 — 65 %), полігангліоневриту (12 — 2 %), плекситу (85 — 11 %), каудиту (56 — 7 %), мононевриту (15 — 2 %).
525 пацієнтам із ЗЗНС проведено лабораторне обстеження. У більшості пацієнтів при обстеженні методом полімеразної ланцюгової реакції (ПЛР) виявлено аномально високе навантаження генетичним матеріалом (фрагментами ДНК або РНК) різних типів вірусів герпесу, ентеровірусів або спірохет (Borrelia burgdorfery) сироватки крові та/або слини (відповідно 86, 2 та 0,5 %); методом імуноферментного аналізу — підвищення рівня специфічних IgМ та/або IgG до означених збудників (у 92 % — до герпесвірусів та 1 % — до борелії).
У порядку зменшення частоти виявлення ДНК типи герпесвірусів розташовувались таким чином: HHV-7 (86 %), EBV (73 %), HHV-6 (61 %), HSV-1 та HSV-2 (8 %), CMV (5 %), VZV (1 %). Змішана форма герпесвірусної інфекції відмічалась в 65 % хворих. У 0,5 % пацієнтів діагностовано нейробореліоз. Зв’язок з ентеровірусною інфекцією встановлено у 2 % випадків.
Розподіл за частотою підвищення рівня імуноглобулінів був таким: IgG до HSV-1/2 — 92 %, CMV — 88 %, EBV — 84 %, VZV — 74 %, HHV-6 — 69 %; IgM до HSV-1/2 — 4 %, EBV — 2 %, CMV — 1 %, VZV — 1 %.
Слід зазначити, що вищевказані методи (ПЛР крові та слини; серологічні), згідно з даними консенсусу з діагностики нейроінфекцій [21], мають сумнівний рівень діагностики саме нейроінфекційного процесу. Тому про клінічне значення встановлених збудників йшлося тільки при комплексній оцінці клініко-інструментальних та лабораторних даних, а також динаміки стану при застосуванні етіопатогенетичної терапії. Після проведення такого лікування в переважній більшості випадків неврологічна симптоматика регресувала повністю, тобто була зумовлена суто запальним захворюванням. Лише в 3,6 % хворих виникла потреба в консервативній терапії з приводу супутньої грижової патології.
Усе сказане проілюструємо типовим клінічним спостереженням.
Хворий З., 36 років, направлений до клініки з діагнозом «грижа МХД L5/S1 з компресійним корінцевим синдромом». Хворий скаржиться на пекучий, часом прострілюючий біль, що періодично змінює локалізацію, спостерігаючись переважно чи по передній поверхні лівого стегна, зоні «лампасу» зліва, чи по задній поверхні лівої нижньої кінцівки, у лівій сідниці. Біль мало залежить від рухів. Сила його вночі — 6–8 балів (за візуальною аналоговою шкалою), удень — 4–5 балів. У зоні болю хворий відмічає заніміння. Порушене сечовиділення за типом імперативних позивів. Упродовж захворювання постійно відчуває загальну слабкість, періодично — озноби.
Анамнез захворювання. Захворів раптово 1,5 міс.
тому, відчувши вранці біль у нижній кінцівці. Перед цим під час ремонту оселі тривалий час тяжко працював фізично та в нічний час спав на підлозі. Декілька років тому відмічав болі такої ж локалізації та характеру, що мали значно меншу інтенсивність.
Анамнез життя: часто хворіє на ангіни.
При огляді: симптом Нері «+». Черепно-мозкові нерви — без особливостей. Парезів та атрофії м’язів кінцівок не виявлено. Сухожильні та періостальні рефлекси з верхніх кінцівок помірної вираженості, S = D; колінні — різко підвищені, з розширеною рефлексогенною зоною, S = D; ахілові — помірної вираженості, S ≤ D. Поверхневі черевні рефлекси значно знижені з обох боків. Двобічний позитивний симптом Штрюмпеля. Гіпестезія дерматомів L3–S3 зліва. Болюча пальпація проекцій n. femoralis, n. ischiadicus, n. peroneus зліва, а також паравертебральних точок у всій поперековій ділянці, переважно зліва. Рухи в хребті обмежені несуттєво. Згинання в попереку та натужування істотно не підсилюють біль.
Дані неврологічного огляду підтверджені нейрофізіологічним обстеженням, що виявило радикулопатію L3–S3, залучення в патологічний процес пірамідних шляхів, порушення провідності периферичних нервів.
За даними огляду спостерігалось помірне, переважно дистальне ураження моторних і сенсорних волокон нервів нижніх кінцівок за поліневритичним типом демієлінізуючого характеру. Сила скорочення дистальних м’язів у межах норми.
Зареєстровано зниження проксимальної швидкості проведення за даними F-хвилі з обох боків, переважно зліва (рис. 2).
Також звертає на себе увагу наявність А-хвиль, що є ознакою неповної ремієлінізації і раніше перенесених загострень.
При записі МВП: знижена збудливість моторної кори при відведенні з м’язів нижніх кінцівок, збільшені показники ЧЦМП пірамідними шляхами кортико-люмбальних трактів з обох боків, тобто є ознаки двобічної провідникової (пірамідної) недостатності (рис. 2).
За результатами голчастої електроміографії виявлено: m. vastus lateralis, m. rectus femoris, m. tibialis anterior, m. gastrocnemius — інтерційна активність збільшена, легка спонтанна активність у вигляді потенціалів фібриляцій; потенціали рухових одиниць нейрогенного характеру (збільшена амплітуда й тривалість, поліфазія), патерн рекрутування знижений через біль; паравертебральні м’язи на рівні L3–S1 зліва демонструють збільшення активності введення, помірно виражену спонтанну активність у вигляді позитивних гострих і потенціалів фібриляцій.
З огляду на збереження показників провідності у межах норми, зниження проксимального проведення, дані корінцевої затримки й голчастої електроміографії, відмічаються ознаки зниження функції корінців (радикулопатії) рівня L3–S1. Зліва спостерігається помірно виражений гострий процес з ураженням рухових корінців аксонального характеру.
Таким чином, незважаючи на явні радикулярні прояви, на перший план виходять ознаки залучення провідникових шляхів та зниження функції периферичних нервів.
За даними МРТ-обстеження виявлено велику парамедіанну грижу L5/S1 МХД (рис. 3).
Така грижа може викликати нейропатичний біль у крижових дерматомах зліва (по задній поверхні нижньої кінцівки та в сідниці), проте її наявністю не можна пояснити біль по передній поверхні стегна та в зоні «лампасу», що теж турбує хворого. Натомість йдеться про «зацікавленість» більшої кількості спинномозкових корінців зліва — не тільки S1, S2, S3, але й L3, L4, L5. Ознаки залучення спинного мозку (пірамідна недостатність, тазові порушення) з урахуванням анамнезу, найімовірніше, пов’язані із запальним процесом, хоча така грижа може викликати компресійний нейросудинний синдром (радикуломієлоішемію). Клініко-інструментальна невідповідність упевнила нас у недискогенному походженні болю. У пацієнта діагностовано мієлополірадикулоневрит.
У зв’язку з цим проведено лабораторне обстеження. Гемограма: помірний лімфоцитоз. Біохімічне дослідження крові: підвищення рівня трансаміназ. Методом ПЛР виявлено ДНК вірусу Епштейна-Барр у сироватці крові із середнім навантаженням (від 10 до 100 тис. в/ч у мл). Підвищені титри IgМ і IgG до EBV у сироватці крові, що вказує на реактивацію герпесвірусної інфекції. Спинномозкова рідина не досліджувалась у зв’язку з відмовою пацієнта від проведення люмбальної пункції.
Хворому призначено консервативне лікування з використанням нестероїдних протизапальних препаратів (лорноксикам), аналогів циклічних нуклеозидів (ацикловір), α2а-інтерферону (віферон; пізніше — індуктор ендогенного інтерферону (тилорон)), імунотропних препаратів (поліоксидоній), протефлазиду, комплексу вітамінів групи В, келтикану, прегабаліну. Відмінено фізіотерапевтичні процедури та заняття в басейні, включаючи витяжіння. Рекомендовано носити корсет, використовувати місцеві зігріваючі засоби. Істотне покращання загального стану хворий відмітив вже через 5 днів лікування. Повний регрес больового синдрому та неврологічної симптоматики — через місяць. У подальшому рекомендовано спостереження невролога та нейрохірурга.
Обговорення
Принциповим моментом діагностування ЗЗНС у хворих із клінічно неактуальними або малоактуальними грижами МХД насамперед є невідповідність між неврологічною симптоматикою, очікуваною за даними методів променевої діагностики, та тією, що спостерігається у хворого [15, 16, 22] (табл. 1).
/11-1.jpg)
Зокрема, це стосується топографії болю. При запальних процесах переважає полірадикулярний тип ураження (за виключенням мононевритів), частіше — двобічний. Дискогенна симптоматика залежить від рівня та боку ураження, розмірів грижі щодо простору хребтового каналу. Так, для великих парамедіанних гриж характерно моно- (рідше), бі- або полірадикулярне ураження на боці її розташування. Медіанні грижі викликають цервікалгічний або люмбалгічний синдроми, двобічну корінцеву симптоматику (двобічну моно-, бі- або полірадикулярну, зокрема в поперековому відділі — кауда-синдром) та/або ішемію та компресію спинного мозку (при розташуванні в шийному або грудному відділах хребта) [16, 22]. Латералізовані (бокові та особливо форамінальні) грижі спричинюють переважно монорадикулярну компресію.
Особливості больового синдрому при ЗЗНС: безперервний, цілодобовий, перебіг із посиленням вночі; відсутність істотної залежності від рухів та вертикалізації; мігруюча локалізація в межах залучених дерматомів; пекучий (частіше) або прострілюючий характер. Натомість посилення болю при вертикальних навантаженнях, згинанні, підвищенні тиску в епідуральному просторі (при кашлі, чханні, натужуванні, здавленні яремних вен (при грижах шийного відділу хребта)) характерне для дискогенної патології. Наявність симптомів натяжіння, корінцевої симптоматики, локальної болючості не обов’язково вказує на те, що саме грижа МХД є причиною больового синдрому. Для ЗЗНС типова болючість при пальпації проекцій уражених нервових стовбурів на кінцівках. Болючість паравертебральних точок при ЗЗНС зазвичай виявляється на значній площині (часто — в декількох відділах хребта) з обох боків, на противагу симптому дзвоника при локальній паравертебральній перкусії на рівні та на боці здавлення грижею спинномозкового корінця.
Слід зважати на астенізацію та клінічні ознаки загальноінфекційного синдрому (загальна слабкість, апатія, озноби чи пітливість, безпричинний субфебрилітет, епізоди гіпертермії). У наших пацієнтів із ЗЗНС вони здебільшого не супроводжувались істотним відхиленням від норми рутинних лабораторних показників.
В анамнезі у хворих із ЗЗНС переважав не механічний фактор (травма, підйом важкого, неощадлива мануальна терапія), а переохолодження, гіперінсоляція, психологічний стрес, голодування та інші імуносупресивні чинники, а також маркери імунної недостатності у вигляді частих загострень герпесвірусної інфекції, гострих респіраторних вірусних інфекцій тощо.
Висновки
Діагностика грижі МХД як причини неврологічного синдрому можлива в тому разі, коли клінічна картина повністю відповідає рівню, направленню та ступеню вип’ячування диска. При виявленні дисоціації між неврологічною симптоматикою та даними МРТ потрібні поглиблене вивчення анамнезу захворювання, оцінка характеру болю, пошук ознак загальноінфекційного синдрому, використання прийомів ортопедичного обстеження.
Ретельне обстеження необхідне для відмежування хворих із дискогенною нейрокомпресією, які підлягають нейрохірургічному лікуванню, від пацієнтів з асимптомними грижами МХД за наявності інших захворювань або із домінуванням невертеброгенного захворювання в разі поєднаної патології.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Інформація про внесок кожного з авторів:
Педаченко Є.Г. — концепція та дизайн дослідження;
Красиленко О.П. — дизайн дослідження; збір, обробка та аналіз даних; написання тексту, підготовка публікації;
Крамаренко В.А. — дизайн дослідження, збір клінічних даних, аналіз отриманих результатів;
Хижняк М.В. — збір клінічних даних;
Танасійчук О.Ф. — збір клінічних даних;
Педаченко Ю.Є. — збір клінічних даних;
Волощук О.С. — збір клінічних даних;
Чопик Н.Г. — лабораторне обстеження, інтерпретація результатів;
Трет’якова А.І. — нейрофізіологічне обстеження, інтерпретація результатів.
Список литературы
1. Novakovich ES. Povtornі operativnі vtruchannja pri diskogennіj patologії poperekovogo vіddіlu hrebta [Re-operation for discogenic lumbar spine pathology]. Kyiv; 2015. 21 p. (In Ukrainian). Available from: http://neuro.kiev.ua/wp-content/uploads/Novakovich_synopsis.pdf
2. Omar RO. Bolevyie koreshkovyie sindromy na smezhnyih urovnyah u bolnyih, ranee operirovannyih po povodu degenerativno-distroficheskih zabolevaniy poyasnichno-kresttsovogo otdela pozvonochnika (klinika, diagnostika, lechenie) [Pain radicular syndromes on adjacent levels in patients after interventions for lumbosacral degenerative-dystrophic disorders]. Saint-Petersburg; 2006. 24 p. (In Russian). Available from: http://medical-diss.com/medicina/bolevye-koreshkovye-sindromy-na-smezhnyh-urovnyah-u-bolnyh-ranee-operirovannyh-po-povodu-degenerativno-distroficheskih-za
3. Cheremkin SN. Otdalennyie rezultatyi hirurgiches–kogo lecheniya kompressionnyih form osteohondroza poyasnichno-kresttsovogo otdela pozvonochnika [Late results of surgical treatment of lumbosacral compression osteochondrosis]. Saint-Petersburg; 2008. 23 p. (In Russian). Available from: http://medical-diss.com/medicina/otdalennye-rezultaty-hirurgicheskogo-lecheniya-kompressionnyh-form-osteohondroza-poyasnichno-kresttsovogo-otdela-pozvonoc
4. Sharma MK, Chichanovskaia LV, Shlemski VA. A comprehensive study of early outcome (at the time of discharge from the hospital) after lumber discectomy for degenerative spine disease. NN Burdenko Journal of Neurosurgery. 2013;77(2):30-4.
5. Assaker R, Zairi F. Failed back surgery syndrome: to re-operate or not to re-operate? A retrospective review of patient selection and failures. Neurochirurgie. 2015 Mar;61 Suppl 1: S 77-82. doi: 10.1016/j.neuchi.2014.10.108.
6. Baber Z, Erdek M.A. Failed back surgery syndrome: current perspectives. Journal of pain research. 2016;9:979-87. doi: 10.2147/JPR.S92776.
7. Braverman DL, Slipman CW, Lenrow DA. Using gabapentin to treat failed back surgery syndrome caused by epidural fibrosis: A report of 2 cases. Archives of physical medicine and rehabilitation. 2001 May;82(5):691-3. doi: 10.1053/apmr.2001.21867.
8. Chan CW, Peng P. Failed back surgery syndrome. Pain Medicine. 2011 Apr;12(4):577-606. doi: 10.1111/j.1526-4637.2011.01089.x.
9. Guyer RD, Patterson M, Ohnmeiss DD. Failed back surgery syndrome: diagnostic evaluation. Journal of the American Academy of Orthopaedic Surgeons. 2006 Sep;14(9):534-43. PMID: 16959891.
10. Rigoard P, Blond S, David R, Mertens P. Pathophy–siological characterisation of back pain generators in failed back surgery syndrome (part B). Neurochirurgie. 2015;61 Suppl 1:S35-44. doi: 10.1016/j.neuchi.2014.10.104.
11. Schaller B. Failed back surgery syndrome: the role of symptomatic segmental single-level instability after lumbar microdiscectomy. European Spine Journal, 2004;13(3):193-8. doi: 10.1007/s00586-003-0632-x.
12. Kaurova TA. Algoritmizatsiya lechebno-diagnosticheskogo protsessa pri degenerativno-distroficheskih zabolevaniyah pozvonochnika [Algorithmization of treatment and diagnosis in vertebral degenerative-dystrophic disorders]. Saint-Petersburg; 2012. 154 p. (In Russian). Available from: http://dissland.com/catalog/algoritmizatsiya_lechebno_diagnosticheskogo_protsessa_pri_degenerativno_distroficheskih__avtoreferat.html .
13. Akhmadov TZ. (2015). Asimptomnyie gryizhi mezhpozvonkovyih diskov [Asymptomatic hernias on intervertebral discs]. In: Proceedings of research and training confe–rence with international participation “Ilizarovskie chteniya”. Rossiya, Kurgan, 10–11 June 2015. pp. 55. (In Russian).
14. Kogan OG, Shmidt IR, Zaslavskiy ES. Klassifikatsiya nevrologicheskih proyavleniy osteohondroza pozvonochnika i printsipy formulirovaniya diagnoza: metod. rekomendatsii dlya vrachey-kursantov [Classification of neurologic manifestations of vertebral osteochondrosis and principles of diagnosis formulation: guidelines]. Novokuznetsk; 1981. 74 p. (In Russian).
15. Popelyanskiy YaYu. Ortopedicheskaya nevrologiya (Vertebronevrologiya): rukovodstvo dlya vrachey [Orthopedic neurology (vertebroneurology): guidelines for physicians]. 3 version, revised. Moscow: MEDpress-inform; 2003. 670 p. (In Russian).
16. Prodan AI, Radchenko A, Korzh NA. (2007).Degenerativnyie zabolevaniya pozvonochnika [Vertebral degenerative disorders]. Vol. 1, Semiotika. Klassifikatsiya. Diagnostika [Semiotics. Classification. Diagnosis]. Kharkiv: Kontrast; 2007. 272 p. (In Russian).
17. Shtok VN, Levin OS, editors. Spravochnik po formulirovaniyu klinicheskogo diagnoza bolezney nervnoy sistemyi [Guidelines on formulation of clinical diagnosis of nervous system disorders]. Moscow: OOO “Medi–tsinskoe informatsionnoe agentstvo”; 2006. 520 p.(In Russian). Available from: http://www.studfiles.ru/preview/1574493/
18. Helimskiy AM. Hronicheskie diskogennyie bolevyie sindromy sheynogo i poyasnichnogo osteohondroza [Chronic discogenic pain syndromes in cervical and low back osteochondrosis]. Habarovsk: RIOTIP; 2000. 256 p. (In Russian).
19. Zhulev NM. Nevropatii: rukovodstvo dlya vrachey. Saint Petersburg [Neupathies: guidelines for physicans]. Izdatelskiy dom MAPO; 2005. 416 p. (In Russian).
20. Levin OS. Polineyropatii. Klinicheskoe rukovodstvo [Polyneuropathies. Clinical guidelines]. Moscow: MedInform. Agentstvo; 2005. 496 p. (In Russian).
21. Maltsev DV, Evtushenko SK. Current approaches to the diagnosis of herpesvirus neuroinfections (scientific review). Mezhdunarodnyi Nevrologicheskii Zhurnal. 2016;3:32-45. doi: 10.22141/2224-0713.3.81.2016.77618.
22. Lutsik AA. Kompressionnyie sindromyi osteohondroza sheynogo otdela pozvonochnika [Compression syndromes in cervical osteochondrosis]. Novosibirsk: Izdatel; 1997. 310 p. (In Russian).

/8-1.jpg)
/9-1.jpg)
/10-1.jpg)
/11-1.jpg)