Резюме
Мета дослідження — оцінити ефективність техніки інгаляції при використанні різних видів інгаляторів. Матеріали та методи. 45 пацієнтам 6–17 років була проведена оцінка правильності виконання інгаляції за допомогою апарата імітації внутрішнього опору деяких видів інгаляторів та виміру швидкості, з якою відбувається вдих (In-Check-Dial). Вивчена частота помилок у різних вікових групах. Результати. 80 % дітей молодшої групи помилилися при використанні турбухалеру, 73,3 % — дозованого аерозольного інгалятора, 60 % — ізихалеру. Жоден пацієнт 6–7 років не зробив помилку при використанні дискхалеру. 100 % дітей 12–14 років зробили помилки при застосуванні дозованого аерозольного інгалятора. При використанні ізихалеру частота помилок становила 66,6 %, дискхалеру — 26,6 %. Серед дітей старшого віку частота помилок при застосуванні турбухалеру була вірогідно меншою, а саме: 40 % — у дітей 12–14 років, 25 % — 15–17 років (р < 0,05). Діти 15–17 років найбільш правильно використовували турбухалер та дискхалер (помилки в 33,3 та 46,6 % відповідно). Тоді як за допомогою дозованого аерозольного інгалятора жоден пацієнт не зробив правильну інгаляцію, 93,3 % хворих також помилились у використанні інгаляції через ізихалер. Висновки. Частота помилок залежно від віку та виду інгалятора сягає 26–100 %. Найменша кількість помилок спостерігається при застосуванні дискхалеру (у всіх вікових групах), найвища — дозованого аерозольного інгалятора. З метою вибору оптимального інгалятора для дитини з бронхіальною астмою доцільно вимірювати інспіраторний потік за допомогою In-Check-Dial перед призначенням терапії.
Цель исследования — оценить эффективность техники ингаляции при использовании разных видов ингаляторов. Материалы и методы: 45 пациентам в возрасте 6–17 лет была проведена оценка правильности выполнения ингаляции с помощью аппарата имитации внутреннего сопротивления некоторых видов ингаляторов и измерения скорости вдоха, с которой происходит выдох (In-Check-Dial). Изучена частота ошибок в разных возрастных группах. Результаты. 80 % детей младшей группы допустили ошибку при использовании турбухалера, 73,3 % — дозированного аэрозольного ингалятора, 60 % — изихалера. Ни один пациент 6–7 лет не совершил ошибку при использовании дискхалера. 100 % детей 12–14 лет неправильно применяли дозированный аэрозольный ингалятор. При использовании изихалера частота ошибок составила 66,6 %, дискхалера — 26,6 %. Среди детей старшего возраста частота ошибок при применении турбухалера была достоверно меньшей, а именно: 40 % — у детей 12–14 лет, 25 % — 15–17 лет (р < 0,05). Дети 15–17 лет наиболее правильно использовали турбухалер и дискхалер (ошибки в 33,3 и 46,6 % соответственно). В то время как с помощью дозированного аэрозольного ингалятора ни один из пациентов не сделал правильную ингаляцию, 93,3 % больных также ошиблись в использовании изихалера. Выводы. Частота ошибок в зависимости от возраста и вида ингалятора достигает 26–100 %. Наименьшее количество ошибок наблюдается при применении дискхалера (во всех возрастных группах), наивысшее — дозированного аэрозольного ингалятора. С целью выбора оптимального ингалятора для ребенка с бронхиальной астмой целесообразно измерять инспираторный поток с помощью In-Check-Dial перед назначением терапии.
Aim of the work — to evaluate the effectiveness of inhalation technique when using different types of inhalers (dry powder inhalers — Turbuhaler, Diskus), metered-dose inhalers, breath-actuated inhalers — Easyhaler). Materials and methods. 45 patients aged 6–17 years underwent the evaluation of inhalation technique accuracy with the use of In-Check-Dial — apparatus, which imitates the airway resistance that should be overcome during inspiration through different inhaler types, and measure inspiration velocity. Incidence of mistakes was studied in different age groups. Results. 80 % of children aged 6–7 years made mistakes while using Turbuhaler, 73.3 % — metered-dose inhaler, 60 % — Easyhaler. There were no mistakes in patients making inhalation by means of Diskhaler. 100 % of children aged 12–14 years incorrectly used metered-dose inhaler. Easyhaler was incorrectly used in 66.6 % of cases, Diskhaler — in 26.6 %. Among elder group, incidence of mistakes when making inhalations through Turbuhaler was lower — 40 % in 12–14-year-old group and 25 % — in 15–17-year-old (р < 0.05). Children of 15–17 years old are able to use Turbuhaler and Diskus (mistakes in 33.3 and 46.6 %, respectively). At the same time, none of the patients have done the correct inhalation by means of metered-dose inhaler, 93.3 % of the patients have mistakes when using Easyhaler. Conclusions. The incidence of mistakes depends on the age and inhaler type and reaches 26–100 %. Minimal quantity of mistakes is seen for Diskus (in all age groups), maximal — for metered-dose inhaler. For the purpose of optimal inhaler choice in a child with bronchial asthma, it is advisable to measure the inspiratory flow with the help of In-Check-Dial before therapy administration.
Вступ
Бронхіальна астма (БА) — це гетерогенне захворювання, що характеризується хронічним алергічним запаленням дихальних шляхів, бронхіальною гіперреактивністю та проявляється нападами утрудненого дихання або задухи, відчуттям стиснення в грудній клітці, кашлем, інтенсивність яких змінюється з часом разом зі змінами обмеження експіраторного дихального потоку (варіабельністю) [1]. БА — одне з найпоширеніших хронічних захворювань дитячого віку. За останні 20 років поширеність хвороби значно зросла [2]. За даними Всесвітньої організації охорони здоров’я, у США в 70-ті роки минулого століття на БА хворіли 3 %, у 1984 р. — уже 4 % дорослого та 3,7 % дитячого населення, а в 1987 р. на XII міжнародному конгресі з БА підкреслювалося, що в деяких регіонах цієї країни захворюваність досягає 20–30 % [7]. Зросла вдвічі поширеність БА і в Україні. За даними досліджень за системою ISAAС, частота захворювання в дитячій популяції становить від 5 до 10 % [1].
Незважаючи на те, що світова спільнота багато уваги приділяє лікуванню та діагностиці бронхіальної астми, залишається контингент дітей, які віднесені до фенотипу тендітної астми або астми, що важко піддається лікуванню. Незважаючи на доступність сучасних заходів терапії, поширеність неконтрольованої БА залишається на рівні близько 50 %, згідно з нещодавніми дослідженнями у Європі. Помилки самих пацієнтів при виконанні інгаляції відіграють важливу роль у цьому [6]. Сучасні рекомендації вітчизняних алергологів та міжнародного консенсусу GINA (2015 року перегляду) пропонують, щоб при виявленні випадку неконт–рольованої астми лікар насамперед перевіряв правильність виконання техніки інгаляції [4, 8]. Тому кожний візит до лікаря рекомендується починати з перевірки вміння користуватися інгаляційною технікою [2].
Найкращим методом доставки лікарських речовин є саме інгаляційний метод, оскільки лікарський препарат потрапляє безпосередньо до органа-мішені, що сприяє відсутності побічної дії на інші органи. Дрібнодисперсний аерозоль має високу проникну здатність; лікарський аерозоль впливає на велику поверхню слизової оболонки дихальних шляхів, що збільшує активність ліків та забезпечує швидкий ефект. Метааналізи показують, що ефективність лікування не залежить від виду інгалятора та доставкових пристроїв за умови, що пацієнти вміють коректно та правильно ними користуватись. Ідеальний патерн використання сухопорошкового інгалятора є таким: повний видих (до залишкового об’єму), потім швидкий та примусовий вдих (описується пацієнтові як «найбільш глибокий видих, який ви можете зробити») з наступною затримкою дихання на 10 секунд або так довго, наскільки зможе хворий. Припускають, що деякі пацієнти із загостреннями БА неспроможні виконати швидкий та примусовий вдих, що потребує застосування сухопорошкового інгалятора [5, 11].
Існує багато різновидів інгаляційних пристроїв. Лікарі часто не мають достатньо знань щодо кращого вибору інгалятора для конкретного пацієнта, або вони взагалі не насторожені та не мають потрібної інформації щодо цього питання [10].
У 1965 році в літературі почали з’являтися дані щодо помилок при використанні дозованих аерозольних інгаляторів (ДАІ). З роками ця інформація накопичувалась та підтверджувалися системність і перманентність помилок, кількість яких не зменшується [11]. Проект глобальної допомоги при астмі (The Global Helping Asthma in Real People) передбачає оцінку техніки інгаляції та аналіз індивідуального інгаляційного профілю пацієнта. З моменту початку роботи проекту у 2011 році інгаляційна техніка була переглянута в 5000 пацієнтів [9].
Про необхідність постійного навчання хворих техніки інгаляції та її контролю говорять дані про те, що 88 % хворих на бронхіальну астму робили принаймні одну помилку при використанні ДАІ та/або порошкових інгаляторів [5]. Помилки при застосуванні ДАІ під тиском, за даними деяких досліджень, сягають 76 %, а сухопорошкових пристроїв — 40–57 % (інгаляційна терапія) [6, 7]. При цьому більшість хворих вважають, що вони правильно використовують інгалятор. Аналізуючи типові помилки використання інгаляторів за проміжок часу з 1975 по 2014 р., J. Sanchis та співавтори показали, що частота та характер помилок не змінилися за 40 років [13]. Найбільш часті помилки перелічені в табл. 1.
/32-1.gif)
По всьому світові впроваджуються програми для лікарів сімейної медицини та первинної ланки допомоги щодо важливості навчання пацієнтів із БА техніки інгаляції. Метою Чиказького проекту дихання (The Chicago Breathe Project), започаткованого у 2010 році, було поліпшення знань лікарів щодо правильності використання інгаляторів. Після серії семінарів для резидентів у п’яти інститутах знання лікарів збільшилися з 5 до 91 % (р < 0,05). Через півроку проведення цих семінарів лікарі (n = 161) були спроможні більш коректно навчити пацієнтів техніки інгаляції (44 проти 11 % перед початком проекту) [14].
При роботі з літературними даними ми знайшли інформацію стосовно помилок, що притаманні хворим на БА дорослого віку, та рекомендацій із приводу більш ефективного підбору виду інгалятора. Але даних щодо аналогічних помилок використання порошкових інгаляторів та ДАІ дітьми виявлено недостатньо [3]. Лікар-педіатр, який працює з хворою на бронхіальну астму дитиною, найчастіше має у своєму арсеналі тільки обмежені дані щодо офіційної інструкції до препарату.
Метою нашого дослідження було оцінити ефективність техніки інгаляції при використанні різних видів інгаляторів.
Матеріали та методи
Дизайн дослідження: у період із вересня 2015 року по лютий 2016 року під нашим спостереженням перебували 45 пацієнтів віком від 6 до 17 років із підтвердженим діагнозом бронхіальної астми, середній вік яких становив 11,6 року.
Усіх дітей із нашого дослідження для зручності ми розподілили на такі групи (n = 45):
— І — група дітей віком 6–7 років (n = 15): хлопчики — 7 осіб, дівчатка — 8.
— ІІ — 12–14 років (n = 15): хлопчики — 11 осіб, дівчатка — 4.
— ІІІ — 15–17 років (n = 15): хлопчики — 13 осіб, дівчатка — 2.
Усі діти, які брали участь у нашому дослідженні, перебували в стадії ремісії. Для проведення дослідження ми використовували апарат In-Check-Dial, Clement Clarke International Ltd. Цей апарат призначений для імітації внутрішнього опору деяких видів інгаляторів та виміру швидкості, з якою виконується вдих. Результати вимірювання дозволяють не тільки удосконалити техніку інгаляції, а й оцінити правильність маніпуляцій згідно з можливістю пацієнта досягнути необхідної швидкості вдиху відповідно до клінічної ефективності. Шкала, що знаходиться на поверхні тубуса, показує діапазон необхідної швидкості вдиху для різних видів інгаляторів. Порівнявши отримані пацієнтом значення зі швидкістю вдиху для обраного інгалятора, можна зробити висновок про правильність виконання інгаляцій.
Дане дослідження проводили з урахуванням основних положень GCH ICH і принципів Гельсінської декларації з біомедичних досліджень із дотриманням етичних нормативів і рекомендацій із залученням людей як суб’єктів, викладених у Бельмонтській доповіді, Конвенції Ради Європи про права людини і біомедицину, та законодавства України. Дизайн досліджень передбачав дотримання принципів конфіденційності та поваги до особистості дитини як особи, нездатної до самозахисту, концепцію інформованої згоди та інших етичних принципів щодо людей, які виступають суб’єктом дослідження.
Математичний аналіз та статистична обробка даних проводилися з використанням ліцензійного пакета програм Statisticа for Windows 6.1. RU (StatSoft, США), серійний номер AXXR712D833214SAN5, та електронних таблиць MS Excel.
Результати
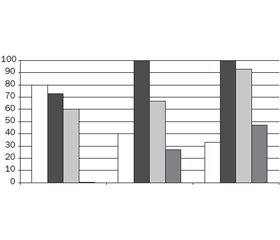
Як видно з рис. 1, серед дітей наймолодшої групи найбільший відсоток помилок (80 %) спостерігався при використанні інгалятора типу турбухалер за рахунок великої швидкості вдиху. На ринку України є комбінований препарат симбікорт у вигляді турбухалеру, що може призначатися з 6-річного віку. Однак пацієнти звичайно роблять швидкий вдих, що зменшує ефективність інгаляції. На другому місці за частотою помилок серед дітей 6–7 років був дозований аерозольний інгалятор — 73,3 %. Тому в цій віковій групі використання спейсера є абсолютно виправданим. 60 % молодших дітей не вміють застосовувати ізихалер (у цій інгаляційній формі доступні препарати буфомікс, будесонід, бекламетазон, формотерол). Однак через лімітований та короткий за часом інспіраторний потік цей вид інгалятора все ж таки рекомендований до використання в дітей старше 7 років [10]. У той же час майже всі діти цієї групи показали високий результат при застосуванні інгалятора дискхалер (0 % помилок). Однак інгаляція через дискус та турбухалер потребує від пацієнта швидкості початку вдиху та прискорення під час інгаляції. Також навіть при досягненні цих умов ефективність може бути знижена за наявності обструкції бронхів (тобто препарат проникає в бронхи за відсутності бронхоспазму) [10].
/33-1.gif)
/33-2.gif)
У дітей віком 12–14 років отримані такі результати: 100 % дітей зробили помилки при використанні дозованого аерозольного інгалятора через велику швидкість вдиху. При застосуванні інгалятора типу Easyhaler частота помилок становила 66,6 %. 2/3 дітей показали високий результат при використанні інгалятора типу дискхалер, що робить його пристроєм вибору в даній віковій когорті пацієнтів. Серед дітей старшого віку частота помилок при застосуванні турбухалеру була вірогідно меншою, а саме 40 % — у дітей 12–14 років та 25 % — у дітей 15–17 років (р < 0,05).
Діти віком 15–17 років найбільш правильно використовували турбухалер та дискхалер (помилки в 33,3 та 46,6 % відповідно). Тоді як за допомогою ДАІ жоден пацієнт не зробив правильну інгаляцію, 93,3 % хворих також помилились у інгаляції через –ізихалер.
На завершення наводимо схему вибору типу доставкового пристрою для дитини з БА (рис. 2). При цьому основним показником, значення якого впливає на вибір пристрою, є наявність достатнього інспіраторного потоку (більше за 20 л/хв).
Висновки
Лікарям педіатрам, загальної практики, алергологам рекомендовано приділяти велику увагу техніці інгаляцій та проводити тренування батьків та пацієнтів перед призначенням інгаляторів та під час контролю базисної терапії на кожному візиті до лікаря. Препарат із доставковим пристроєм за типом турбухалеру та ізихалеру не рекомендовано використовувати в молодшому шкільному віці. Оптимальним вибором є дозований аерозольний інгалятор із додатковим спейсером/бебіхалером/аерочамбером. У дітей старше 7 років можливо застосування ізихалеру, дискусу та турбухалеру за умови дотримання необхідної швидкості та тривалості вдиху. Для вимірювання швидкості інспіраторного потоку доцільно використовувати апарат In-Check-Dial перед призначенням терапії.
Перспективи подальшого дослідження: визначити фактори ризику можливої неправильної техніки інгаляції та вивчити ефективність астма-школи у підвищенні техніки інгаляції.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Regeza MS, Regeza MM, Furdichko LO, Kolіnetska MA, Mironenko SІ. Bronkhial’naia astma. Monografiia [Bronchial Asthma. Monograph]. Lviv; 2012. 147p. (in Ukrainian).
2. Ohotnіkova OM. Bronhіal asthma in children. Mistectvo lіkuvannya. 2011;1(77):41-51. (in Ukrainian).
3. Rechkyna OO, Doroshenkova AS. Mistakes in the usage of metered dose inhaler in childhood bronchial asthma. Astma ta alerhiya. 2014;4:28-32. (in Ukrainian).
4. Uniform clinical guideline of primary, secondary (specialized) medical care “Bronchial asthma in children”. Available from: www.moz.gov.ua/docfiles/ UKPMD_Astma_d_ty_DEC.pdf.
5. Tsoy AN. Factors of effectiveness of inhalation therapy and choice of dry powder inhaler. Pul’monolohiia i allerholohiia. 2009;3:16-22. (in Russian).
6. Westerik JAM, Carter V, Chrystyn H, et al. Characteristics of patients making serious inhaler errors with a dry powder inhaler and association with asthma-related events in a primary care setting. J Asthma. 2016;53(3):321-9. doi: 10.3109/02770903.2015.1099160.
7. Lavorini F, Mannini C, Chellini E. Challenges of inhaler use in the treatment of asthma and chronic obstructive pulmonary disease. Int J Chron Obstruct Pulmon Dis. 2012;7:495-502. doi: 10.2147/COPD.S32674, PMCID: PMC3413176.
8. Global strategy for asthma management and prevention (revised 2015). Available from: ginasthma.org/wp-content/uploads/2016/04/GINA-2016-main-report_tracked.pdf.
9. Haughney J, Sims E, Holohan J. Improving clinician-patient communication in asthma: the HARP project. Allergy. 2010 Apr;65(4):413-4. doi: 10.1111/j.1398-9995.2009.02127.х. PMID: 20146731.
10. Aalderen WM, Garcia-Marcos L, Gappa M, et al. How to match the optimal currently available inhaler device to an individual child with asthma or recurrent wheeze. Primary Care Respiratory Medicine. 2015;25:14088. doi: 10.1038/npjpcrm.2014.88.
11. Self TH, Wallace JL, George CM, Howard-Thompson A, Schrock SD. Inhalation therapy: Help patients avoid these mistakes. Int J Chron Obstruct Pulmon Dis. 2012;7:495-502. doi: 10.2147/COPD.S32674. PMCID: PMC3413176.
12. Rootmensen GN, van Keimpema AR, Jansen HM, de Haan RJ. Predictors of Incorrect Inhalation Technique in Patients with Asthma or COPD: A Study Using a Validated Videotaped Scoring Method. Journal of aerosol medicine and pulmonary drug delivery. 2010 Oct;23(5):323-8. doi: 10.1089/jamp.2009.0785.
13. Sanchis J, Gich I, Pedersen S. Systematic Review of Errors in Inhaler Use: Has Patient Technique Improved Over Time? Chest. 2016;150(2):394-406. doi: 10.1016/j.chest.2016.03.041.
14. Press VG, Pincayage AT, Pappalardo AA, et al. The Chicago Breathe Project: a regional approach to improving education on asthma inhalers for resident physicians and minority patients. J Natl Med Assoc. 2010;102:548-555. PMID: 20690317.

/32-1.gif)
/33-1.gif)
/33-2.gif)
/34-1.gif)