Статья опубликована на с. 101-105
Введение
Перелом дистального метаэпифиза лучевой кости (ПДМЭ, перелом луча в типичном месте) встречается достаточно часто, особенно у пожилых людей [2, 4]. Среди всех переломов они насчитывают от 11 до 30 % [6, 7]. Высокий удельный вес среди этой группы пострадавших составляют женщины в постменопаузальном периоде, с пониженной минеральной плотностью костей [8, 9]. Неудовлетворительные результаты лечения у пациентов старше 70 лет встречаются в 44 % случаев [6, 8].
Чрезвычайно важным для получения хороших результатов при лечении больных с переломами дистального метаэпифиза лучевой кости является свое-временное и адекватное восстановительное лечение. Основными осложнениями у этих больных считаются контрактуры и нейродистрофический синдром различной степени выраженности.
Цель работы. Улучшение результатов лечения больных с переломами дистального метаэпифиза лучевой кости на основе раннего физиотерапевтического и реабилитационного лечения.
Задачи:
1. Определить вероятность развития посттравматического нейродистрофического синдрома (характер перелома, возраст, пол, сопутствующие заболевания, характер и выраженность болевого синдрома, неврологические нарушения).
2. Сформулировать принципы физиолечения и лечебной физкультуры и провести их на раннем амбулаторном этапе.
3. Определить эффективность физиотерапевтического и реабилитационного лечения у больных с переломами ДМЭ лучевой кости.
Материалы и методы
Под нашим наблюдением находилось 63 больных с переломами дистального метаэпифиза лучевой кости. Большинство из них — женщины (43, 68,3 %). Возраст пострадавших более 55 лет встречался в 38 случаях (60,4 %). В этой группе больных переломы по типу Колеса встречались в 49 случаях, Смита — в 14 (77,8 и 22,2 % соответственно). Женщин было подавляющее большинство (52, 82,5 %). Нестабильные переломы, которые требовали хирургического лечения, переломы по типу трещины нами не анализировались. Во всех случаях проводилась коррекция смещения, фиксация пластиковой (14 — 22,2 %) или гипсовой (49 — 82,5 %) повязкой.
Предварительно с пострадавшим проводилась разъяснительная беседа о всех предстоящих манипуляциях. Давались ответы на возникшие вопросы. Больные должны быть спокойными, не испытывать чувство страха.
Для проведения местной анестезии использовался 1% раствор лидокаина в объеме 10–15 мл. Вводился он в гематому перелома лучевой кости после идентификации нахождения иглы в нем. Экспозиция была не менее 5–10 минут, до достижения эффекта полного обезболивания.
Для лучшего расслабления мускулатуры предплечья при поступлении больной принимал миорелаксант мидокалм, одну таблетку 50 мг. Внутримышечно вводили дексалгин. Инъекционную форму препарата декскетопрофена назначали до коррекции и в первые сутки, в дальнейшем переходили на таблетированную форму.
Для определения силы боли была использована визуально-аналоговая шкала (ВАШ), характер боли определялся опросником DN4 (опросник для диагностики нейропатической боли).
Больному давалась инструкция оценить свои ощущения от отсутствия до невыносимой боли — 10 баллов. При кажущейся примитивности ВАШ имеет широкое применение в клинической практике и всеобщее признание клиницистов.
Для субъективной унифицированной оценки функции кисти после использовался специфический опросник DASH (Disability of the Arm, Shoulderand Hand Outcome Measure). Он оценивает неспособность верхней конечности от 0 — отсутствие неспособностей (хорошая функциональность) до 100 — чрезмерная неспособность. Интерактивная шкала находится по электронному адресу: https://sites.google.com/site/71microsurgery/vopros-vracu/dash.
В 59 наблюдениях в течение первых трех суток у больных с переломами лучевой кости в типичном месте болевой синдром имел характер нейропатического (различной степени выраженности). Это было обусловлено анатомической предрасположенностью. Карпальный канал — это узкий туннель, который формируется костями запястья и поперечной связкой запястья. Нейропатия срединного нерва при переломах луча в типичном месте заключается в травматизации и сдавлении срединного нерва в полости канала.
Общепринятым является мнение, что в развитии посттравматического нейродистрофического синдрома предрасполагающими факторами являются сосудистые заболевания, дегенеративные изменения в мышечно-сухожильно-периартикулярных тканях, остеохондроз шейного отдела позвоночника, сахарный диабет. У большинства пострадавших (53, 93,7 %) имелась эта патология. Очень важным в профилактике развития посттравматического нейродистрофического синдрома на начальных этапах являлось полноценное мультимодальное обезболивание. Достигалось это следующими приемами.
В гематому перелома вводили 1% раствор лидокаина 10–15 мл, не ранее чем через 5 минут проводилась репозиция. Использовались нестероидные противовоспалительные препараты (внутримышечная инъекция дексалгина за 15–20 минут до вправления). В дальнейшем в остром периоде (до 3–7 суток) больные получали таблетированные формы.
Вспомогательная терапия включала применение препаратов кальция и витамина D3, витаминов группы В, антиоксидантов — альфа-липоевой кислоты (берлитион) или актовегина, полипептида келтикана.
Производилась длительная демпферная, с нарастающим усилием, тракция отломков лейкопластырным вытяжением за пальцы в предложенном нами устройстве. Тракция не вызывает болезненных ощущений, оценивается больными в 3,80 ± 0,09 балла по ВАШ (легко переносимая боль).
После сопоставления отломков в положении легкого растяжения и небольшого сгибания или разгибания кисти отломки фиксировались пластиковой повязкой или повязками с возможностью свободных, в полном объеме, движений пальцев.
Для предупреждения отека, контрактур уже на вторые сутки пострадавшим назначают физиолечение и лечебную физкультуру (ЛФК). Лечебную физкультуру начинали со 2-го дня после травмы. Задачами лечебной физической культуры в первом иммобилизационном периоде являлись: общеукрепляющее и психоэмоциональное тонизирующее действие на организм; улучшение кровообращения и трофики тканей; преду-преждение атрофии мышц и контрактуры суставов.
Для решения этих задач использовались определенные комплексы лечебной физической культуры. Удельный вес упражнений был следующий. Около 75 % составляли упражнения для других сегментов опорно-двигательного аппарата, движения в свободных от иммобилизации суставах поврежденной руки, дыхательные упражнения. Подключались упражнения по самообслуживанию здоровой рукой.
Упражнения для поврежденной руки составляли около 25 %, вначале в изометрическом и изотоническом режиме, пассивные и активные упражнения для пальцев кисти. Отдельно проводилась лечебная физкультура для 1-го пальца: отведение его одновременно с разгибанием 1–4-го пальцев, сгибание в пястно-фаланговом и межфаланговых суставах. Обращалось внимание на состояние фиксирующей повязки в этой области: отверстие в лонгете должно быть достаточным, края — не травмировать кожу.
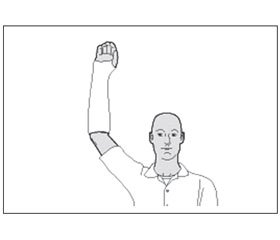
Сгибали прямые 2–4-е пальцы в пястно-фаланговых суставах, одновременно приводили к ним разогнутый 1-й палец. В дальнейшем при разогнутых пястно-фаланговых суставах производили сгибательно-разгибательные движения в межфаланговых суставах, заканчивали упражнение сжиманием пальцев кисти поврежденной конечности в кулак. Выполнение упражнений чередовали с приданием конечности возвышенного положения — разогнутую руку поднимали вертикально вверх.
Этот комплекс предложен для пострадавших с ПДМЭ лучевой кости с ассоциацией АО.
После снятия фиксирующей повязки ЛФК проводили по 2-му (постиммобилизационному) периоду. Особенностью его было изменение удельного веса общеукрепляющих упражнений до 25 %, 75 % составляли специальные упражнения для поврежденной руки. Задачами лечебной физической культуры являлись: восстановление функции поврежденной руки; устранение атрофии мышц, тугоподвижности в суставах.
Для этого назначались следующие средства ЛФК. Общеразвивающие и дыхательные упражнения проводились индивидуально, с предметами и без них. В первые дни после снятия иммобилизирующей повязки с поврежденной руки имели место и пассивные и пассивно-активные упражнения для поврежденной руки; активные для всех суставов с постепенно увеличивающейся амплитудой движения и дозировкой каждого упражнения.
Сразу после окончания иммобилизации проводили гимнастику для лучезапястного, локтевого и плечевого суставов. Гимнастика для лучезапястного сустава включала в себя следующие упражнения: активное сгибание, разгибание, лучевую и локтевую девиацию кисти, а также ротацию предплечья.
Начинали выполнять упражнения с противодействием здоровой руке или руке методиста, упражнения с сопротивлением (использованием эластического бинта и пружинного эспандера), упражнения на растягивание. Проведение упражнения у молодых пострадавших с отягощением или аппаратами давало хорошие функциональные результаты.
После снятия гипсовой повязки упражнения для разработки лучезапястного сустава и суставов пальцев кисти поврежденной руки проводили в ванночке с водой температурой до 36–37 °С. Физические упражнения проводили в форме обучающих занятий с методистом, а затем — самостоятельных индивидуальных занятий с обязательными периодическими контрольными осмотрами. Продолжительность их составляла 30 минут.
Физиотерапевтическое лечение начинали со второго дня после репозиции отломков. Назначали магнитотерапию (10 сеансов). Пайлер-терапию лампой Bioptron проводили на пальцах в иммобилизирующей повязке, а после ее снятия — на области перелома.
После снятия иммобилизации с целью улучшения микроциркуляции в кисти и предплечье применяли: электрофорез 1% никотиновой кислоты (плотность тока 0,1 мА/см2, по 15–20 мин ежедневно, в течение 10 дней), а также лидазы и 3% калия иодида; лазеромагнитотерапию (частота 5–50 Гц, по 8–10 мин, ежедневно, курс из 8–10 сеансов). В качестве противоотечных и рассасывающих средств назначали фонофорез гидрокортизона, после снятия повязки — аппликации озокерита и голубой глины, а также вихревые ванны с бишофитом для кисти (8–10 процедур на курс).
Результаты и обсуждение
У всех 63 больных при поступлении определялся нейропатический компонент болевого синдрома. Подавляющее большинство пострадавших (48, 76,1 %) оценили репозицию отломков как безболезненную, и лишь 15 (23,9 %) отмечали неприятные ощущения (4,30 ± 0,21 балла по ВАШ — умеренная боль).
Уже к 4-м суткам после поступления пострадавшие отмечали снижение интенсивности боли с 7,42 ± 0,31 до 2,40 ± 0,12 балла на 7-е и 14-е сутки по данным ВАШ (удовлетворительная переносимость ощущения боли). Такие же показатели сохранились и к концу иммобилизации.
Результаты лечения 63 больных были оценены в динамике к 30-м суткам после травмы.
После проведения восстановительного лечения болевые ощущения оценены 52 (82,5 %) больными как незначительные и терпимые (2,40 ± 0,24 балла). У 9 (7,5 %) пострадавших имела место хронизация болевого синдрома (5,2 ± 0,6 балла по ВАШ). Имелись незначительные контрактуры пальцев и лучезапястного сустава. Сохранялись симптомы нейропатического компонента болевого синдрома. У 2 больных имели место выраженные нейротрофические и функциональные нарушения, которые в дальнейшем потребовали длительного консервативного лечения.
При опросе больных по шкале DASH функцию поврежденной руки 52 (82,5 %) пострадавших определили как удовлетворительную функциональность (33,20 ± 0,41 балла), достаточную для самообслуживания без тяжелых физических нагрузок.
У 2 (3,2 %) имели место выраженные нейротрофические и функциональные нарушения, результат был неудовлетворительным.
Выводы
1. В первые трое суток у всех пострадавших с переломом дистального метаэпифиза лучевой кости болевой синдром имел признаки нейропатического.
2. Сформулирован и проведен комплекс ранней лечебной физкультуры и физиотерапевтического лечения — раннее (со 2-го дня) начало, особенности в зависимости от стадии лечения.
3. У 52 (82,5 %) пациентов проведение комплексного лечения с применением ЛФК и физиолечения поз-волило достичь удовлетворительной функциональности руки уже через 4 недели — 33,2 ± 0,4 балла по шкале DASH.
Конфликт интересов
Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
Список литературы
1. Аль-Замиль М.Х. Карпальный синдром // Клиническая неврология. — 2008. — № 1. — С. 41-45.
2. Акимова Т.Н. Средние сроки временной нетрудоспособности у больных с переломами длинных костей / Акимова Т.Н., Савченко В.В., Гладкова Е.В., Колмыкова А.С., Чибриков А.Г. // Травма. — 2009. — Т. 10, № 1. — С. 44-47.
3. Ангарская Е.Г. Переломы лучевой кости в типичном месте // Сибирский медицинский журнал. — 2005. — № 1. — С. 106-109.
4. Бурьянов А.А. Посттравматическая дистрофия конечностей (синдром Зудека). Вопросы патогенеза, диагностики и лечения: Автореф. дис... к.м.н. — Харьков, 1990. — 33 с.
5. Гаркави А.В. Обезболивающая и противовоспалительная терапия при консервативном лечении острого периода травмы конечностей / Гаркави А.В., Силин Л.Л., Терновой К.С. // Международный медицинский журнал. — 2004. — № 12. — С. 94-97.
6. Голубев В.Л. Туннельные синдромы руки / Голубев В.Л., Данилов А.Б., Меркулова Д.М., Орлова О.Р. // Русский медицинский журнал. — 2009. — Т. 17, № 10 (специальный выпуск «Болевой синдром»). — С. 22-26.
7. Данилов А.Б. Диагностические шкалы для оценки нейропатической боли / Данилов А.Б., Давыдов О.С. // Боль. — 2007. — № 3(16). — С. 11-15.
8. Епанов В.В. Клинико-эпидемиологическая характеристика переломов дистального отдела лучевой кости на почве остеопороза в условиях Крайнего Севера (на примере города Якутска): Автореф. дис… к.м.н. — Якутск, 2006. — 22 с.
9. Корж Н.А. Патогенез посттравматических болевых синдромов конечностей / Корж Н.А., Котульский И.В. // Международный медицинский журнал. — 2002. — № 1–2. — С. 134-137.
10. Мотовилов Д.Л. Научное обоснование организации специализированной помощи при переломах дистального метаэпифиза лучевой кости: Автореф. дис… к.м.н. — Санкт-Петербург, 2010. — 26 с.
11. Ролік О.В. Післятравматичний нейродистрофічний синдром при переломах дистального метаепіфіза кісток передпліччя / Ролік О.В., Ганич Т.С., Колісник Г.І., Марченкова Н.О., Тугаров Ю.Р. // Ортопедия, травматология и протезирование. — 2004. — № 1. — С. 127-132.
12. Harden R.N. Complex regional pain syndrome: practical diagnostic and treatment guidelines / Harden R.N., Oaklander A.L., Burton A.W., Perez R.S., Richardson K., Swan M. // Pain. Med. — 2013. — № 14. — Р. 180-229.
13. Palshin G.А. Neurodystrophic syndrome in the presence of distal part radial fracture, treatment and prophylaxis / Palshin G.А., Yepanov V.V. // The XII International Symposium of the Japan — Russia Medical Exchange. Krasnoyarsk, 2005. — P. 144-145.
14. Parkitny L., Inflammation in complex regional pain syndrome: a systematic review and meta-analysis / Parkitny L., McAuley J.H., Di Pietro F., Stanton T.R., O’Connell N.E., Marinus J. // Neurology. — 2013. — № 80. — Р. 106-117.
15. Taha R. Update on the pathogenesis of complex regional pain syndrome: role of oxidative stress / Taha R., Blaise G.A. // Can. J. Anaesth. — 2012. — № 59. — Р. 875-881.
16. Zhongguo Gu Shang. Quantitative evaluation of Colles’ fracture by Multislice CT multiplanner reconstruction: a feasibility study // China journal of orthopedic an traumatology. — 2016 Jan. — № 29(1). — Р. 13-7.
/102.jpg)
/103.jpg)

/103_2.jpg)
/104.jpg)