Статья опубликована на с. 159-165
В отличие от простых одноплоскостных переломов оскольчатые и многооскольчатые диафизарные переломы всегда усложняют выбор способа вправления и фиксации отломков. Публикации по данной теме немногочисленны и различаются в подходах к лечению. Одни авторы отдают предпочтение закрытому вправлению отломков и внеочаговой фиксации [1, 2], другие активно используют открытое их сопоставление и погружной остеосинтез [3]. Наш клинический опыт показывает, что оскольчатые переломы составляют 35 % среди всех диафизарных переломов [6], и они требуют отдельного рассмотрения.
Цель исследования: установить особенности лечения оскольчатых диафизарных переломов и оценить полученные результаты.
Материал и методы
Мы проанализировали свой клинический материал за последнее десятилетие и считаем целесообразным поделиться своими решениями и опытом лечения данных переломов. Основная часть этих больных (61) лечилась в травматологическом отделении Чугуевской районной больницы, а ряд больных — в ГУ «Институт патологии позвоночника и суставов им. проф. М.И. Ситенко НАМН Украины» (10). Кроме этого, были включены больные, которые были оперированы проф. А.К. Попсуйшапка в других учреждениях Украины (Одесса, Кременчуг (2 больных)). Всего рассмотрено 73 больных, имевших 77 диафизарных оскольчатых переломов.
В популярной сегодня классификации AO/ASIF эти переломы обозначаются буквой В — это клиновидные переломы (с выколом треугольной формы) и буквой С, куда относят спиральные растрескивающиеся или фрагментарные переломы. Классификация основана на признаке формы и плоскостей перелома и их локализации. Анализ собственного материала мы проводили, основываясь на классификации АО, но при этом еще учитывали такие важные критерии, как протяженность зоны оскольчатого разрушения; максимальная величина смещения по ширине и длине. Протяженность оскольчатого перелома мы выражали в процентном отношении зоны, которую занимали осколки, к общей длине сегмента.
Анализируя свой материал, мы выделили следующие группы с примерно однотипным характером плоскостей излома и их протяженностью.
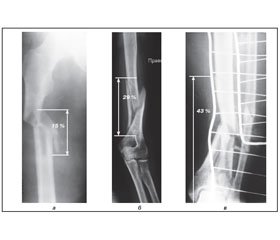
I группа — переломы с образованием одной клиновидной формы отломка, который по протяженности занимал не более 20 % длины сегмента (33) (рис. 1а). Это были преимущественно переломы бедра и голени, которые возникали от поперечного удара. Все они сопровождались смещением основных отломков на полный поперечник и по длине.
/160.jpg)
II группа — переломы с образованием одного клиновидно-спиральной формы фрагмента, который по протяженности составил 21–30 % от общей длины сегмента (26) (рис. 1б). При наличии такой плоскости переломов смещения по ширине были менее выражены. Эти переломы чаще локализовались в нижней половине плечевой и бедренной кости. Этот вариант перелома, в отличие от предыдущего, отличался тем, что возникал при участии ротационно действующей силы, имел более длинную спиралевидную форму и, как правило, не сопровождался большим смещением отломков по ширине. Максимум отломки смещались по одной из плоскостей перелома не более чем на 1/2–3/4 поперечника. Среди этой группы больных не было открытых переломов. Все это свидетельствует о том, что, несмотря на многооскольчатый характер перелома, окружающие его мягкие ткани повреждаются в меньшей степени, чем при оскольчатых переломах с небольшой протяженностью.
III группа — многооскольчатые переломы с большой протяженностью свыше 30 % длины сегмента, которые возникали при прямой травме (17) и сопровождались смещением основных отломков на полный поперечник, смещением по длине и боковым смещениям одного или нескольких свободных отломков (рис. 1в). Сюда вошли и двойные переломы с образованием промежуточного фрагмента большой длины (более 10–15 мм) (2).
ІV группа — огнестрельный перелом (1).
У двоих было сломано по два сегмента и у одной — четыре сегмента, причем пять переломов из них были оскольчатыми. Еще у двоих были переломы с повреждением костей таза, грудной клетки.
Открытые переломы были у 18 больных, что составило 25 %. Согласно классификации Gustilo Anderson [9] эти пострадавшие распределялись следующим образом: открытые переломы I степени были у 8 пострадавших (с величиной раны до 1 см); II степени — у 3 (с величиной раны более 1 см, полученной от перфорации отломком изнутри); III-В степени — у 5 (с величиной раны более 1 см и наличием отслоения мягких тканей от кости в пределах от 1 до 8 см) и III-С степени — у 1 (с обширным отслоением всех мягких тканей, дефицитом кости и повреждением сосудов и нервов). Все переломы III-С степени имели место у третьей группы больных, о которой мы указывали выше.
Следует обратить внимание еще на одно обстоятельство. У 8 больных зона оскольчатого разрушения кости с диафизарной части распространялась на дистальный метаэпифиз. Это относилось ко всем сегментам конечностей.
Выбирая способ сопоставления и фиксации отломков, мы основывались на следующем принципе, который наилучшим образом сформулировал М.И. Ситенко в 1930 г. в своем докладе «Основные принципы консервативных и оперативных переломов...» на IV Всеукраинском съезде хирургов в Харькове: «Дело в том, что процесс сращения при переломах происходит главным образом за счет мозоли, исходящей от периоста, поэтому для процесса сращения большее значение имеют форма разрыва периоста, характер и степень его отслоения, чем точное соприкосновение отломков» [10]. Наш опыт лечения переломов показывает, что сохранение целостности отслоенных участков надкостнично-мышечного футляра от отломков, а также фибрин-кровяного сгустка, который находится в поднадкостничной зоне и заполняет околоотломковое пространство, является главным условием для образования трабекулярной мозоли [4]. Всякое открытое сопоставление всех имеющихся отломков неизбежно сопровождается разрушением оставшихся жизненно важных мостиков, оставляя взамен хирургу и пациенту удовлетворенность от восстановленной формы кости.
По способу вправления отломков и их фиксации пострадавшие распределились следующим образом (табл. 1).
Прокомментируем наши действия. При оскольчатых переломах бедра чаще всего лечение начинали с помощью скелетного вытяжения за мыщелковую зону. Это позволяло оценить возможность закрытой репозиции отломков под действием тракции. Мы применяем классическую систему вытяжения, описанную Н.П. Новаченко и Ф.Е. Эльяшберг [11], с использованием усовершенствованных ортопедических подушек с пенополиуретана Во всех случаях через 3–5 дней удавалось достичь удовлетворительного положения отломков, после чего в операционной или предоперационной под спинальной анестезией проводили остеосинтез внешним аппаратом по описанной методике [7].
Остеосинтез отломков бедра в ургентном порядке выполняли при открытых переломах или при наличии множественных повреждений, где были необходимы другие манипуляции.
Подобная тактика применялась и при оскольчатых переломах большеберцовой кости. При закрытых оскольчатых переломах нижней части диафиза плечевой кости чаще применяли функциональное консервативное лечение с помощью шинно-матерчатого ортеза [5]. Аппарат внешней фиксации применяли либо при открытых (огнестрельных) переломах плеча, либо при его локализации в верхней половине диафиза.
Положение отломков считали удовлетворительным, если сохранялась правильная ось основных фрагментов и, по возможности, длина сегмента. Если после тракции оставалось смещение основных отломков по ширине на полный поперечник кости, делали попытку его закрытого устранения при наложении аппарата, манипулируя ввинченными в каждый из отломков стержнями. Иногда довправить отломки не удавалось, и лечение продолжали при этом их положении. Важно, чтобы они сохраняли контакт, о чем свидетельствует симптом крепитации. При раздробленных многооскольчатых переломах с протяженностью зоны разрушения свыше 30 % (III клиническая группа) были вынуждены у двоих больных пожертвовать длиной сегмента ради достижения контакта между основными отломками (до 2–3,5 см).
Использовали внешние стержневые аппараты собственной разработки, которые изготавливаются учрежденным нами же ЧП «ОртоПАК» и которые имеют соответствующие разрешительные документы. Эти устройства разработаны нами для лечения переломов конечностей и предполагают возможность дозированной и затем полной нагрузки поврежденной конечности.
При подавляющем большинстве переломов (72) (несмотря на наличие одного короткого фрагмента) фиксацию отломков осуществляли в пределах поврежденного сегмента с тем, чтобы сохранять функцию смежных суставов. В отдельных случаях фиксировали 2–3 стержнями основные фрагменты длиной меньше 8–10 см, причем даже при наличии в нем продольной трещины. Третий стержень в один фрагмент использовали чаще при коротком проксимальном отломке бедренной кости. При введении стержней в дистальный отдел бедренной кости выбирали те зоны, в которых они не ограничивали перемещение сухожильного растяжения и кожи относительно кости и контролировали сохранность движений в коленном суставе.
Особое внимание мы уделяли обучению пострадавшего режиму функциональной нагрузки поврежденной конечности. Как правило, очень быстро после перелома развивается контрактура мышц, приводящая к ограничению функции коленного, голеностопного, локтевого суставов. Этому способствует пребывание некоторое время на скелетном вытяжении или в гипсовой лонгете, а также в результате прохождения стержней через мягкие ткани в околосуставной зоне.
Поэтому в первую очередь пациентов обучали выполнению лечебных упражнений в указанных суставах. Наиболее эффективным является выполнение активных сгибательно-разгибательных движений в суставах поврежденной нижней конечности в положении стоя с костылями, при ее частичной опоре. Больных с одним переломом уже на следующий день после операции обучали стоять у постели с использованием костылей. Опора на поврежденную конечность примерно соответствовала ее массе. Когда уже больной мог самостоятельно встать с кровати и уверенно сохранял вертикальное положение, обучали выполнять синхронные сгибательно-разгибательные движения в суставах конечностей. Это напоминало начальный этап приседания при условии полного контакта стопы с опорной поверхностью.
Ходьбе обучали после того, когда больной уверенно мог стоять, дозированно опираясь на поврежденную конечность. При изолированных переломах это 2–5-е сутки. Обучение проводил врач, который следил за тем, чтобы опора на костыли осуществлялась на разогнутую руку, больной делал шаги небольшой длины и при этом конечность частично опиралась. Как мы уже давно убедились, дозировать опору следует по симптому появления боли в месте перелома. Мы не используем дополнительных приспособлений для поддержания стопы, поскольку за счет общей активности стопа, взаимодействуя с опорной поверхностью, находится в правильном положении.
В практике при оскольчатых переломах мы применяли ту же тактику свободной функциональной активности, что и при переломах с одной плоскостью перелома (поперечной или косой). Эта тактика была возможной благодаря конструкции устройств и разработанной методики их применения. Также назначение функциональных нагрузок основано на ощущениях хирурга, полученных при выполнении остеосинтеза, и знаниях о механике фиксации отломков стержневым аппаратом. Если он чувствовал, что все стержни плотно (с усилием) ввинчены в кость и расположены таким образом, что они эффективно противостоят закономерно возникающим деформациям, в таком случае больному назначали ходьбу, дозированную по симптому боли, статическое и динамическое напряжение, которое по мере уменьшения болей нужно увеличивать. Определенные ограничения допускали у пострадавших из III клинической группы с оскольчатыми переломами, распространяющимися более чем на 60 % длины сегмента, а также при выраженном остеопорозе или чересчур коротких фрагментах. Причем ограничения больше касались движений и нагрузок, связанных с поперечным действием силы за дистальный отдел конечности. Положение отломков и течение процесса заживления перелома тщательно контролировались, с тем чтобы вовремя выполнять действия, направленные на восстановление несущей функции конструкции и коррекции появившейся деформации.
Результаты лечения
Мы посчитали целесообразным рассмотреть результаты лечения по следующим основным критериям (табл. 2).
Необходимо отметить, что оскольчатые переломы, которые входили в I и II группы, нами были успешно излечены примерно в те же сроки, что и другие диафизарные переломы.
Указанные осложнения преимущественно встречались у больных III и IV клинических групп, где переломы характеризовались большой протяженностью и разрушением мягких тканей. Именно эта категория многооскольчатых, в том числе открытых, переломов требует глубоких знаний, практического опыта и повышенных усилий для достижения положительного результата лечения. Продемонстрируем это следующим клиническим примером.
Пострадавший Г., 62 года, был доставлен 30.01.2015 г. в ГУ «Институт патологии позвоночника и суставов им. проф. М.И. Ситенко НАМН Украины» из ЦРБ г. Славянска. 18.12.2014 (1,5 месяца назад) в дорожно-транспортном происшествии получил открытый оскольчатый перелом левой бедренной кости и супинационный перелом-подвывих правого голеностопного сустава. В районной больнице была произведена попытка открытой репозиции отломков бедренной кости и фиксация их спице-стержневым аппаратом (рис. 2а), отломки дистального отдела голени были закрыто вправлены и фиксированы спицами. При поступлении в институт пострадавший самостоятельно передвигаться не мог из-за болей в бедре, наличия громоздкой внешней конструкции. К тому же в области одного из верхних стержней имелся гнойный затек. Сгибание в коленном суставе отсутствовало. 05.02.2015 больному была выполнена операция в следующем объеме: удаление спице-стержневого аппарата, вскрытие и промывание гнойного затека. Стержни в проксимальном отделе были расшатаны и извлечены из кости без выкручивания. Закрыто устранена варусная деформация и отломки фиксированы новым стержневым аппаратом конструкции «ОртоПАК» (рис. 2б). Через 2 дня после операции больной самостоятельно поднялся и начал ходить на костылях, частично опираясь на левую конечность. К этому времени правая нижняя конечность была фиксирована U-образной гипсовой повязкой и была опороспособной. Выписан на амбулаторное лечение. Через 4 месяца ходьбы с частичной опорой было установлено, что между проксимальным отломком и остальной частью бедренной кости сохраняется достаточно выраженная угловая подвижность. Отломки, которые находились ниже, срослись между собой в положении смещения. 11.06.2015 было выполнено повторное оперативное вмешательство: в зонах максимально близкого расположения отломков были обнажены от соединительной ткани участки кости (показаны стрелками), между которыми помещены измельченные губчатые аутотрансплантаты с крыла подвздошной кости, смешанные с гемостатической губкой (рис. 2в). Насколько это было возможно, отломки приближены друг к другу. Плотно их сопоставить было невозможно из-за деформации сросшихся нижележащих фрагментов. Фиксация продолжена тем же аппаратом. Больной продолжал ходьбу, полностью опираясь на конечность. Через 2 месяца после последней операции при осмотре отмечено, что существует тугая подвижность отломков. Больному было рекомендовано в течение месяца ходить с полной нагрузкой на эту конечность при удаленной внешней опоре, после чего, устранив возникшую небольшую варусную деформацию, опора вновь была фиксирована к стержням. 14.03.2016 (через 13 месяцев после травмы) аппарат был снят при наличии костного сращения отломков и опорности конечности, сохранялись укорочение конечности на 3,5 см и ограничение функции коленного сустава (рис. 2г).
/164.jpg)
При такого рода повреждениях последствия в виде ограничения подвижности смежных суставов, связанные с первичными разрушениями мышц и вынужденно продолжительной фиксацией, можно считать ожидаемыми. То же можно сказать и по поводу несращений, которые имели место у пострадавших ІІІ группы. Тут трудно рассчитывать на то, что все отломки у них срастутся с первого раза. Быстрее срастаются те изломы, которые расположены ближе к метаэпифизу и смещены друг от друга на небольшое расстояние. Как видно, из 17 больных ІІІ группы у 5 (29 %) мы вынуждены были применить дополнительную костно-пластическую операцию. При этом показания к ней мы ставили после трех месяцев лечения на основании присутствия симптома «свободной» подвижности отломков на уровне несращения [8].
Список литературы
1. Городниченко А.И. Лечение оскольчатых переломов костей голени стержневыми и спице-стержневыми аппаратами / А.И. Городниченко, О.Н. Усков // Вестник травматологии и ортопедии им. Н.И. Приорова. — 2000. — № 4.
2. Бекчанов С.З. Некоторые современные аспекты диагностики и лечения полифокальных и оскольчатых переломов длинных костей / С.З. Бекчанов, Ф.М. Низамхаджаев, Ф.Х. Мирджалимов // Ортопедия, травматология и протезирование. — 2005. — № 1. — С. 130-133.
3. Панов А.А. Результаты остеосинтеза оскольчатых переломов длинных трубчатых костей / А.А. Панов, В.А. Копысова, В.А. Каплун [и др.] // Гений ортопедии. — 2015. — № 4. — С. 10-16.
4. Попсуйшапка О.К. Клініко-морфологічні стадії зрощення відламків після перелому кістки / О.К. Попсуйшапка, В.О. Літвішко, Н.О. Ашукіна // Ортопедия, травматология и протезирование. — 2015. — № 1. — С. 12-20.
5. Попсуйшапка А.К. Лечение диафизарных переломов плечевой кости шинно-матерчатым ортезом / А.К. Попсуйшапка, В.А. Литвишко // Ортопедия, травматология и протезирование. — 1998. — № 3. — С. 90-93.
6. Литвишко В.А. Лечение диафизарных переломов конечностей в условиях травматологического отделения притрассовой ЦРБ / В.А. Литвишко, О.Е. Ужегова // Ортопедия, травматология и протезирование. — 2012. — № 2. — С. 68-73.
7. Попсуйшапка А.К. Функціональне лікування діафізарних переломів кінцівок з використанням стрижневих пристроїв для пружно-стійкого з’єднання відламків / А.К. Попсуйшапка, В.А. Литвишко, І.М. Боровик // Методичні рекомендації. — К., 2014. — 46 с.
8. Попсуйшапка А.К. Лечение несращения отломков кости после диафизарного перелома / А.К. Попсуйшапка, В.А. Литвишко, В.В. Григорьев [и др.] // Ортопедия, травматология и протезирование. — 2014. — № 1. — С. 34-41.
9. Gustilo R.B. Prevention ofinfection in the treatment ofone thousand and twenty-five open fractures of long bones: retrospective and prospective analyses / R.B. Gustilo, J.T. Anderson // J. Bone Joint Surg. Am. — 1976. — Vol. 58, № 4. — P. 453-458.
10. Ситенко М.И. Ортопедия и травматология. Избранные труды / Под ред. А.А. Коржа и Е.Я. Панкова. — К.: Наукова думка, 1991. — С. 37-48.
11. Новаченко Н.П. Постоянное вытяжение / Н.П. Новаченко, Ф.Е. Эльяшберг. — М.: Медицина, 1972. — 263 с.

/160.jpg)
/161.jpg)
/163.jpg)
/164.jpg)