Статтю опубліковано на с. 39-43
Як відомо, бартонельози — група інфекційних хвороб людини та тварин, спричинених факультативно внутрішньоклітинними бактеріями, які передаються за допомогою трансмісивного і контактного механізмів, характеризуються розвитком гострих і хронічних форм із поліморфізмом клінічних проявів і можливістю ураження всіх органів і систем. Однією з клінічних форм бартонельозів є хвороба котячої подряпини (ХКП, доброякісний лімфоретикульоз), спричинена лише окремими видами бартонел — B.henselae або, рідше, B.clarridgeiae [1–3].
Вірогідних відомостей про рівень захворюваності людей на бартонельоз немає. Очікувана частота — 10 випадків на 100 000 мешканців, зокрема в Бельгії це 1000 випадків на рік [4]. За даними науковців Європи і США, співвідношення між рівнем захворюваності на ХКП та іншими варіантами системного бартонельозу становить приблизно 6 : 1 [4, 5]. Захворювання, спричинене B.henselae і B.quintana, реєструється повсюдно переважно у вигляді спорадичних випадків. Найчастіше хворіють діти й підлітки. Захворювання нерідко перебігає в стертій формі й не може бути розпізнаним. Хвора людина для оточуючих загрози не становить.
Бартонельози значно поширені в певних популяціях тварин. Внутрішньоеритроцитарне паразитування дозволяє бактеріям вислизати з-під дії імунної системи організму хазяїна, що й обумовлює хронізацію інфекційного процесу. Тривала бактеріємія, а також кровоссальні переносники (кліщі, блохи й воші) сприяють збільшенню частоти передачі інфекції. Людина здебільшого є допоміжним хазяїном, який заражається під час контакту з основним джерелом збудника.
Головним фактором зараження B.henselae і B.clarridgeiae є контакт з природним резервуаром — кішками, інфікованість яких значною мірою визначає поширеність ХКП. Передача збудника між кішками відбувається трансмісивним шляхом через бліх (Ctenocephalides felis) із розвитком частіше асимптоматичного захворювання, що призводить до тривалої багатомісячної бактеріємії. Експериментальним шляхом було встановлено, що за відсутності бліх інфікування здорових кішок не відбувається. B.henselae виявляється в кишечнику бліх протягом 9 днів після інфікування, що свідчить про її реплікацію й персистенцію в організмі бліх. Блохи протягом свого життєвого циклу харчуються багато разів і нерозбірливі відносно свого годувальника. Унаслідок цього вони по черзі присмоктуються до кішок або гризунів і легко заражаються бартонелами. Найвірогідніше інфекція в людини виникає в результаті травматичної інокуляції фекалій бліх.
Іншим резервуаром можуть бути заражені собаки, бартонельоз у яких маніфестує у вигляді поліартриту, шкірного васкуліту, ендокардиту, міокардиту, носової кровотечі, пеліоз-гепатиту тощо. Крім того, існує потенціал для трансмісивної передачі збудника людині при укусах бліх. Іншими можливими векторами можуть виступати кліщі Ixodes persulcatus, Dermacentor reticulatus та мухи Lipoptena cervi, у яких була ізольована ДНК збудника. Генералізована B.henselae-інфекція, яку було діагностовано після пересадки печінки, також передбачає можливість інших шляхів передачі [4].
У тих випадках, коли ХКП розвивається в імунокомпетентних пацієнтів, дисемінації збудника немає і процес переважно обмежується локальними або регіонарними ураженнями. Збудник проникає в організм через шкіру або, дуже рідко, слизові оболонки. У зоні проникнення збудника відбувається розмноження бартонел і формується первинний афект (виникає місцева запальна реакція, зазвичай слабка). Лімфогенним шляхом збудник при ХКП досягає найближчих лімфовузлів (одного або декількох), де відбувається його розмноження й накопичення, через що розвивається гранулематозний лімфаденіт. Наслідком запалення в регіонарних лімфовузлах є розсмоктування, нагноєння або склерозування. Бактеріємія при ХКП в імунокомпетентних пацієнтів реєструється винятково рідко. У разі імунодефіциту можливе виникнення гематогенної дисемінації, тоді до патологічного процесу залучаються інші групи лімфовузлів (поліаденопатія), паренхіматозні органи, інколи центральна нервова система, серце й легені. Отже, ХКП може перебігати як у типовому, так і в атипових варіантах незалежно від імунного статусу пацієнта [2–7].
Інкубаційний період триває від 3 до 60 днів (частіше 2–3 тижні). Хвороба може починатися з появи невеликої виразки або пустули на місці подряпини (укусу). Через 15–30 днів після зараження з’являється регіонарний лімфаденіт — найбільш характерна ознака хвороби. Частіше бувають збільшені пахвові, ліктьові, шийні, рідше інші лімфатичні вузли. Вони досягають 3–5 см у діаметрі, болючі при пальпації, не спаяні з навколишніми тканинами. У 50 % випадків лімфовузли нагноюються з утворенням густого жовто-зеленого гною. Лімфаденіт може тривати до декількох місяців. Одночасно з лімфаденітом можуть з’являтися симптоми загальної інтоксикації й гарячка.
Наводимо приклад типового перебігу ХКП.
Клінічний випадок 1. Хвора Н.С., 48 років, не працює. Звернулася по медичну допомогу 11.12.2015 р. зі скаргами на гнійну ранку на лівій долоні, а також різко болюче утворення в лівій пахвовій ділянці.
Вважає себе хворою протягом 4 діб, коли вперше привернув увагу дуже болючий лімфатичний вузол у лівій пахві, що швидко збільшувався у розмірах й ставав дедалі болючішим. У зв’язку з цим звернулася до мамолога, яка діагностувала двобічну мастопатію, однак заперечила причетність зазначеного захворювання до швидко прогресуючого лівобічного лімфаденіту.
Близько 10 днів тому купала домашню кішку, яка, намагаючись вирватись, глибоко вколола кігтем ліву долоню жінки. Отримана рана почала нагноюватись, хоча особливих незручностей пацієнтці не завдавала. Через тиждень після цього зауважила болючість і збільшення пахвового лімфатичного вузла зліва.
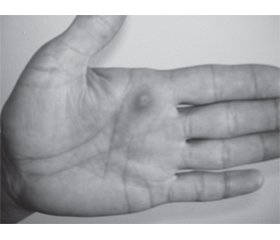
Об’єктивно: загальний стан хворої не порушений. Ознак інфекційної інтоксикації немає. На лівій долоні — округла нагноєна рана до 2 см у діаметрі з помітним проколом шкіри в центрі (рис. 1). У лівій пахвовій ділянці привертає увагу різко збільшений і болючий лімфатичний вузол розміром з куряче яйце (рис. 2).
Серце і легені — без патологічних змін, печінка й селезінка не збільшені.
Загальний аналіз крові й сечі — без особливостей.
Враховуючи відомості про поранення шкіри, завдане кігтем кішки; наявність первинного афекту; виникнення регіонарного лімфаденіту, що в часі відставав від появи первинного афекту; характер змін лімфатичного вузла (одиничний, значно збільшений і болючий); задовільний загальний стан хворої та, як засвідчила подальша динаміка, сприятливий перебіг, було діагностовано: бартонельоз, типову хворобу котячої подряпини, лівобічний пахвовий лімфаденіт.
Лікування: азитроміцин 0,5 г у перший день, 0,25 г у наступні 10 днів перорально. З аналгетичною та протизапальною метою в перші дні парентерально отримувала ібупрофен по 400 мг 3 рази/добу.
У 5–20 % пацієнтів відзначається атиповий перебіг захворювання. Основним атиповим проявом ХКП (2–6 %) є окулогландулярний варіант — синдром Паріно, у 2 % — неврологічний, ще рідше — системний варіант [2].
Ще однією кров’яною інфекцією з групи бактерійних зоонозів є Лайм-бореліоз — природно-вогнищева інфекційна хвороба, що спричиняється борелією Бургдорфера, передається кліщами й характеризується переважним ураженням шкіри у вигляді мігруючої еритеми, а також нервової системи, опорно-рухового апарату й серця.
Лайм-бореліоз є найпоширенішою трансмісивною інфекційною хворобою країн північної півкулі й серйозною медичною проблемою з огляду на можливість ураження багатьох органів і систем, схильність до хронізації, що може бути причиною тривалої втрати працездатності та інвалідності. Починаючи з 90-х років ХХ століття захворюваність на Лайм-бореліоз значно зросла, у тому числі і в Україні [8].
У межах комплексу B.burgdorferi розрізняють щонайменше 11 геновидів, причому доведена патогенність для людини трьох із них: B.burgdorferi sensu stricto (класичний геновид, найбільше поширений у Північній Америці), B.afzelii та B.garinii. Останні два геновиди поширені в Європі. Джерелом збудника є понад 200 видів диких хребетних (130 дрібних ссавців і близько 100 видів птахів), які є годувальниками кліщів і основним резервуаром збудника в природі. Найчастіше хвороба передається через присмоктування іксодових кліщів, що забезпечують циркуляцію збудника в природних осередках. Можлива передача хвороби через сире молоко хворої тварини (переважно козине). У кліщів можлива трансоваріальна (через яйця), а також трансфазна (через личинки і німфи) передача збудника. Показником ступеня епідемічного неблагополуччя окремих територій є рівень зараженості кліщів бореліями. У різних регіонах України інфікованість кліщів коливається від 3 до 25 %. Найчастіше хворобу людині передає дорослий кліщ — імаго, рідше німфи й личинки. Значення хвороби в патології людини постійно збільшується у зв’язку з виявленням раніше невідомих осередків, поширенням птахами заражених кліщів на нові території, розширенням ареалу й ростом чисельності кліщів, що є наслідком несприятливих екологічних змін [8–11].
Борелії потрапляють в організм годувальника зі слиною інфікованого кліща при смоктанні крові. Ризик захворювання збільшується з тривалістю присмоктування кліща. Сприйнятливість до Лайм-бореліозу висока. Хворіють переважно люди активного віку, частіше представники професійних груп ризику (мисливці, лісники, грибники тощо). Захворюваності на Лайм-бореліоз притаманна сезонність, що зумовлена біологією кліщів. Випадки хвороби в Україні реєструються від травня по жовтень з найбільшим рівнем захворюваності в червні — липні. Імунітет нестерильний, можлива реінфекція з повторним розвитком хвороби.
Інкубаційний період триває від 1 до 45 діб (у середньому 7–14 діб). Розрізняють ранній період хвороби, що охоплює стадії локальної інфекції та дисемінації, і пізній період — стадію персистуючої інфекції.
Стадія локальної інфекції клінічно характеризується розвитком мігруючої еритеми на місці присмоктування кліща, яка є патогномонічною ознакою Лайм-бореліозу й реєструється в 70–80 % хворих. Важливо, що безеритемні форми хвороби спостерігаються у 20–30 % хворих з маніфестним перебігом і зазвичай вчасно не діагностуються, що може призводити до подальшого прогресування та хронізації [8–11].
Ми стали свідками поєднання обговорюваних захворювань в однієї людини.
Клінічний випадок 2. Хвора Н.Б., 20 років, студентка медуніверситету. Звернулася за медичною допомогою 19.11.2015 р. зі скаргами на украй болючі утворення в обох пахових ділянках, що навіть утруднювали рухи ногами; підвищення температури тіла до 38,2 °С.
Занедужала 3 дні тому, коли вперше відчула загальну слабкість, підвищилась вечірня температура тіла до субфебрильних цифр, привернула увагу болючість у паху. У наступні дні симптоматика стала яскравішою.
Хворобу пов’язувала з мікротравмою пальця правої ноги, отриманою при роботі з граблями за 1 тиждень до нездужання.
Об’єктивно: шкірні покриви помірно гіперемічні, вологі, без висипань та ознак поранень. Дихання везикулярне, хрипів немає. Частота дихання 20/хв. Пульс 98 уд/хв. Серцеві тони чисті, голосні. Живіт м’який, не болючий. Нижній край печінки пальпується на рівні правої реберної дуги, селезінка не пальпується.
В обох пахових ділянках помітні й пальпуються украй болючі пакети лімфатичних вузлів: справа — до 50 × 30 мм, зліва — до 50 × 20 мм, у міру рухливі, не спаяні з навколишніми тканинами. Шкіра над ними не змінена.
Ознак ураження інших органів немає.
Загальний аналіз крові у динаміці хвороби:
— 20.11.2015 р.: еритроцити 4,47 Т/л, гемоглобін 131 г/л, лейкоцити 7,89 Г/л (еозинофіли 1,8 %, нейтрофіли 55 %, лімфоцити 34,1 %, моноцити 8,6 %, базофіли 0,5 %), тромбоцити 273 Г/л, ШОЕ 43 мм/год;
— 30.11.2015 р.: еритроцити 4,21 Т/л, гемоглобін 128 г/л, лейкоцити 5,92 Г/л (еозинофіли 1,9 %, нейтрофіли 33,1 %, лімфоцити 55,1 %, моноцити 9,1 %, базофіли 0,8 %), тромбоцити 341 Г/л, ШОЕ 26 мм/год.
Загальний аналіз сечі, біохімічний аналіз крові, коагулограма — без особливостей.
Обстеження на TORCH- (IgM до CMV, HSV 1/2, IgG до HSV 6, IgM та IgG до капсидного антигену EBV, IgG до нуклеарного та ранніх антигенів EBV, IgM та IgG до Toxoplasma gondii) та урогенітальні інфекції (IgM та IgG до Chlamydia trachomati, IgA та IgG до Mycoplasma hominis і Ureaplasma urealytikum, сумарні антитіла до Treponema pallidum), здійснене у лабораторії «Сінево», засвідчило незмінно негативні результати.
IgG до Borrelia burgdorferi (ІФА від 25.11.2015 р.) — 0,55 R (негативний результат).
З огляду на не 100% чутливість та специфічніть ІФА вдалися до високоспецифічної методики вестерн-блоту, що дозволяє визначити наявність антитіл проти різних Borrelia burgdorferi-специфічних антигенів, виключивши вплив перехресних реакцій на неспецифічні антигени (лабораторія «Сінево»):
— IgM до білка-флагеліну p41 B.burgdorferi (блот-аналіз від 30.11.2015 р.) — пограничний результат;
— IgG до білка-флагеліну p41 B.burgdorferi (блот-аналіз) — виявлені;
— IgG до антигену OspC B.afzelii (блот-аналіз) — пограничний результат;
— IgG до інших антигенів (p18, р58, Lipid Ba, VlsE B.afzelii; VlsE B.garinii; p19, р20, р21, p39, p83, Lipid Bb, VlsE B.burgdorferi) (блот-аналіз) — не виявлені.
Обстеження на ВІЛ-інфекцію — anti-HIV не виявлено.
УЗД (23.11.2015 р.) — візуалізуються множинні лімфатичні вузли зниженої однорідної ехоструктури в правій паховій ділянці розмірами 8,9 × 5,7 — 54,4 × × 30,6 мм, у лівій паховій ділянці — 12,2 × 8,0 — 53,1 × × 18,3 мм. Контури вузлів чіткі, рівні.
Дуплексне ультрасонографічне обстеження вен обох кінцівок: патологічних змін кровотоку не виявлено.
ЕКГ: тахікардія (відповідає температурі тіла), інші параметри в межах вікової норми.
Консультація гінеколога, гематолога, хірурга — відповідної патології не виявлено.
Ми засумнівалися у ймовірності версії пацієнтки, згідно з якою хвороба була започаткована подряпиною, отриманою від городнього інструменту, оскільки в разі неспецифічного бактерійного регіонарного лімфаденіту слід було б очікувати однобічного ураження. До того ж жодних патологічних змін на пальцях ноги (первинного афекту) не було.
Додатково до анамнезу було з’ясовано: утримує вдома 2 кошенят, які регулярно наносять мікроподряпини і кусають ноги дівчини. У зв’язку з цим був запідозрений гострий період фелінозу (хвороби котячої подряпини). Для підтвердження цього діагнозу використали метод непрямої імунофлюоресценції (IFT) для якісного визначення IgM до Bartonella henselae, пропонований мережею європейських медичних лабораторій «Сінево» (Україна).
Невдовзі був отриманий результат: IgM до Bartonella henselae (якісне визначення) — виявлені (20.11.2015 р.).
Враховуючи наявність аденопатії, контакт з котами в анамнезі, що супроводжувався укусами й подряпинами, при виключенні інших причин аденопатії було встановлено діагноз: бартонельоз, типова хвороба котячої подряпини середньої тяжкості, паховий лімфаденіт.
Оскільки пацієнтка категорично заперечувала видимий нею напад кліщів і, відповідно, екстрену антибіотикопрофілактику чи лікування хвороби Лайма, супутнім діагнозом став: Лайм-бореліоз, безеритемна форма, субклінічний перебіг.
Лікування: парентеральна дезінтоксикаційна терапія, цефтріаксон 1,0 г 2 рази/добу внутрішньом’язово протягом 5 діб. Надалі — азитроміцин 0,5 г у перший день, 0,25 г у наступні 8 днів перорально. З протизапальною, аналгетичною та жарознижувальною метою у перші дні парентерально отримувала диклофенак 75 мг/добу.
У стані цілковитого клінічного одужання при досягненні суттєвого зменшення розмірів пахового лімфаденіту (справа — 2,5 × 1,5 см, зліва — 3,5 × 2 см) та повного усунення болючості 3.12.2015 р. була виписана додому.
Як видно з наведеного випадку, ХКП далеко не завжди характеризується класичною клінічною картиною з наявністю первинного афекту на місці вхідних воріт (папула, нагноєння на тлі почервоніння шкіри, лущення тощо) та винятково однобічної регіонарної лімфаденопатії. Натомість ураження лімфатичних вузлів є чи не єдиним клінічним проявом хвороби, причому лімфаденіт може бути двобічним і дуже болючим, симулюючи таким чином венеричну лімфогранульому, типові й атипові мікобактеріальні інфекції, туляремію, бруцельоз, мононуклеоз, сифіліс, інвазивні мікози, саркоїдоз, системні захворювання сполучної тканини та ін. До того ж ХКП може комбінуватися з іншими інфекційними захворюваннями, що нерідко стають випадковою знахідкою. За таких обставин винятково важливими є вірогідність і повторюваність лабораторних результатів, які гарантовано забезпечує «Сінево» — європейська мережа медичних лабораторій в Україні.

/40.jpg)