Международный эндокринологический журнал 2 (66) 2015
Вернуться к номеру
Економічна ефективність неонатального скринінгу на вроджену дисфункцію кори надниркових залоз в Україні
Авторы: Зелінська Н.Б. — Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ; Погадаєва Н.Л. — Національна дитяча спеціалізована лікарня «Охматдит», м. Київ; Глоба Є.В., Шевченко І.Ю. — Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
У 2012 році в Україні запроваджено неонатальний скринінг (НС) на вроджену дисфункцію кори надниркових залоз (ВДКНЗ), обумовлену дефіцитом 21-гідроксилази. За рік у рамках скринінгу було обстежено 493 580 новонароджених. Усього у 2013 році виявлено 47 нових випадків ВДКНЗ, з яких у 36,2 % дітей захворювання діагностовано поза скринінгом, за клінічними проявами. За проведеними розрахунками, вартість одного виявленого випадку ВДКНЗ становила в середньому 219 863,0 грн (27 482,0 долара США за курсом 2013 року). Для оптимізації НС і зменшення бюджетних витрат необхідно виключити технічні погрішності під час його проведення, налагодити зв’язок між медико-генетичними центрами та педіатричної службою, а також проводити НС тільки хлопчикам і новонародженим з аномальною будовою зовнішніх статевих органів.
В 2012 году в Украине внедрен неонатальный скрининг (НС) на врожденную дисфункцию коры надпочечников (ВДКН), обусловленную дефицитом 21-гидроксилазы. За год в рамках скрининга было обследовано 493 580 новорожденных. Всего в 2013 году выявлено 47 новых случаев ВДКН, из которых у 36,2 % детей заболевание диагностировано вне скринига, по клиническим проявлениям. По проведенным расчетам, стоимость одного выявленного случая ВДКН составила в среднем 219 863,0 грн (27 482,0 доллара США по курсу 2013 года). Для оптимизации НС и уменьшения бюджетных затрат необходимо исключить технические погрешности во время его проведения, наладить связь между медико-генетическими центрами и педиатрической службой, а также проводить НС только мальчикам и новорожденным с аномальным строением наружных половых органов.
In 2012, neonatal screening (NS) for congenital adrenal hyperplasia (CAH) due to 21-hydroxylase deficiency has been introduced in Ukraine. For a year, as part of the screening we have examined 493,580 newborns. In total, in 2013 there were detected 47 new cases of CAH, out of which in 36.2 % cases the disease was diagnosed out of screening, by clinical manifestations. According to the calculations, the cost of one detected case of CAH averaged 219,863.0 hryvnias (27,482.0 US dollars at the rate of 2013). To optimize NS and to reduce budget expenditures, it is necessary to exclude technical errors during its conducting, to establish a link between medico-genetic centers and pediatric service, as well as to carry out NS not only in boys and infants with abnormal structure of the external genitalia.
вроджена дисфункція кори надниркових залоз, неонатальний скринінг, діти, економічна ефективність.
врожденная дисфункция коры надпочечников, неонатальный скрининг, дети, экономическая эффективность.
congenital adrenal hyperplasia, neonatal screening, children, economic efficiency.
Статья опубликована на с. 147-152
Вступ
Неонатальний скринінг (НС) — один із найпоширеніших способів діагностики у немовлят спадкових захворювань, що без своєчасної діагностики можуть призвести до смерті та/або інвалідизації дитини.
В Україні з 2012 року було впроваджено НС на вроджену дисфункцію кори надниркових залоз (ВДКНЗ) [5]. ВДКНЗ (або адреногенітальний синдром) — автосомно-рецесивна хвороба, за якої порушується синтез гормонів у надниркових залозах (НЗ). Частота цієї патології в європейській популяції становить 1 : 10 000–15 000 новонароджених і є однаковою у дівчат і хлопців. У плодів із порушенням стероїдогенезу у НЗ відбувається зменшення продукції кортизолу. За принципом оберненого зв’язку це призводить до зростання синтезу адренокортикотропного гормона, що, у свою чергу, зумовлює гіперплазію НЗ, гіперпродукцію андрогенів і вірилізацію зовнішніх статевих органів (ЗСО) у плодів жіночої статі [17, 18, 20], на відміну від хлопців, у яких при народженні будова ЗСО відповідає статі. Ступінь вірилізації ЗСО у плодів із жіночим генотипом залежить від терміну, в якому виникають ферментні порушення в адреналовому стероїдогенезі та синтезується велика кількість андрогенів. Так, у разі початку ферментних порушень до 8–12-го тижня гестації ЗСО формуються за чоловічим типом із повною інверсією статі; якщо дефіцит ферментів виникає з 12-го до 20-го тижня внутрішньоутробного розвитку — формується урогенітальний синус, а після 20–24–го тижня — клітеромегалія [12].
У дівчат виділяють 5 ступенів вірилізації за Прадером [22]: I ст. — помірна гіпертрофія клітора з нормальним входом до піхви; II ст. — вірилізація клітора: формується головка, кавернозні тіла, малі статеві губи недорозвинуті, вхід до піхви звужений, воронкоподібної форми; III ст. — клітор за будовою нагадує статевий член, є загальний сечостатевий отвір — урогенітальний синус, що відкривається біля кореня клітора; IV ст. — пенісоподібний клітор і вузький урогенітальний синус, що відкривається у нижній частині клітора, великі статеві губи зрощені подібно до калитки; V ст. — зовнішні геніталії повністю мають вигляд статевих органів хлопчика, уретра відкривається на головці клітора.
Найбільш поширеною причиною ВДКНЗ є дефіцит ферменту 21-гідроксилази (до 95 %), який бере участь у синтезі кортизолу та альдостерону, сприяє перетворенню 17-альфагідроксипрогестерону (17-ОНР) в 11-деоксикортизол та прогестерону у деоксикортикостерон. Залежно від ступеня збереження активності ферменту розрізняють три клінічні форми захворювання: сіль-утратну форму (СФ) (виникає у разі активності 21-гідроксилази менше від 1 %), просту вірильну форму (ВФ) (активність ферменту становить до 5 %), пізню некласичну форму (ПНФ), що маніфестує під час пубертату чи у дорослих (активність ферменту 21-гідроксилази в межах 20–30 %) [2, 3, 10, 12, 15, 24]. У дітей із СФ ВДКНЗ внаслідок тяжкого дефіциту кортизолу та альдостерону без своєчасної терапії розвивається гостра недостатність НЗ, що є загрозливою для життя. За умови дефіциту зазначених гормонів відбувається активна втрата натрію через кишечник, потові залози, нирки, зі зниженням його концентрації в плазмі крові; у нирках зменшується реабсорбція натрію, збільшується ниркова реабсорбція калію, виникає гіперкаліємія. Ці процеси призводять до зневоднення, порушення гемодинаміки, диселектролітемії, гіпоглікемії, метаболічного ацидозу [20, 24]. У відповідь на дефіцит мінералокортикоїдів (МК) підвищується активність реніну в плазмі крові. Ця форма захворювання маніфестує у перші дні або тижні життя [3, 8, 10, 12]. Тільки СФ ВДКНЗ є потенційно летальною, інші форми загрози життю дитини не становлять. У пацієнтів із ВФ та ПНФ часто спостерігаються мутації, за яких зберігається можливість синтезу у НЗ невеликої кількості альдостерону, тому клінічні ознаки втрати солі відсутні. Так, у немовлят і дітей раннього віку обох статей із ВФ спостерігають прогресуючу вірилізацію ЗСО. У дітей допубертатного віку з ВФ та ПНФ без лікування швидко прогресують прояви гіперандрогенії, рано закриваються зони росту епіфізів кісток, що призводить до низького кінцевого зросту, у дівчат часто виникають порушення менструального циклу, у пацієнтів обох статей можливі розлади репродуктивної функції. У дівчат із ВФ ВДКНЗ і високим ступенем вірилізації діагноз зазвичай встановлюють при народженні, а у разі вірилізації за Прадером І і ІІ ступеня діагноз часто встановлюється тільки при виникненні та прогресуванні передчасного статевого розвитку за гетеросексуальним типом — у віці 2–4 років. У хлопців діагностика ускладнюється тим, що будова їх ЗСО відповідає статі, зі збільшенням розмірів статевого члена, тому діагноз їм частіше встановлюють у віці 3–5 років, на тлі явних ознак передчасного статевого розвитку за ізосексуальним типом [15, 16, 23, 24].
В основі НС на ВДКНЗ лежить визначення рівня 17-ОНР у сухій плямі крові на фільтрувальному папері методом імуноферментного аналізу. Цей метод було запропоновано Pung із співавторами та вперше впроваджено на Алясці у 1977 році [21]. Декілька перших днів після народження рівень 17-ОНР підвищений практично в усіх дітей. Але у здорових немовлят рівень його знижується до норми на другу-третю добу життя, а у разі ВДКНЗ цей показник має тенденцію до підвищення [19].
Матеріали і методи
Для оцінки ефективності НС нами була створена база даних дітей від 0 до 18 років із ВДКНЗ, обумовленою дефіцитом ферменту 21-гідроксилази. База даних створена на основі звітів обласних дитячих ендокринологів, даних медико-генетичних центрів (МГЦ) України та аналізу історій хвороби дітей, які проходили обстеження та лікування у Національній дитячій спеціалізованій лікарні (НДСЛ) «Охматдит» за період 2012–2014 рр. Усього до бази даних включені 332 пацієнти із ВДКНЗ внаслідок дефіциту 21-гідроксилази. Дослідження 17-ОНР проводилося методом імуноферментного аналізу. Дані фінансових затрат на проведення НС отримані із наказів МОЗ України щодо закупівлі реактивів економічного відділу НДСЛ «Охматдит».
Результати та їх обговорення
За результатами аналізу бази даних, усього в Україні зареєстровані 332 дитини з ВДКНЗ внаслідок дефіциту 21-гідроксилази, у тому числі 161 (48,5 %) хлопчик та 171 (51,5 %) дівчинка. ВФ мають 130 дітей (39,2 %), СФ — 192 дитини (57,8 %) та ПНФ — 10 дівчат (3 %) (табл. 1).
Згідно з наказом МОЗ України щодо впровадження НС на ВДКНЗ [5], лабораторні дослідження проводяться у 13 МГЦ. Протягом першого року проведення НС всього було зареєстровано 47 нових випадків ВДКНЗ у новонароджених дітей, що становило 14,2 % від загального числа пацієнтів, включених до бази даних, у тому числі 19 дівчат (40,4 %) та 28 хлопців (59,6 %). Шляхом скринінгу було виявлено 30 дітей (63,8 %), з яких у 13 було встановлено ВФ, у 34 — СФ. Поза скринінгом (за клінічними проявами) ВДКНЗ було виявлено у 17 немовлят (36,2 %) віком 1,5 ± 0,6 [0,5; 3,0] місяця: у 3 діагностовано ВФ, у 14 — СФ. Більшість дітей, у яких захворювання було встановлено поза скринінгом, були хлопцями (табл. 2).
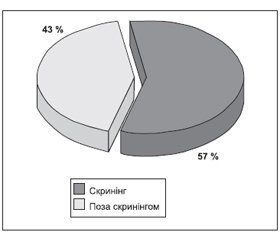
У дівчат ВДКНЗ може бути діагностовано одразу після народження у зв’язку з вірилізацією ЗСО на тлі внутрішньоутробної гіперандрогенії. Натомість хлопці є категорією, що найбільше потребує уваги та настороженості щодо наявності потенційно летальної СФ ВДКНЗ, оскільки вони мають звичайну для статі будову ЗСО і вчасно діагностувати хворобу можливо тільки за умови виявлення підвищеного рівня 17-ОНР або за клінічними проявами — у разі розвитку гострої недостатності НЗ [8, 10, 14, 15, 16, 23]. Відповідно до бази даних, кількість уперше виявлених випадків потенційно летальної СФ ВДКНЗ у хлопців за скринінгом і поза скринінгом суттєво не відрізнялась (57 і 43 % відповідно) (рис. 1).
/149/149_2.jpg)
Цей факт може бути пов’язаний з незадовільно налагодженим зв’язком між МГЦ і поліклінічними відділеннями у деяких регіонах України, коли інформація щодо підвищеного рівня 17-ОНР у новонароджених надходить з МГЦ із затримкою і у дитини встигають розвитись клінічні прояви надниркової недостатності, і дитина госпіталізується до стаціонарного відділення, де після обстеження їй встановлюється діагноз СФ ВДКНЗ.
З метою підвищення ефективності НС на ВДКНЗ та зменшення кількості хибнопозитивних результатів під час проведення НС та оцінки його результатів необхідно виключити фактори, що не залежать від здоров’я новонародженого, але можуть впливати на хибне підвищення рівня 17-ОНР. По-перше, слід дотримуватися термінів забору крови для аналізу — на 3-тю — 5-ту добу у здорових доношених немовлят і не раніше 7–8-ї доби — у недоношених та хворих новонароджених [5]. По-друге, під час формування плями крові на фільтрувальному папері необхідно, щоб вона була одношаровою (тобто слід наносити лише 1 краплю крові), оскільки під час аналізу багатошарової плями (кілька крапель) показник 17-ОНР буде вищим у стільки ж разів, скільки шарів крові нанесено на папір [1]. Дотримання правил забору матеріалу для НС дозволить зменшити витрати на проведення ретестування.
Так, за результатами 2013 року тільки в одному МГЦ, що обслуговує пологові будинки м. Києва, у межах НС на ВДКНЗ було проведено 31 307 первинних досліджень 17-ОНР, окрім того, у зв’язку з первинно підвищеним рівнем 17-ОНР ретестування було виконано 748 новонародженим (2,4 %), що збільшило вартість витрат на обстеження ретестованих немовлят удвічі.
З метою оцінки економічної ефективності НС в Україні ми поставили за мету розрахувати вартість витрат (В) на його проведення за формулою:
В = Вп + Вн = Воп +Ноп + Ввм + З + О + Ів,
де Вп — прямі витрати, Вн — непрямі витрати, Воп — витрати на оплату праці, Ноп — начислення на оплату праці, Ввм — вартість витратних матеріалів (реактивів тощо), З — знос м’якого інвентаря, О — знос обладнання, Ів — інші витрати [4]. До прямих витрат були віднесені ті, що пов’язані з проведенням НС: оплата праці та нарахування на оплату праці персоналу, матеріальні затрати (реактиви, медикаменти, перев’язувальні засоби, одноразове медичне приладдя), знос м’якого інвентаря в лабораторії, де проводиться скринінг, знос медичного та іншого обладнання, що використовується безпосередньо під час проведення НС. До непрямих витрат були віднесені ті види затрат, що необхідні для діяльності лабораторії, але не споживані безпосередньо під час проведення НС: оплата праці та нарахування на оплату праці допоміжного персоналу, комунальні послуги, господарські витрати (для поточних господарських цілей, канцелярські товари, інвентар, поточний ремонт та інші), знос м’якого інвентаря в допоміжних підрозділах, амортизація (знос) будівель, споруд та інших загальних фондів, пов’язаних із проведенням НС (табл. 3).
Для проведення НС на ВДКНЗ у 2013 році МОЗ України було закуплено 510 наборів виробництва Ani Labsystems Ltd. Oy (Vаntаа, Фінляндія). Кожний набір містить 960 тестів. Загальна кількість тестів дорівнює 489 600. Вартість 1 набору становить 12 744,48 гривень, відповідно ціна одного обстеження дорівнює 13,28 гривень. Загальна сума витрат бюджету на реактиви — 6 499 684,8 гривень [6, 7].
Основну долю затрат становлять прямі витрати (99,75 %), з них вартість реактивів дорівнює 98,54 %. Усі додаткові витрати незначно збільшують вартість одного обстеження на ВДКНЗ, що з урахуванням прямих та непрямих витрат становить 13,47 грн (табл. 3).
В Україні НС було охоплено близько 95–98 % новонароджених. Виключення становили немовлята, які були народжені вдома або народились у соціально неблагополучних сім’ях, коли мати самовільно залишала пологовий будинок до моменту проведення скринінгу, а також немовлята, які народилися хворими або з тяжкими вадами розвитку і одразу після народженні потрапляли у реанімаційні, хірургічні чи інші профільні відділення.
Співвідношення новонароджених дівчат і хлопців в Україні протягом останніх років зберігається в межах 1 : 1. Так, у 2013 році в Україні народилося 503 657 немовлят (259 738 хлопців і 243 919 дівчат) [11].
У межах НС на ВДКНЗ протягом 2013 року в МГЦ України було обстежено майже 493 580 немовлят (98 % від загальної кількості народжених у 2013 році), у тому числі близько 1 % новонароджених (5020 осіб) було проведено ретестування. Таким чином, усього проведено 498 600 досліджень, для чого використано 510 лабораторних наборів (960 тестів у кожному наборі), закуплених за кошти державного бюджету.
Під час розрахунків вартості виявлення 1 випадку ВДКНЗ у межах НС у 2013 році ми враховували загальні витрати на проведення НС (див. формулу вище) та кількість уперше виявлених випадків ВДКНЗ за рік.
Так, сумарна вартість витрат на проведення НС становила 6 595 875,59 грн, усього протягом року проведення НС було виявлено ВДКНЗ у 47 немовлят. Таким чином, вартість діагностики 1 випадку ВДКНЗ за допомогою НС становить 140 337,78 грн (або 17 542 долари США за курсом 2013 року 8 грн за 1 долар). Проте якщо враховувати, що у 36,2 % дітей у 2013 році діагноз ВДКНЗ було встановлено поза скринінгом, то собівартість діагностики 1 випадку збільшується до 219 863 грн (або 27 482 долари США). Для порівняння, в Австралії витрати, що пов’язані з діагностикою одного випадку ВДКНЗ, становлять 41 717 доларів США, у США — 147 093 долари [4].
Деякі економічно розвинуті країни мають змогу проводити НС на ВДКНЗ усім новонародженим. Проте для нашої країни на теперішньому етапі економічного розвитку нагальною є оптимізація заходів щодо проведення НС на ВДКНЗ, що принесуть значну економію бюджетних коштів без погіршення своєчасного діагностування патології у новонароджених. Ми пропонуємо оптимізувати організаційні заходи під час виконання НС, а також проводити НС на ВДКНЗ тільки хлопцям і немовлятам з аномальною будовою ЗСО при народженні, що дасть економію бюджету близько 3,3 млн гривень щорік.
Висновки
1. Протягом першого року проведення НС в Україні ВДКНЗ було вперше діагностовано у 47 дітей, із них у 36,2 % діагноз було встановлено поза скринінгом, за клінічними проявами.
2. Для підвищення ефективності та зниження вартості НС на ВДКНЗ необхідно оптимізувати організаційні заходи, проводити детальний інструктаж медичних працівників, щоб уникнути технічних помилок при заборі крові і знизити кількість хибнопозитивних результатів.
3. Проведення НС на ВДКНЗ тільки хлопцям і немовлятам з аномальною будовою ЗСО дозволить вдвічі зменшити вартість скринінгу в межах держави.
4. Необхідно поліпшити зв’язок між МГЦ і поліклінічними відділеннями для своєчасного інформування педіатричної служби про всі випадки позитивного результату НС на ВДКНЗ, що значно зменшить вартість одного вперше виявленого випадку ВДКНЗ для бюджету України.
1. Зелінська Н.Б., Погадаєва Н.Л, Глоба Є.В., Ніфонтова Л.В., Орлова Т.О. Проблеми неонатального скринінгу на вроджену гіперплазію кори надниркових залоз // Клінічна ендокринологія та ендокринна хірургія. — 2013. — № 2(43). — C. 71–77.
2. Ипатова О.Е. Неонатальный скрининг на адреногенитальный синдром в Архангельской области: клинико-лабораторная интерпретация результатов: Автореф. дис… канд. мед. наук: спец. 14.00.09. — 2009. — 23 с.
3. Карева М.А. Актуальные вопросы неонатального скрининга на врожденную дисфункцию коры надпочечников // Сборник тезисов всероссийской конференции педиатров–эндокринологов «Достижения эндокринологии — здоровью детей». — 2011. — С. 4–6.
4. Малиевский О.А., Мурзабаева С.Ш., Печерина Г.В. Экономические аспекты оценки эффективности неонатального скрининга врожденной дисфункции коры надпочечников // Сборник тезисов всероссийской конференции педиатров-эндокринологов «Достижения эндокринологии — здоровью детей». — 2011. — С. 45–48.
5. Наказ МОЗ від 29.03.2012 № 221 «Про затвердження тимчасового порядку проведення скринінгу новонароджених на адреногенітальний синдром та муковісцидоз і оцінки його результатів». — Доступно на cайті: http://zakon4.rada.gov.ua/laws/show/z0604-12
6. Наказ МОЗ від 15.04.2013 № 306 «Розподіл наборів для скринінгу новонароджених на адреногенітальний синдром, закуплених у централізованому порядку за кошти Державного бюджету України на 2013 рік за бюджетною програмою КПКВК2301400 «Забезпечення медичних заходів окремих державних програм та комплексних заходів програмного характеру». — Доступно на cайті: http://document.ua/pro-zatverdzhennja-rozpodilu-naboriv-dlja-skriningu-novonaro-doc150018.html
7. Наказ МОЗ від 26.11.2013 № 1013 «Розподіл наборів для скринінгу новонароджених на адреногенітальний синдром, закуплених у централізованому порядку за кошти Державного бюджету України на 2013 рік за бюджетною програмою КПКВК2301400 «Забезпечення медичних заходів окремих державних програм та комплексних заходів програмного характеру». — Доступно на cайті: http://document.ua/pro-zatverdzhennja-rozpodilu-naboriv-dlja-skriningu-novonaro-doc169154.html
8. Орлова Е.М., Карева М.А. Первичная надпочечниковая недостаточность у детей: клинические варианты, диагностика, лечение: Пособие для врачей. — 2008. — 51 с.
9. Протоколи надання медичної допомоги дітям за спеціальністю «Дитяча ендокринологія». — К., 2006. — 94 с.
10. Пятеркова В.А., Семичева Т.В., Тюльпаков А.Н., Карева М.А. Адреногенитальный синдром у детей. Неонатальный скрининг, діагностика и лечение / Пособие для врачей. — 2006. — 21 c.
11. Статистичний довідник з дитячої ендокринології за 2013 рік. — 2014. — 101 с.
12. Уроджена дисфункція кори надниркових залоз: Метод. рекомендації. — НДІ ендокринології та обміну речовин ім. В.П. Комісаренка АМН України, 2010. — 31 с.
13. Allan D.B., Hoffman G.L., Fitzpatrick P., Laessig R. Improved precision of newborn screening for congenital adrenal hyperplasia using weight–adjusted criteria for 17-hydroxyprogesterone levels // J. Pediatr. — 1997. — Vol. 130. — P. 128–133.
14. Bachelot A., Chakthoura Z., Rouxel A., Dulon J., Touraine P. Classical forms of congenital adrenal hyperplasia due to 21-hydroxylase deficiency in adults // Hormone Research in Pediatrics. — 2008. — Vol. 69. — P. 203–211.
15. Cheng, Tina Q., Speiser, Phyllis W. Treatment outcomes in congenital adrenal hyperplasia // Advances in pediatrics. — 2012. — Vol. 59, № 1. — P. 269–281.
16. Congenital adrenal hyperplasia due to steroid 21-hydroxylase deficiency: an Endocrine Society Clinical Practice Guideline // J. Clin. Endocrinol. Metab. — 2010. — Vol. 95, Suppl. 9. — P. 4133–4160.
17. Goto M., Piper Hanley K., Marcos J., Wood P.J., Wright S., Postle A.D. In humans, early cortisol biosynthesis provides a mechanism to safeguard female sexual development // J. Clin. Invest. — 2006. — Vol. 116. — P. 953–960.
18. Honou W. John. Steroid Assays in Paediatric Endocrinology // J. Clin. Res. Pediatr. Endocrinol. — 2010. — Vol. 2(1). — P. 1–16.
19. Hughes A., Riad–Fahmy D., Griffiths K. Plasma 170H-progesterone concentrations in newborn infants // Arch. Dis. Child. — 1979. — Vol. 54. — P. 347–349.
20. Miller L. Walter, Auchus J. Richard. The Molecular Biology, Biochemistry, and Physiology of Human Steroidogenesis and Its Disorders // Endocr. Rev. — 2011. — Vol. 32. — P. 81–151.
21. Pang S., Murphey W., Levine L.S. A pilot newborn screening for congenital adrenal hyperplasia in Alaska // Journal of Clinical Endocrinology and Metabolism. — 1982. — Vol. 55. — P. 413–420.
22. Prader A., Siebenmann R.E. Nebenniereninsuffi zienz bei kongenitaler Lipoidhyperplasie der Nebennieren // Helv. Paediat. Acta. — 1957. — Vol. 12, № 6. — P. 569–595.
23. Speiser P.W. Congenital adrenal hyperplasia owing to 21-hydroxylase deficiency // Endocrinology and Metabolism Clinics of North America. — 2001. — Vol. 30. — Р. 31–59.
24. Witchel S.F., Azziz R. Congenital adrenal hyperplasia // J. Pediatr. Adolesc. Gynecol. — 2011. — Vol. 24, № 3. — P. 116–126.

/148/148.jpg)
/149/149.jpg)
/150/150.jpg)