Журнал «Травма» Том 14, №2, 2013
Вернуться к номеру
Наш досвід надання допомоги хворим із тяжкою поєднаною травмою, методи підвищення виживання постраждалих
Авторы: ФІЛЬ Ю.Я., ЖУКОВСЬКИЙ В.С., ФІЛЬ А.Ю., Львівський національний медичний університет ім. Данила Галицького, Львівська міська клінічна лікарня № 8
Рубрики: Ревматология, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
У статті наведений досвід лікування 142 пацієнтів із тяжкою поєднаною травмою із застосуванням технології damage control, реінфузії крові та інтенсивної терапію з використанням плазмозамінних препаратів поліфункціональної дії. Відстрочену репозицію відламків в апаратах зовнішньої фіксації, як і остеосинтез закритих переломів, проводили на 6–14-ту добу. Прийнята тактика лікування сприяла зменшенню числа загальних ускладнень та летальності до 38,4 %.
В статье приведен опыт лечения 142 пациентов с тяжелой сочетанной травмой, в лечении которых применили технологию damage control, реинфузию крови и интенсивную терапию с использованием плазмозамещающих препаратов полифункционального действия. Отсроченную репозицию осколочных переломов в аппаратах внешней фиксации, как и остеосинтез закрытых переломов, проводили на 6–14-е сутки. Принятая тактика лечения способствовала уменьшению числа общих осложнений и летальности до 38,4 %.
The paper presents experience of treatment of 142 patients with severe concomitant injury. In the treatment of these patients damage control technology has been used, as well as reinfusion of blood and intensive care with the use of plasma syubstitutes with polyfunctioning action. Delayed repositioning of comminuted fractures in the external fixation devices, as well as fixation of closed fractures has been carried out on 6–14th day. The accepted treatment strategy helped to reduce the number of common complications and mortality to 38.4 %.
тяжка поєднана травма, damage control, лікування, остеосинтез.
тяжелая сочетанная травма, damage control, лечение, остеосинтез.
severe concomitant injury, damage control, treatment, osteosynthesis.
Вступ
За даними ВООЗ, щорічно від політравми гине близько 2 мільйонів людей [1]. Пошкодження опорно-рухового апарату виявляють більше ніж у 70 % постраждалих із множинною і поєднаною травмою. Удосконалення допомоги постраждалим із політравмою — одне з найбільш актуальних завдань сучасної травматології, оскільки політравма є основною причиною смертності серед осіб молодого і середнього віку. Смерть травмованих настає як у перші години після травми під час проведення цих операцій, так і на 5-ту — 7-му добу унаслідок розвитку тяжких ускладнень: респіраторного дистрес-синдрому дорослих (РДС), поліорганної недостатноcті, пневмонії, сепсису [2].
З метою покращення результатів лікування хворих із тяжкою поєднаною травмою (ТПТ) усе ширше використовується тактика damage control, згідно з якою оперативне лікування пошкоджень як внутрішніх органів, так і опорно-рухового апарату включає два етапи: при надходженні виконуються мінімальні оперативні втручання для збереження життя. Після стабілізації стану пацієнта — відновні операції [3, 4].
Мета роботи: підвищення виживання постраждалих із ТПТ методом оптимізації надання медичної допомоги.
Матеріал і методи
Під спостереженням були 142 пацієнти із ТПТ, які перебували на стаціонарному лікуванні з 2005 по 2012 рік у Львівській міській клінічній лікарні № 8. Більшість постраждалих із ТПТ — молоді особи віком до 39 років (68,9 %). Чоловіків було 68,3 %. Причинами ТПТ були дорожньо-транспортні пригоди (70,4 %) і кататравма (29,6 %). Пошкодження опорно-рухового апарату поєднувались із черепно-мозковою травмою (78,2 %), пошкодженнями грудної клітки (72,5 %), живота (51,0 %). Дві анатомо-функціональні ділянки (АФД) були пошкоджені у 23,7 %, три — у 42,4 %, чотири — у 31,9 % і у 2 % постраждалих були пошкоджені п’ять АФО.
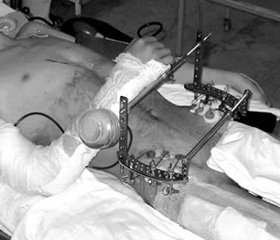
Оцінку тяжкості пошкоджень проводили за гемодинамічними показниками та шкалою ISS (Injury Severity Score). У всіх хворих показник за ISS був > 20. У 78 пацієнтів хірургічне втручання на черевній порожнині виконували безперервно, у 21 — протягом одного наркозу, проте з хірургічною паузою після тимчасової зупинки кровотечі, у 17 — застосували технологію damage control. На інших АФД були виконані 102 хірургічні втручання (дренування плевральної порожнини, торакотомія й зупинка кровотечі, накладання апаратів зовнішньої фіксації на таз і стегно, ампутація кінцівок). Після хірургічної паузи у 37 потерпілих проведено декомпресійну трепанацію черепа, у 19 — металоостеосинтез флотуючих переломів ребер. Накладено апарати зовнішньої фіксації на таз у 14 хворих, стегно — 21, гомілку — 18, ампутацію кінцівки проведено 7 хворим.
Результати досліджень та їх обговорення
Медична допомога в клініці виконується за спеціальним алгоритмом, який розроблений і впроваджений на основі літературних даних та власного досвіду. Основним завданням чергової бригади після надходження пацієнта з поєднаною травмою було запобігання гострій смерті від життєво небезпечних пошкоджень. Пацієнти із нестабільним станом відразу транспортувалися в операційну, де паралельно з протишоковими заходами виконували клінічне обстеження.
Для вибору тактики лікування важливе значення має те, з пошкодженням яких АФД поєднується травма опорно-рухового апарату. Більше за все на результат травми й розвиток ускладнень впливають закрита травма грудей і черепно-мозкова травма. Помилкою слід вважати думку, що хірургічні втручання є протишоковими заходами, незважаючи на додаткову травму, що завдається. Насправді будь-яка операція є агресією і тією або іншою мірою погіршує стан пацієнта. У знекровленого потерпілого з ТПТ навіть мала операційна крововтрата може виявитися фатальною.
При надходженні потерпілого з ТПТ пріоритетними були операції на внутрішніх органах живота, малого таза, грудної клітки, головному мозку. У дуже тяжких пацієнтів проводили дренування плевральної порожнини, лапаротомію з виявленням джерела кровотечі та тимчасовим гемостазом (стиснення черевної аорти або гепатодуоденальної зв’язки, накладання затискачів на ніжку селезінки чи на інші судини, туга тампонада місця кровотечі, збір крові для реінфузії, тампонада живота). Після цього була пауза в хірургічній операції, продовжували реанімаційні заходи та інтенсивну терапію (стабілізація гемодинаміки, реінфузія крові і відновлення ОЦК, корекція коагулопатії й порушень зовнішнього дихання, зігрівання хворого). Оскільки кращим методом відновлення об’єму втраченої крові є власна кров, то реінфузія крові дає можливість обмежити, а іноді і виключити використання донорської крові і викликані нею можливі ускладнення. Реінфузію крові виконали у 74 (52 %) постраждалих із крововтратою понад 20 % ОЦК. Об’єм реінфузії крові становив від 650 до 1500 мл.
У випадку тяжкої травми гіпотермія є однією зі складових «тріади смерті» разом з ацидозом та коагулопатією, тому в холодну пору року інфузійні розчини вводили підігрітими.
Швидка рідинна ресусцитація в перші 6 годин від травми забезпечує зростання показника виживання хворих. При більш тяжкому стані хворих до складу рідинної ресусцитації обов’язково включали плазмозамінні препаратів поліфункціональної дії та препарати на основі гідроксіетилкрохмалю. Інтенсивна терапія з використанням плазмозамінних препаратів поліфункціональної дії та препаратів на основі гідроксіетилкрохмалю в поєднанні з реінфузією крові у пацієнтів у стані тяжкого гіповолемічного шоку стабілізувала показники гемодинаміки пацієнта набагато швидше й ефективніше, ніж донорська кров. Після реінфузії крові як складової комплексної інтенсивної терапії у 52 % постраждалих гемодинаміка стабілізувалася вже під час операції й утримувалася стабільною і в післяопераційному періоді.
Після стабілізації стану пацієнта його повторно брали в операційну (друга фаза оперативного лікування) для проведення відновних операцій з повним ушиванням лапаротомної рани.
Пошкодження опорно-рухового апарату: в першу фазу фіксували переломи таза та стегна — стрижневими апаратами зовнішньої фіксації, гомілку, плече — гіпсовими лонгетами. З метою зменшення часу, крововтрати та шокогенності операції, МОС проводили без репозиції відламків. Хірургічну обробку відкритих переломів, ампутації виконували після операцій з приводу пошкоджень живота чи грудної клітки, зробивши перерву між цими операціями на 2–3 год для корекції гомеостазу.
Концепція damage control в ортопедії застосовується лише при переломах стегна, таза з пошкодженням переднього і заднього півкільця, множинних переломах довгих кісток, травматичних відчленуваннях кінцівок.
Апаратний остеосинтез переломів на реанімаційному етапі показаний:
— при психомоторному збудженні постраждалого внаслідок черепно-мозкової травми, делірію, загострення психічного захворювання через загрозу перфорації шкіри кістковими відламками і перетворення закритого перелому у відкритий;
— пошкодження спинного мозку, оскільки відсутність іммобілізації переломів стегна і гомілки практично нівелює мобільність пацієнта для виконання спеціалізованих оперативних втручань;
— глибока кома унаслідок ЧМТ. Іммобілізація дає можливість кращого догляду за пацієнтом, що необхідне для профілактики пролежнів, гіпостатичної пневмонії, оскільки всі ці пацієнти знаходяться на ШВЛ і відносяться до групи ризику;
— переломи кісток переломи стегнової кістки та таза з пошкодженням цілості тазового кільця;
— закриті переломи з пошкодженням магістральних судин. Остеосинтез є необхідною умовою для судинного шва;
— ожиріння II–III ст.;
— старечий вік.
Застосування індивідуального у кожному випадку, гнучкого підходу до лікування постраждалих із ТПТ дозволило істотно знизити загальну частоту ускладнень. Таким чином, частота РДС зменшилася з 35 до 20 %, пневмонії і сепсису — на 6,7 %. Знизилася також летальність із 46,1 до 38,4 %.
Висновки
1. Тактика лікування ТПТ залежить від тяжкості стану постраждалого, щооцінювався за гемодинамічними показниками та за шкалою ISS.
2. Застосування хірургічної паузи і технології damage control та виконання операцій за мінімальним і скороченим обсягом у постраждалих із ТПТ дозволило зменшити розвиток неконтрольованої крововтрати і декомпенсованого шоку.
3. Швидкий гемостаз, ІТ з використанням плазмозамінних препаратів поліфункціональної дії в поєднанні з реінфузією крові сприяють швидшій стабілізізації стану та підвищенню виживання пацієнтів.
4. Наш досвід використання damage control засвідчив зниження ускладнень та летальності у постраждалих із тяжкою поєднаною травмою і рекомендований для широкого застосування в хірургії пошкоджень.
- Лінчевський О.В., Мясніков В.Д., Макаров А.В., Гетьман В.Г. Поєднана травма: дожити до світанку (проблемна стаття) // Травма. — 2012. — T. 13, № 2. — C. 98-102.
- Ринденко В.Г., Ринденко С.В., Феськов О.Е. Хірургічна тактика при політравмі з застосуванням концепції Damage control // Медицина неотложных состояний. — 2007. — № 5(12). — C. 26-31.
- Kell M., Tzenz O. Pathophysiology of polytrauma // Injury. — 2005. — 36. — S. 691-709.
- Pape H-C., Gorimme K., Griensven M. Impact of intramedullary instrumentation versus damage control for femoral fractures on immunoinflammatory parameters: prospective randomized analysis by the EPOFF Stady Group // J. Trauma. — 2003. — 55. — S. 7-13.