Международный неврологический журнал 1(1) 2005
Вернуться к номеру
Хирургическое лечение атеросклеротических поражений артерий каротидного бассейна (диагностика, показания, противопоказания, перспектива). Лекция
Авторы: Свистов Д.В., Кафедра нейрохирургии Российской военно-медицинской академии, Санкт-Петербург, Россия
Рубрики: Неврология
Разделы: Справочник специалиста
Версия для печати
Поражения прецеребральных артерий у больных ишемической болезнью мозга носят распространенный характер. В 87% поражаются две и более артерии. В 2/3 наблюдений страдают сосуды трех и более сосудистых бассейнов головного мозга. У 70% больных обнаруживают полную непроходимость хотя бы одной прецеребральной артерии, а у 90% — гемодинамически значимый стеноз. Атеросклеротические изменения находят преимущественно в начальных сегментах внечерепных отделов артерий, кровоснабжающих головной мозг. Интракраниальные поражения обнаруживают в 4 раза реже. Окклюзии и стенозы чаще поражают сонные артерии (54-57% наблюдений) и каротидный бассейн (в общем на 20% чаще, чем базилярный). В каротидных бассейнах часто встречаются многоуровневые (эшелонированные или тандемные) поражения одного сосудистого бассейна.
В США ежегодно регистрируется более полумиллиона инсультов, 20-30% которых обусловлено поражением сонной артерии, при этом на долю бессимптомного стеноза приходится 2-5%. Несмотря на изучение природы инсульта на протяжении трех столетий, только в пятидесятых годах XX века была определена роль экстракраниального стеноза и окклюзии внутренней сонной артерии в развитии инсульта и преходящих нарушений мозгового кровообращения.
Первая операция по поводу локального атеросклеротического поражения внутренней сонной артерии (анастомоз между наружной и внутренней сонными артериями) выполнена Carrea в 1951 году. В 1953 году DeBakey выполнил эндартерэктомию из внутренней сонной артерии, но об этом до 1975 года не сообщалось. Еще раньше такие попытки предпринимались в Китае и Аргентине. Первое официальное сообщение об успешной каротидной реконструкции у больного с преходящими нарушениями мозгового кровообращения принадлежит H. Eastcott (1954).
В настоящее время количество ежегодно выполняемых эндартерэктомий только в США составляет 80-100 тысяч в год. К сожалению, большинство отечественных врачей общей практики и неврологов поликлинического звена не осведомлены о современном состоянии вопросов диагностики и комплексного лечения облитерирующего атеросклероза церебральных артерий.
Клинические проявления ишемической болезни головного мозга, обусловленные атеросклеротическим поражением сонных артерий и их ветвей, могут быть классифицированы следующим образом:
1. Бессимптомное (малосимптомное) течение: у пациента доминируют клинические проявления дисциркуляторной энцефалопатии, сосудистого паркинсонизма, без признаков пирамидной недостаточности или чувствительных нарушений, указаний на перенесенные эпизоды преходящей ишемии головного мозга или глазного яблока.
2. Больные с острыми или анамнестическими преходящими нарушениями мозгового или ретинального кровообращения.
3. Больные с острыми или анамнестическими пролонгированными ишемическими атаками.
4. Больные с последствиями ишемического инсульта в каротидном бассейне.
Стенозы или окклюзии сонных артерий у пациентов первой группы относятся к т.н. «бессимптомным», у пациентов второй-четвертой групп — к «симптомным».
Степень сужения сонной артерии на шее определяется исходя из соотношения диаметра артерии в зоне максимального сужения к диаметру «референтного» сегмента сосуда, в качестве которого выступает:
1) внутренняя сонная артерия выше уровня луковицы ВСА (критерии рандомизированного исследования NASCET);
2) предполагаемый/должный диаметр внутренней сонной артерии на уровне максимального сужения (критерии рандомизированного исследования ECST);
3) общая сонная артерия на 1 см проксимальнее уровня бифуркации (индекс ССА);
4) общая сонная артерия на 3-4 см проксимальнее уровня бифуркации (индекс СSI).
В соответствии с выбранным алгоритмом определяется степень сужения артерии по диаметру по формуле:
% стеноза=(1–d/D)x100,
где d — диаметр ВСА в зоне максимального сужения, D — диаметр референтного сегмента сосуда.
Степень стеноза сонной артерии должна быть измерена с максимально возможной точностью по результатам визуализирующей диагностики. Из приведенных индексов наиболее объективным является индекс общей сонной артерии (ССА), но в силу традиций и технических особенностей наиболее распространенными остаются индексы стеноза NASCET и ECST, разработанные в ходе рандомизированных исследований в США и Европе в 1991 году.
По степени стеноза условно различают: малый стеноз (0-29%); умеренный (30-50%); выраженный (50-69%); критический (70-99%); окклюзию (100%).
Принципиально важной является возможность градации стенозов менее 50%, не подлежащих хирургической коррекции, и стенозов более 75%, как правило, являющихся объектом хирургической коррекции.
Помимо степени стеноза, атеросклеротическая бляшка, вызвавшая сужение сосуда, классифицируется по ряду признаков:
— по структуре: гомогенные (низкой, умеренной, высокой плотности); гетерогенные (с преобладанием зон пониженной/повышенной плотности); петрифицированные/ непетрифицированные;
— по распространенности: локальные (менее 1,5 см); пролонгированные (более 1,5 см);
— по локализации: сегментарные (занимают до 0,25 окружности сосуда); полуконцентрические (занимают до 0,5 окружности сосуда); концентрические (занимают более 0,5 окружности сосуда);
— по форме поверхности: с ровной поверхностью; с неровной поверхностью;
— по факту наличия осложнений: неосложненные; с осложнениями (изъявление, интрамуральное кровоизлияние, внутрипросветный тромб). Совокупность этих данных определяется по результатам комплексного обследования, включающего методы визуализации просвета сосудистого русла и состояния сосудистой стенки.
Патогенетическое значение атеросклеротической бляшки сонной артерии в развитии инсульта связано с тремя основными механизмами:
1. Прогрессирующее снижение перфузионного давления, вследствие нарастания стеноза артерии. Прогрессирующее сужение артерии, достигающее 75%, приводит к существенному повышению циркуляторного сопротивления на уровне стеноза, снижению давления в постстенотических сегментах, что приводит к развитию гипоперфузии бассейна средней мозговой артерии и развитию гемодинамического инфаркта в зонах смежного кровоснабжения бассейнов СМА, с одной стороны, и ПМА/ЗМА, с другой.
2. Артерио-артериальная микроэмболия ветвей мозговых артерий атероматозным материалом, кристаллами солей кальция, микротромбами с поверхности бляшки, кратера или полости интрамурального кровоизлияния. Эмболический механизм является ведущим в патогенезе преходящих нарушений мозгового и ретинального кровообращения, малых корковых инфарктов в бассейне СМА.
3. Переход сужения артерии в острую закупорку, вследствие острого тромбоза артерии, как правило, восходящего, или расслоения артериальной стенки. Как правило, приводит к развитию обширных корково-подкорковых инфарктов в бассейне СМА.
Таким образом, окклюзирующие поражения сонной артерии приводят к развитию ишемии мозга по эмболическому, гемодинамическому и тромботическому механизмам.
Риск ишемического инсульта напрямую связан со степенью сужения просвета артерии. По обобщенным данным при бессимптомном стенозе ВСА более 75% риск инсульта составляет 5,5% в год; при бессимптомном стенозе 60% — 11% в течение 5 лет. Окклюзия ВСА приводит к развитию инсульта с частотой до 40% в течение 1-го года после окклюзии, а затем с частотой около 7% в год.
Диагностика ишемической болезни головного мозга (ИБМ) и окклюзирующих поражений магистральных артерий в аспекте хирургического лечения осуществляется комплексно. Основной задачей этапа неврологического и общесоматического обследования является:
— определение типа течения ИБМ — симптомный/малосимптомный (последний часто выявляется при сочетанном атеросклерозе артерий нижних конечностей, коронарной патологии);
— оценка степени выраженности неврологического дефицита, психического ущерба, психологических нарушений;
— оценка выраженности дислипемии и нарушений гемостаза;
— факт наличия и выраженность сопутствующих и фоновых заболеваний (сахарный диабет, гипертоническая болезнь, язвенная болезнь);
— выявление неврологических и соматических факторов риска осложнений оперативных вмешательств.
Используются классические методики неврологического, лабораторного обследования, функциональные методы оценки функционального состояния сердечно-сосудистой и дыхательной систем. Основными клиническими симптомами окклюзирующего поражения магистральных артерий шеи являются:
— асимметричная пульсация сонных и поверхностных височных артерий;
— сосудистый шум, выслушиваемый фонендоскопом в проекции бифуркации сонной артерии (в 68% наблюдается при стенозах более 70% по диаметру);
— снижение давления в центральной артерии сетчатки.
Наличие анамнестических указаний на острую ишемию мозга или сетчатки, факт выявления атеросклероза артерий нижних конечностей, коронарных артерий является основанием к проведению углубленного обследования головного мозга и его сосудистой системы для исключения локальных поражений, являющихся факторами риска первичного или повторного нарушения мозгового кровообращения.
Показаниями к хирургическому лечению служат ДАВМ, характеризующиеся:
— симптомным течением;
— наличием дренирования в систему корковых вен.
Основными задачами диагностического поиска являются:
— выявление окклюзирующего поражения ВСА;
— оценка локализации и выраженности стеноза;
— определение состояния структурного и функционального резервов компенсации;
— определение структуры и эмбологенной активности атеросклеротической бляшки;
— исследование морфологического и функционального состояния головного мозга;
— определение типа течения заболевания;
— оценка факторов риска оперативного вмешательства.
Оптимальная последовательность применения отдельных методов функциональной и лучевой диагностики для выявления окклюзирующих поражений магистральных артерий шеи и головного мозга может быть следующей:
Оценка состояния головного мозга:
— оценка степени выраженности морфологических изменений: КТ головного мозга с внутривенным усилением МРТ головного мозга;
— оценка функционального состояния: ЭЭГ, соматосенсорные и зрительные вызванные потенциалы.
Оценка состояния сосудистой системы головного мозга:
— оценка степени выраженности морфологических изменений: транскраниальная допплерография, дуплексное сканирование артерий шеи, спиральная КТ-ангиография/МР-ангиография, церебральная ангиография.
Оценка функционального состояния: транскраниальная допплерография, однофотон-эмиссионная или позитрон-эмиссионная компьютерная томография.
Задачей лучевых методов оценки состояния головного мозга является исключение иных, нежели ишемия, причин неврологического дефицита. В настоящее время чувствительность МРТ в раннем выявлении признаков ишемического поражения головного мозга превышает КТ и составляет около 90% против 60% для КТ. Начальный признак, косвенно отражающий нарушение мозгового кровообращения, может появиться уже в первые часы и даже минуты инсульта. Немаловажным в выборе сроков и вида оперативного лечения является соотношение размеров очагов ишемического повреждения мозга по данным КТ и МРТ. Преобладание объема мозга, с видимыми изменениями сигнала при МРТ над таковым, полученным при КТ, свидетельствует о потенциально обратимом характере неврологических выпадений.
Оценка функционального состояния головного мозга осуществляется при использовании электрофизиологических методов диагностики. Она направлена на определение функциональной состоятельности и «подвижности» двигательного анализатора, косвенно характеризует состояние проводящего аппарата, интегративной функции мозга, системы мозгового кровообращения.
Ведущее значение в определении показаний к хирургическому лечению атеросклеротического поражения магистральных артерий головы и шеи играют методы ультразвуковой и лучевой сосудистой диагностики. Они позволяют определять характер и степень окклюзирующего поражения, состояние компенсаторных механизмов, функциональное состояние церебральной гемодинамики.
Ультразвуковая допплерография является ведущим методом скрининга при подозрении на окклюзионно-стенотические поражения магистральных артерий головы и шеи. При этом характерным для стенозов артерий более 50% по диаметру является сочетание специфических допплерографических паттернов «стеноза», «остаточного потока» и «затрудненной перфузии» на разных уровнях прецеребрального русла, что позволяет в большинстве случаев точно (чувствительность 79%; специфичность — 88%) диагностировать уровень и степень поражения артерии. Наиболее характерным изменением для стеноза внутренней сонной артерии является возрастание систолической частоты/скорости кровотока в устье пораженной артерии, что позволяет достаточно точно определять степень сужения артерии по диаметру (см. таблицу 1).

Помимо градации степени стеноза, по максимальной линейной скорости кровотока допплерография позволяет определять степень гемодинамической значимости поражения по признаку функционирования окольных путей кровоснабжения мозга, степени снижения перфузионного давления вследствие стеноза. Методика позволяет выявлять эшелонированные стенозы/окклюзии интракраниальных сегментов ВСА/СМА. На основании результатов компрессионных тестов (пережатия сонной артерии на шее) возможно прогнозирование риска развития неврологических осложнений при переходе стеноза ВСА в окклюзию, что позволяет рекомендовать операцию даже при меньшей степени сужения артерии. ТКДГ является единственной методикой, позволяющей в режиме реального времени проводить детекцию микроэмболов, источником которых является нестабильная атеросклеротическая бляшка сонной артерии. При определении показаний к каротидной эндартерэктомии благодаря точной оценке состояния коллатерального кровоснабжения ТКДГ позволяет оценить потребность во временном внутрипросветном шунтировании на этапе пережатия сонной артерии. Применение ТКДГ не имеет альтернативы при интраоперационном мониторинге в ходе каротидной эндартерэктомии и послеоперационном наблюдении.
Дуплексное сканирование обеспечивает точную детекцию стенозов внечерепных отделов сонных артерий, определение структуры, размеров, формы, осложнений атеросклеротической бляшки. Сканирование в двухмерном режиме (В-mode) позволяет определить плотность атеромы, состояние внутренней оболочки артерии — толщину слоя интима-медиа, охарактеризовать протяженность атеросклеротического поражения. Подключение допплеровского режима обеспечивает проведение спектрального анализа линейной скорости кровотока в зоне стеноза и его градацию. Визуализация потоков крови в режимах цветного картирования допплеровского спектра и энергии (ультразвуковая ангиография) позволяют неинвазивно получать изображение просвета сосудистого русла. Методика себя оправдала как средство предоперационной диагностики стенозов и окклюзий сонных артерий, а также как средство послеоперационного контроля.
Спиральная КТ-ангиография (СКТА) является современным неинвазивным методом комплексной визуализации просвета сосудистого русла, сосудистой стенки паравазальных структур. Признаком атеросклеротического поражения экстракраниального отдела сонных артерий на аксиальных срезах при СКТА является атеросклеротическая бляшка, которая проявляет себя локальным изменением толщины и плотностных характеристик сосудистой стенки, дефектом наполнения просвета сосуда.
Оптимальным методом представления данных СКТА при стенозирующих поражениях сонных артерий является проекция максимальной интенсивности, которая дает возможность оценить сонные артерии на значительном протяжении. Получение 8-12 проекций под различным углом позволяет оценить протяженность зоны поражения, определить степень сужения сосуда. Признаками атеросклеротического поражения являются неровность контура сосуда, «дефект наполнения» на одной или нескольких корректно построенных проекциях. При наличии «дефекта наполнения» на нескольких последовательных реконструкциях расчет процента стеноза осуществляют по наибольшему сужению. Чувствительность СКТА в диагностике степени стеноза составляет 100%, специфичность 87,5%.
Возможности магнитно-резонансной ангиографии (МРА) в диагностике стенозов сонных артерий несколько ниже за счет ограничения разрешения метода в силу негативного влияния высокой линейной скорости кровотока, пульсации артерий, дыхательных движений пациента. Преимущество МРА выявляется в диагностике стенозов и окклюзий внутричерепных ветвей сонных артерий. МРА артериального круга преследует цель изучения коллатерального кровотока. Если имеется замкнутый артериальный круг, то визуализируются передняя и задние соединительные артерии. При гипоплазии соединительных артерий или их вторичном запустевании при артериолосклерозе, они не видны на типичных трехмерных времяпролетных ангиограммах (3D TOF). Для оценки состояния артериального круга лучше использовать фазово-контрастную МРА (РС).
СКТА и МРА являются конкурирующими методами, в связи с чем предпочтение отдается одному из них, в зависимости от факторов доступности, предполагаемого уровня поражения и объема диагностических задач.
Церебральная ангиография является «золотым стандартом» в качестве визуализации просвета сосудистого русла. К сожалению, ангиографическое изображение лишь косвенно характеризует состояние сосудистой стенки, функциональное состояние церебральной гемодинамики и состояние коллатерального кровоснабжения мозга при окклюзирующих поражениях магистральных артерий.
В настоящее время основными показаниями к проведению ангиографического исследования являются диагностированные гемодинамически значимые окклюзионно-стенотические поражения магистральных артерий головного мозга и шеи, рассматриваемые как потенциальный объект хирургической коррекции, особенно в случаях диагностических расхождений по данным различных методов, или при подозрении на эшелонированный стеноз внутричерепной части внутренней сонной артерии.
В 80% наблюдений показания к каротидной эндартерэктомии выносят без проведения ангиографического исследования, что с учетом травматичности этого метода исследования (4% ишемических инсультов при ангиографии у больных с ПНМК), позволяет существенно улучшить статистику исходов хирургического лечения.
Основными диагностическими задачами церебральной панангиографии у больных с церебральным атеросклерозом являются следующие:
— выявление всех очагов атеросклеротического поражения магистральных артерий шеи и головного мозга (учитываются стенозы более 30%);
— определение степени сужения просвета пораженных сосудистых бассейнов;
— исключение «ангиографических факторов риска» хирургического лечения (окклюзии противоположной ВСА, протяженной атеросклеротической бляшки, высокой бифуркации ОСА);
— исключение изъязвлений атеросклеротической бляшки;
— выявление патологических деформаций сонных артерий на шее;
— оценка источников и путей коллатерального кровоснабжения пораженного сосудистого бассейна с акцентом на выявление маркеров декомпенсированной недостаточности кровообращения (функционирующего назоорбитального анастомоза и корковых коллатералей).
Ведущим методом оценки функционального состояния церебральной гемодинамики в клинике является транскраниальная допплерография с функциональными тест-нагрузками. На основании результатов тестов реактивности и ауторегуляции мозгового кровотока определяется степень недостаточности мозгового кровообращения, гемодинамического резерва. Следует дифференцировать структурный и функциональный резервы компенсации.
Первый характеризует качество коллатерального кровоснабжения сосудистого бассейна стенозированной/окклюзированной сонной артерии. Значения линейной скорости кровотока в средней мозговой артерии, уровень индексов периферического сопротивления, степень межполушарной асимметрии, направление потока в соединительных артериях и периорбитальном анастомозе кровоснабжения позволяют определить достаточность коллатерального кровообращения. При прочих равных условиях декомпенсированное коллатеральное кровоснабжение служит основанием для выбора хирургических методов лечения.
Состояние функционального резерва компенсации определяют по уровню индексов реактивности и ауторегуляции в пораженном сосудистом бассейне. Отсутствующая или инвертированная реактивность, отмечаемая, как правило, при декомпенсированном коллатеральном кровоснабжении, свидетельствует о повышенном риске гемодинамического инфаркта мозга, обоснованности хирургической реваскуляризации мозга.
Хирургическое лечение церебрального атеросклероза прежде всего преследует профилактические цели и является составной частью комплекса мер вторичной профилактики ишемического инфаркта мозга. За истекшее время были разработаны различные способы хирургической реваскуляризации мозга:
— каротидная эндартерэктомия и другие реконструктивные операции на бифуркации ВСА;
— экстраанатомическое шунтирование (ЭИКМА);
— чрескожная транслюминальная ангиопластика со стентированием;
— коррекция деформаций внечерепных отделов магистральных артерий;
— вмешательства на вегетативной нервной системе.
Из приведенного выше списка в настоящее время в ходе многочисленных кооперативных исследований статистически доказана профилактическая эффективность только каротидной эндартерэктомии. Профилактическое значение транслюминальной ангиопластики, в силу недостаточного накопления клинических наблюдений, еще не доказано, хотя предварительные результаты позволяют говорить о ее достаточно высокой эффективности. Профилактическое значение операции создания ЭИКМА, коррекций деформаций артерий и вмешательств на вегетативной нервной системе, несмотря на значительный опыт в данном разделе хирургии, осталось недоказанным. По данным международного кооперативного исследования эффективность оперативной коррекции не отличается от эффективности медикаментозного лечения, что не исключает применения этих способов коррекции окклюзирующих поражений в избранных группах пациентов.
Каротидная эндартерэктомия
Современные представления о профилактической эффективности каротидной эндартерэктомии стали результатом выполненных в 1990-2000 годах рандомизированных клинических исследований эффективности каротидной эндартерэктомии у симптомных и бессимптомных больных.
Для пациентов с симптомными стенозами было установлено:
1. КЭ обеспечивает надежную профилактику ипсилатерального инсульта или нарастающих ПНМК у пациентов с критическими стенозом. Профилактический эффект достигается в ближайшее время после операции, сохраняется на протяжении 3-5-летнего наблюдения, не зависит от других факторов риска.
2. Частота инсульта в группах неоперированных пациентов существенно превосходит показатели, полученные при ранних проспективных рандомизированных исследованиях и составляет 15-20% в год (NASCET, VASST).
3. Недостаточная точность дуплексного сканирования сонных артерий позволяет рекомендовать ангиографическое исследование пациентам с промежуточными степенями стеноза перед тем, как определить лечебную тактику.
4. Профилактическая эффективность КЭ зависит от уровня периоперационных осложнений.
При асимптомных стенозах выводы менее категоричны. Каротидная эндартерэктомия может быть рекомендована только на основе всестороннего изучения ряда факторов: степени стеноза, прогрессирования сужения артерии, степени стенозирующего поражения противоположной артерии, оценки коллатерального кровоснабжения мозга, наличия немых инфарктов мозга по данным КТ, наличия изъязвлений бляшки. Операция должна выполняться только у пациентов с низким уровнем риска осложнений (3-4%).
В настоящее время определенными показаниями и противопоказаниями к КЭ могут считаться следующие:
КЭ у «симптомных» больных
Операция показана:
— стенозы >70% при уровне постоперационных осложнений менее 6%;
— острый тромбоз ВСА;
— инсульт в развитии;
— эмбологенный стеноз 30-69%;
— одномоментное АКШ;
— острое расслоение аорты;
— стеноз <30% на фоне приема аспирина.
Операция противопоказана:
— стеноз <30% без приема аспирина + хроническая окклюзия ВСА.
КЭ у «бессимптомных» больных
Операция показана
— cтенозы >60% при прогнозируемом уровне осложнений менее 2%;
— cтенозы >60% при прогнозируемом уровне осложнений менее 4-6%.
Операция противопоказана
— стеноз <60%;
— хроническая окклюзия ВСА;
— расслоение сонной артерии;
— стеноз >60% при уровне риска осложнений >6%.
Вынося показания к каротидной эндартерэктомии необходимо помнить о профилактическом значении операции, в связи с чем частота осложнений операции не должна превышать риска естественного течения заболевания. Комитетом по каротидной эндартерэктомии Совета по инсульту Американской ассоциации кардиологов были определены допустимые уровни осложнений КЭ. Частота летальных исходов не должна превышать 2%.
В целях определения соотношения «допустимого» и индивидуального риска осложнений при планировании операции может быть использована схема прогнозирования сосудисто-мозговых осложнений (Sundt T.M., 1975). Ожидаемый риск осложнений определяется индивидуальным сочетанием неврологических, ангиографических и соматических факторов риска:
— неврологические факторы риска: прогрессирующий неврологический дефицит, острый инсульт, ПНМК, нарастающие по темпу ПНМК;
— соматические факторы риска: стенокардия, недавний инфаркт миокарда, прогрессирующая недостаточность кровообращения, тяжелая гипертензия, хронические обструктивные заболевания легких, возраст старше 70-ти лет;
— ангиографические факторы риска: окклюзия противоположной ВСА, эшелонированный стеноз ВСА, распространение атеросклеротической бляшки за пределы бифуркации ОСА, высокая бифуркация ОСА, внутрипросветный тромб в ВСА.
Таким образом, при наличии клинико-ангиографических показаний к КЭ риск осложнений операции может быть прогнозирован индивидуально и соотнесен с риском инсульта на фоне имеющегося стеноза артерии. Операция нецелесообразна в случаях преобладания риска осложнений над риском инсульта при естественном течении заболевания. В подобных ситуациях предпочтение отдают менее травматичным способам коррекции стенозов, например, каротидной ангиопластике.
Оперативное вмешательство выполняется в условиях отделений сосудистой хирургии или нейрохирургии. Как правило, применяют общую многокомпонентную анестезию с интубацией трахеи. Рекомендуется также применять местную инфильтрационную или локо-регионарную анестезию 0,5-1% раствором тримекаина или лидокаина. Вне зависимости от избранной методики, основными целями анестезии является обеспечение адекватной перфузии мозга и миокарда на этапах операции, сопряженных с колебаниями перфузионного давления. Как правило, требуется центральный венозный доступ и прямой мониторинг артериального давления. В ходе анестезии на этапах пережатия сонной артерии применяется системная гепаринизация (100 ЕД на килограмм веса), индуцированная артериальная гипертензия, медикаментозная защита мозга от ишемии. В качестве препаратов выбора применяются значительные дозы барбитуратов. Для оптимизации дозировки тиопентала натрия, пропофола или этомидата (до уровня burst-supression) на этапе пережатия сонной артерии целесообразен непрерывный ЭЭГ-мониторинг. Необходим достаточный перечень вазоактивных препаратов для своевременной коррекции уровня артериального давления.
В настоящее время наиболее распространены две методики собственно эндартерэктомии: классическая и эверсионная.
При классической КЭ по передне-наружной стенке общей и внутренней сонных артерий в проекции атеросклеротической бляшки проводят артериотомию. В просвете артерии и на срезе стенки идентифицируют атеросклеротическую бляшку, которая, как правило, легко отделяется от наружного слоя медии и адвентиции. В случаях несостоятельного коллатерального кровоснабжения мозга (высокой функциональной значимости артерии) после артериотомии в просвет общей и внутренней сонных артерий вводят временный внутрипросветный шунт — тефлоновую трубку с гепаринизированным внутренним покрытием диаметром 2-4 мм. Шунт удаляют перед наложением последних швов при пластике артерии.
При выполнении эверсионной КЭ внутреннюю сонную артерию отсекают в устье от общей сонной. Наружные слои стенки выворачивают наподобие чулка и бережно отсепаровывают от атеросклеротической бляшки до тех пор, пока она не «сойдет на нет». Целостность сосудистого русла восстанавливают циркулярным непрерывным швом.
Лимитирующим фактором профилактической эффективности КЭ является достаточно высокий уровень послеоперационных сосудисто-мозговых осложнений, составляющий от 1,6 до 24%. До 60% осложнений развиваются интраоперационно. В постоянном стремлении к снижению риска КЭ разработано множество методов мониторинга в целях обеспечения адекватной защиты мозга. Как правило, эти способы основаны на оценке либо состояния сосудистого русла (измерение окклюзионного давления, остаточного кровотока, интраоперационная допплерография или сканирование, ангиография), либо функции мозга (ЭЭГ-ВП-мониторинг). Применение интраоперационного допплерографического мониторинга позволило снизить частоту периоперационных сосудисто-мозговых осложнений: c 4,8% до 0,8% (n=301) (C. Jansen, 1994); c 7% до 2% (n=500) (M. Spencer, 1997).
В послеоперационном периоде на протяжении первых 12-48 часов лечение проводят в условиях отделений интенсивной терапии. Продолжают мониторинг показателей витальных функций, мозгового кровотока. Основное внимание уделяют нормализации системного артериального давления, показателей электролитного баланса. После контроля качества коррекции артерии, для чего применяют дуплексное сканирование, спиральную КТ-ангиографию и транскраниальную допплерографию, пациент может быть выписан на амбулаторное лечение (на 3-7 сутки).
Основными осложнениями раннего (до 30-ти суток) послеоперационного периода КЭ являются:
а) системные осложнения: острый инфаркт миокарда (4%), ишемический инсульт или смерть (5,8%), геморрагический инсульт;
б) локальные осложнения:
— раневые: гематома мягких тканей, кровотечение (5,5%), инфекционные раневые осложнения (3,4%), ранний тромбоз ВСА;
— нарушение функции черепных нервов (7,6%): лицевого, блуждающего, языкоглоточного, большого ушного.
Инфаркт миокарда является частым осложнением реконструктивных вмешательств на сонных артериях и встречается с частотой от 0,5 до 18,2%. Факторами риска послеоперационных коронарных осложнений являются: стенокардия III функционального класса; поражение трех коронарных артерий и ствола левой коронарной артерии, снижение фракции выброса левого желудочка до 40% и менее, низкая (менее 50 Вт) толерантность к физической нагрузке и появление спонтанной ишемии по данным Холтеровского мониторирования.
Ишемический инсульт является тяжелым осложнением КЭ. Нарушения мозгового кровообращения по ишемическому типу отмечаются в 4,2-6,7% случаев. Обратимый неврологический дефицит составляет 1/3 всех случаев ОНМК, малый инсульт — 0,25, полушарный инсульт — 0,5. Причиной ишемических нарушений служат: церебральная эмболия (76%) и циркуляторная ишемия при пережатии ОСА и послеоперационном тромбозе (34%). Мерами профилактики интраоперационных инсультов служат интраоперационный допплеровский мониторинг эпизодов микроэмболии, особенно на этапе хирургического доступа, послеоперационный мониторинг и оценка неврологического статуса, а также селективный подход к внутрипросветному шунтированию на этапе пережатия сонной артерии. Большое значение играет метаболическая защита мозга в ходе операции, бережное обращение с сосудами, назначение гепарина, профилактика резидуальных стенозов и внутрипросветных тромбов или лоскутов интимы, поддержание адекватного артериального давления в послеоперационном периоде.
К осложнениям отдаленного периода относится рестеноз/окклюзия сонной артерии вследствие гиперплазии слоя интима-медиа. Частота рестенозов составляет до 25%, причем подавляющее большинство остается бессимптомными. Рестенозы возникают преимущественно в тех случаях, когда КЭ была выполнена без использования заплаты.
Каротидная ангиопластика со стентированием
является интенсивно изучаемым способом лечения, альтернативным КЭ. Целью обоих вмешательств является профилактика мозгового инсульта вследствие окклюзирующего поражения экстракраниального отдела сонных артерий. Стентирование является менее инвазивным и травматичным, более экономным средством достижения этой цели.
Из осложнений ангиопластики выделяют: полушарный инфаркт (0,8%), малый инсульт (3,6%), кардиальные осложнения (0,2%), местные осложнения (0,2%).
Летальность не превышает 0,2-1,4%. Суммарная частота инсульта и смерти как осложнения процедуры составляет 3-3,5% для пациентов в возрасте до 80-ти лет, 11,9-21% для пациентов старше 80-ти лет. Поражения черепных нервов, гематома в зоне доступа и раневая инфекция при ангиопластике встречаются крайне редко. Таким образом, частота типичных для эндартерэктомии системных и местных повреждений при ангиопластике оказывается существенно ниже.
Суммарная частота неврологических осложнений для симптомных и асимптомных пациентов моложе 80-ти лет соответствует рекомендованной для каротидной эндартерэктомии. У пациентов старше 80-ти лет в целях профилактики осложнений необходимо использовать т.н. защитные устройства, предупреждающие интраоперационную эмболию церебрального сосудистого русла.
Защитные устройства представляют собой либо окклюзирующий баллон (PercuSurge GUARDWIRE™; Medicorp H.A.F.R.), либо сетчатый фильтр (Accunet (Guidant); Angioguard (Cordis); E-Trap Filter Wire (EPI); Neuroshield (Mednova); Medtronic; Microvena; Intratherapautics). Внешний вид защитных устройств приведен на рисунке 1. Применение защитных устройств позволяет снизить частоту неврологических осложнений до 4,5%
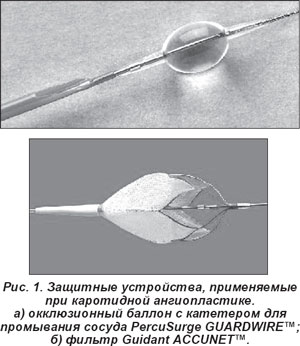
Отдаленные результаты каротидного стентирования также благоприятны. В течение трехлетнего периода наблюдения любые виды ишемического инсульта отсутствовали у 88% больных. Рестенозы оперированных сонных артерий выявлены в 8% наблюдений в течение первого года и в 6% в течение последующих лет.
Показания к каротидной ангиопластике со стентированием те же, что и для КЭ. Вместе с тем, ряд факторов, определяющих высокий риск осложнений при эндартерэктомии, не являются противопокзанием для стентирования:
— возраст больных старше 80-ти лет;
— короткая шея;
— высокая (выше С2) или низкая бифуркация;
— фиксация сегментов шейного отдела позвоночника (операции, артроз);
— заболевания, повышающие риск анестезии;
— ранее проведенное облучение органов шеи;
— ранее выполненная эндартерэктомия;
— ожидание аорто-коронарного шунтирования;
— эшелонированные стенозы внутричерепных артерий.
Противопоказаниями к каротидной ангиопластике со стентированием являются:
— асимптомные больные старше 80-ти лет;
— трудности доступа в артерию;
— тяжелый неврологический дефицит;
— выраженная атрофия мозга/лакунарные инфаркты;
— деменция.
Из локальных факторов риска при стентировании следует отметить:
— выраженную концентрическую кальцификацию бляшки;
— тотальную окклюзию ВСА;
— выраженную деформацию дистального сегмента сонной артерии.
В общем, подавляющее большинство системных факторов риска повышает опасность осложнений КЭ, в связи с чем каротидная ангиопластика со стентированием может стать разумной альтернативой открытым операциям при стенозе сонной артерии.
Клиническое наблюдение — стентирование левой ВСА
Избирательное стентирование может быть выполнено больным с симптомными стенозами внутричерепных сегментов сонных артерий и их ветвей. Для этих целей применяются коронарные стенты диаметром до 4 мм или разработанные в последние годы специализированные каротидные стенты. Опыт подобных вмешательств еще недостаточен для того, чтобы рекомендовать их к широкому применению.
Реваскуляризация головного мозга при окклюзии ВСА долгое время оставалась неразрешимой проблемой. Высокий уровень осложнений операций тромбинтимэктомии из ВСА при хронической окклюзии вынудили отказаться от тактики прямых вмешательств. Многочисленные исследования по этой проблеме показали, что ведущей причиной прогрессирующей сосудисто-мозговой недостаточности при окклюзии ВСА является недостаточность естественного коллатерального кровоснабжения мозга. Недостаточность кровообращения приводила к развитию повторных инсультов в 9-12% наблюдений в течение первого года, 20-50% в течение пяти лет с летальностью до 40%. Одним из наиболее адекватных способов повысить уровень перфузионного давления в бассейне окклюзированной артерии служит создание обходного шунта.
Клинический и профилактический эффект может быть получен только при адекватном функционировании вновь созданного пути коллатерального кровоснабжения мозга. Основным условием гемодинамической значимости экстра-интракраниального микрососудистого анастомоза (ЭИКМА) является исходная недостаточность естественного коллатерального кровоснабжения пораженного каротидного бассейна, критерием чего выступает критически низкая или инвертированная сосудисто-мозговая реактивность (по результатам функциональной нагрузки с углекислым газом), что может быть определено при допплерографическом исследовании.
Факторами, влияющими на клиническую и профилактическую эффективность ЭИКМА, являются: тип нарушения мозгового кровообращения, степень неврологических нарушений накануне операции, размеры и локализация очагов ишемического повреждения мозга по данным КТ и степень гемодинамической эффективности анастомоза.
Современные показания к операции создания ЭИКМА при атеросклеротических поражениях каротидного бассейна могут быть сформулированы следующим образом:
— Иноперабельное сегментарного поражения магистральных сосудов (ВСА/СМА), недоступное для экстракраниальной хирургической коррекции.
— Клинически симптомное течение ишемической болезни головного мозга с проявлениями в виде преходящих нарушений мозгового кровообращения, обратимого ишемического неврологического дефицита (малого инсульта), и последствий завершенного инсульта с легкими остаточными явлениями.
— Отсутствие в веществе головного мозга обширных и глубинных постишемических изменений с преобладанием функциональных (обратимых) над органическими.
— Декомпенсированная циркуляторная недостаточность в бассейне ипсилатеральной СМА.
— Отсутствие признаков кардиогенной эмболии.
Критериями декомпенсированной недостаточности кровообращения в СМА на стороне окклюзии ВСА (или иных поражений каротидного бассейна) являются:
— недостаточность структурного компенсаторного резерва (дефицит источников и путей коллатерального кровоснабжения мозга);
— отсутствие или инверсия сосудисто-мозговой реактивности и ауторегуляции.
Транскраниальная допплерография является оптимальным диагностическими средством для определения степени циркуляторной недостаточности в каротидном бассейне. Допплерографическими критериями вышеприведенных пунктов являются:
— выраженное снижение средней линейной скорости кровотока в СМА (индекс асимметрии более 25%);
— выраженное снижение индекса периферического сопротивления в СМА (трансмиссионный индекс пульсаций <0,5);
— наличие функционирующего назоорбитального анастомоза и корковых коллатералей из системы задней мозговой артерии;
— снижение индексов реактивности при нагрузке с углекислым газом и коэффициентов ауторегуляции ниже критических значений или инверсия реакций.
В случаях сочетания окклюзии ВСА с поражением других магистральных артерий шеи первоочередные вмешательства выполняют на внечерепных отделах для обеспечения максимально благоприятных условий для функционирования ЭИКМА.
Внедрение микрохирургической техники повысило эффективность нейрососудистых вмешательств, но определенный риск технического брака при этих операциях существует. В связи с этим получили развитие и совершенствуются методы оценки кровотока в сосудах в ходе манипуляции. Тщательный контроль качества микрососудистой реконструкции является залогом окончательного успеха и создания функционирующего микроанастомоза.
В послеоперационном периоде оценку функционирования микрососудистого анастомоза осуществляют также с использованием ультразвуковых допплеровских систем, как линейных, так и сканирующих, что позволяет ориентировочно оценивать объемный кровоток в анастомозе, который составляет от 40 до 200 мл/мин.
Профилактический эффект операции создания ЭИКМА зависит как от степени компенсации неврологический функций до операции, так и от гемодинамической значимости анастомоза.
Таким образом, факт окклюзии магистрального сосуда еще не является основанием для выполнения вмешательства. Только тщательный отбор, основанный на клиническо-гемодинамических критериях, позволяет определить группу пациентов, нуждающихся в реваскуляризации мозга путем создания ЭИКМА.
Послеоперационное ведение пациентов после реконструктивных и реваскуляризирующих вмешательств должно включать тщательный мониторинг неврологических функций; коррекцию нарушений системной гемодинамики, прежде всего артериальной гипертензии; контролируемую медикаментозную терапию. Основной медикаментозного лечения являются препараты, влияющие на систему гемостаза. Препаратом выбора остается аспирин (100-325 мг в сутки) в сочетании с курантилом (300 мг в сутки) или плавексол (75 мг в сутки). В случае повторения тромбоэмболических эпизодов назначается непрямой антикоагулянт (варфарин) в дозе, обеспечивающей снижение протромбинового индекса до 60-80%.
Каждые 6 месяцев необходимо проводить контрольные обследования, имеющие целью оценить состояние артерии в зоне реконструкции, для чего целесообразно применять ультразвуковые методики. При выявлении рестеноза пораженного сегмента принимают решение о показаниях к повторной операции.
Несомненно, внедрение даже «активной хирургической санации» не решит проблему инсульта, поскольку уровень профилактики заболеваний сердечно-сосудистой системы является крайне низким. Несмотря на то что лишь 20% острых нарушений мозгового кровообращения происходят вследствие облитерирующего поражения крупных артерий мозга, все же своевременная хирургическая коррекция способствует предупреждению сосудистых катастроф в наиболее ценной в социальном плане группе трудоспособного населения.
