Журнал «Здоровье ребенка» 1 (36) 2012
Вернуться к номеру
Гигантская киста селезенки у ребенка с хроническим лейкозом
Авторы: Журило И.П., Латышов К.В., Литовка В.К., Лепихов П.А., Абдуллин Р.Ф. Донецкий национальный медицинский университет им. М. Горького Областная детская клиническая больница, г. Донецк
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Приведено описание наблюдения гигантской кисты селезенки у ребенка 17 лет с хроническим лейкозом. После проведения органосохраняющей операции наступило выздоровление.
Summary. The observation of a gigantic splenic cyst in a 17-year child with chronic leucosis is described. The organ-preserving operations were followed by recovery.
Резюме. Наведено опис спостереження велетенської кісти селезінки у дитини 17 років із хронічним лейкозом. Після проведення органозберігаючої операції настало одужання.
Киста, селезенка, дети.
Key words: cyst, spleen, children.
Ключові слова: кіста, селезінка, діти.
Кисты селезенки у детей наблюдаются сравнительно редко [1–3]. Встречаются как врожденные, так и посттравматические кисты. Как правило, оперативное лечение кист селезенки заканчивается удалением органа. С момента первого сообщения, посвященного постспленэктомическому сепсису у детей, прошло 60 лет (Н. King, Н. Schumacher, 1952). С тех пор отношение хирургов к спленэктомии радикально изменилось в сторону приверженности к органосохраняющей тактике как при травмах, так и при кистах селезенки. Общепринято считать, что кисты селезенки с диаметром более 4–5 см необходимо удалять оперативным путем, так как высок риск разрыва, нагноения кисты или внутрибрюшного кровотечения [2, 3]. Избежать формирования постспленэктомического синдрома особенно важно при сопутствующих заболеваниях, сопровождающихся развитием иммунодефицитных состояний, в том числе после полихимиотерапии у онкологических больных. В предлагаемом наблюдении удалось осуществить органосохраняющую операцию при наличии гигантской кисты селезенки у ребенка с хроническим лейкозом. Приводим наше наблюдение.
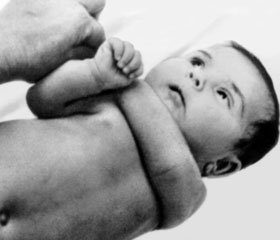
Ребенок Г., 17 лет (история болезни № 8818), поступил в I хирургическое отделение областной детской клинической больницы г. Донецка 03.08.2011 г. с жалобами на периодические боли в животе, подъем температуры тела до 38 °С, увеличение в объеме живота (рис. 1). Из анамнеза известно, что пациент находился на лечении в онкогематологическом центре института неотложной и восстановительной хирургии им. В.К. Гусака по поводу впервые установленного миелоидного лейкоза, Phпозитивного, хронической фазы. Мальчик считает себя больным с 21.06.2011 года, когда появились умеренные боли в левой половине живота, лихорадка. До этого периода рос и развивался соответственно возрасту, травм не было. В отделении получал гливек, аллопуринол, новапим, инфузионную терапию, переливание эритроцитарной массы.
/118/118.jpg)
Была выполнена (28.07.11) спиральная компьютерная томография (КТ): селезенка увеличена в размерах до 140 ´ 77 ´ 161 мм, однородной структуры, обычной плотности, без дополнительных образований, контуры ее четкие, ровные. По диафрагмальной поверхности селезенки определяется жидкостное содержимое. В области переднего края селезенки, под передней брюшной стенкой слева, от уровня Th1позвонка, распространяясь каудально до уровня полости таза, определяется кистозное образование размерами 210 ´ 143 ´ 224 мм, жидкостной плотности, с четкими контурами, имеющее интимную связь с селезенкой, оттесняющее петли кишечника вправо. Выводы: киста селезенки, наиболее вероятно обусловленная последствиями разрыва селезенки. После дообследования больной переведен в клинику детской хирургии для оперативного лечения.
Общее состояние при поступлении тяжелое по основному заболеванию. Вял, адинамичен. Кожные покровы чистые, бледные. Правильного телосложения, удовлетворительного питания. Периферические лимфоузлы во всех группах не увеличены, в паховой области до 1 см, плотные. В легких жесткое дыхание, тоны сердца ритмичные, систолический шум на верхушке. Живот увеличен в объеме, участвует в акте дыхания. При пальпации мягкий, безболезненный, от левого подреберья до входа в таз пальпируется опухолевидное образование эластической консистенции, умеренно болезненное. Имеется асцит. Печень выступает на 3 см изпод края реберной дуги. Стул и мочеиспускание не нарушены.
В клинике обследован. Ультразвуковое исследование (УЗИ) органов брюшной полости (05.08): печень — размеры увеличены, левая доля 72 мм, правая доля 150 мм, край ниже реберной дуги на 3 см. Паренхима гомогенная, без очаговых изменений. Желчный пузырь, поджелудочная железа — без патологии. Размеры селезенки резко увеличены до 336 ´ 199 мм, тканевая часть 144 ´ 77 мм (рис. 2). Подвижность селезенки резко ограничена. Контуры неровные, четкие. Рисунок структур хорошо дифференцирован. Паренхима неоднородная, у нижнего полюса по медиальной поверхности имеется киста размерами 229 ´ 210 мм с тканевым компонентом. Кровоток в области нижнего полюса селезенки отсутствует. Визуализируемые фрагменты внутрипаренхиматозных сосудов и сосудов ножки селезенки без признаков деформации и дилатации, структура их стенок без особенностей. В брюшной полости по фланкам и в малом тазу свободная жидкость, большое количество неорганизованного жидкого содержимого с мелкодисперсной взвесью. Заключение: эхографические признаки гигантской кисты селезенки. Общий анализ крови: Нb — 114 г/л, Эр. — 3,5 · 1012/л, ЦП — 0,9; Л — 12,5 · 109/л, СОЭ — 34 мм/ч, э — 5, п — 4, с — 83, л — 6, м — 2, тромбоциты — 245 · 109/л (70 : 1000). В биохимическом анализе крови и общем анализе мочи без патологии.
/119/119.jpg)
10.08.2011 г. произведена операция (хирург — к.м.н. К.В. Латышов). Срединная лапаротомия. Выпот серозный, мутный, с фибрином, до 100 мл. При ревизии органов брюшной полости установлено, что всю брюшную полость занимает опухолевидное образование упругоэластической консистенции 30 ´ 25 см, с точечными кровоизлияниями. Киста окутана большим сальником, спаяна с брюшной стенкой и брыжейкой кишечника. Киста уходит в левое подреберье, исходит из нижнего полюса селезенки (рис. 3). Петли кишечника оттеснены книзу и вправо. Тупым и острым путем кистозное образование отделено от передней брюшной стенки и боковых карманов. Вывести кисту в рану не удается. Решено произвести пункцию образования. С помощью атмоса эвакуировано до 5 литров жидкости коричневого цвета с нитями фибрина. Оболочки кисты спаялись, она рассечена. В просвете опухолевидного образования имеется мутное, желеобразное содержимое, оболочки утолщены до 4 мм. Выполнена резекция большого сальника, подпаянного к кисте. Частично острым, частично тупым путем произведена резекция кистозного образования в пределах здоровых тканей до нормальной части селезенки. Демукозация остатков оболочек кисты, прилегающих к паренхиме селезенки (рис. 4). Поэтапно оболочки обработаны раствором бетадина. Произведено подшивание краев оболочек кисты к паренхиме селезенки (рис. 5). Из полости малого таза удалены сгустки фибрина. Дополнительно осушено до 200 мл мутного выпота. Операционная рана послойно ушита наглухо. Макропрепарат: оболочки кисты размером 30 ´ 25 см, утолщены до 4 мм, с обилием кровоизлияний. Диагноз после операции: гигантская киста (дермоидная? посттравматическая? тератодермоидная?) нижнего полюса селезенки с явлениями воспаления. Оментит. Асцит.
/119/119_2.jpg)
Послеоперационный период протекал гладко. Больному проводилась инфузионная терапия, переливание эритроцитарной массы, альбумина, получал фортум, метронидазол, лацидофил, прозерин, анальгин, димедрол. Перестал лихорадить. Контрольное УЗИ (15.08): селезенка 119 ´ 63 мм. Нижний полюс повышенной эхогенности. От 19.08: у нижнего полюса селезенки визуализируется многокамерное кистозное образование размером 34 ´ 18 ´ 28 мм, нижний контур неровный, бугристый (рис. 6).
Общий анализ крови (19.08): Нb — 112 г/л, Эр. — 3,5 · 1012/л, ЦП — 0,9; Л — 6,5 · 109/л, СОЭ — 20 мм/ч, э — 5, п — 1, с — 84, л — 7, м — 3, тромбоциты — 245 · 109/л (70 : 1000). Швы сняты, рана зажила первичным натяжением.
Заключение патогистологического исследования (№ 78837909): стенки кисты селезенки представлены плотной волокнистой соединительной тканью без внутренней эпителиальной выстилки. Киста заполнена некротическим детритом, который выявляется и на ее внутренней поверхности (рис. 5а). В толще стенки вокруг многих сосудов располагаются мелкие очаги лимфомакрофагальной инфильтрации, местами — с примесью плазматических клеток и единичных полиморфноядерных лейкоцитов (рис. 5б). Встречаются участки с обильной васкуляризацией, очаговыми, преимущественно периваскулярными кровоизлияниями с образованием гранул гемосидерина и формированием гемосидерофагов (рис. 5в). На многих участках в толще стенки кисты выявляется пролиферация фибробластов и миофибробластов, которые формируют разнонаправленные пучки и участвуют в образовании основного вещества молодой волокнистой соединительной ткани (рис. 5г).
В удовлетворительном состоянии ребенок 22.08.2011 г. выписан домой. Осмотрен через 1 и 2 месяца. Жалоб не предъявляет. Живот при пальпации мягкий, безболезненный. УЗИ (26.09.11): селезенка размером 103 ´ 73 мм, паренхима однородная. У нижнего полюса эхогенное включение 20 ´ 15 мм, неравномерное, овоидной формы. Наблюдается гематологом. Явлений обострения основного заболевания не было.
/121/121.jpg)
Выводы: начальные признаки растущей кисты селезенки — боли в брюшной полости и пальпируемое опухолевидное образование. Решающими в диагностике заболевания являются УЗИ и КТ. Наиболее целесообразно при гигантских кистах селезенки выполнение органосохраняющих оперативных вмешательств.
1. Грона В.Н., Литовка В.К., Журило И.П., Латышов К.В. Опухоли и опухолеподобные образования у детей. — Донецк: Норд Прес, 2010. — 364 с.
2. Daga G., Mittal V., Singh R.J., Sood N. Epithelial cyst of the spleen // J. Indian. Assoc. Pediatr. Surg. — 2011. — Vol. 16, № 1. — Р. 1820.
3. Fan H., Zhang D., Zhao X. еt al. Laparoscopic partial splenectomy for large splenic epidermoid cyst // Chin. Med. J. — 2011. — Vol. 124, № 11. — Р. 17511753.

/120/120.jpg)