Журнал «Здоровье ребенка» 4 (31) 2011
Вернуться к номеру
Респіраторний статус у дітей раннього віку при ускладненій пневмонії
Авторы: Семкович Я.В., Цимбаліста О.Л., Семкович М.Я. ВДНЗ «Івано-Франківський національний медичний університет»
Рубрики: Педиатрия/Неонатология
Версия для печати
Подані результати вивчення показників кислотно-лужної рівноваги у 88 дітей віком від трьох місяців до трьох років, хворих на пневмонію, ускладнену гнійно-легеневим синдромом (дифузним гнійним ендобронхітом), при використанні фенспіриду гідрохлориду всередину та інгаляційної терапії (флутиказону пропіонат та амброксолу гідрохлорид у небулах) шляхом небулайзерного розпилення в поєднанні з базовою терапією. У результаті проведеного лікування відбулося істотне підвищення насичення гемоглобіну киснем (р < 0,001) і парціального тиску кисню (р < 0,001) у капілярній крові через шість годин та на другу й третю добу, зниження частоти серцевих скорочень (р < 0,001) і парціального тиску вуглекислого газу в капілярній крові (р < 0,001) на другу і третю добу від початку лікування.
Гнійно-легеневий синдром, небулайзерна терапія.
Актуальність теми
У структурі захворюваності дитячого населення України в останні роки переважають хвороби органів дихання, які посідають третє місце, віддаючи «пріоритет» перинатальній патології та природженим аномаліям розвитку [1, 7, 11, 14], з летальністю дітей першого року життя до 7,8 % [4, 9]. За останні три роки частота пневмонії серед дітей України зросла в 1,3 раза, а пневмонічний процес доволі часто супроводжується гнійно-легеневим синдромом і має тенденцію до тривалого перебігу [3]. Серед дітей, госпіталізованих у відділення інтенсивної терапії дитячих клінік, частка дітей раннього віку, хворих на тяжкі форми негоспітальної пневмонії, сягає 30 %, а летальність серед них досягає 5–12 % випадків [8].
Тактика ведення дітей із патологією респіраторного тракту інфекційного генезу до цього часу не має уніфікованих підходів. Таке ускладнення, як гнійно-легеневий синдром, зустрічається в практиці педіатрів різних ланок системи охорони здоров’я. Тому важливо, щоб сучасні підходи до лікування були доступними, ефективними та малоінвазивними.
Дихальна недостатність, що супроводжується гіпоксемією, при негоспітальній пневмонії у дітей зумовлена змінами порушення дифузійної здатності легень та нерівномірністю розподілу вентиляційно-перфузійних співвідношень [13]. Унаслідок дії патогенного збудника в легеневій тканині (в альвеолах) виникають місцеві зміни — запальний набряк, гіперсекреція, через що утруднюється газообмін між кров’ю та альвеолярним повітрям, зменшується надходження кисню ззовні, погіршується альвеолярна вентиляція.
Артеріальна гіпоксемія слугує пусковим механізмом змін у ланцюжку метаболічних процесів, порушення анаеробного гліколізу, накопичення молочної кислоти, змін кислотно-лужної рівноваги, інтенсифікації процесів перекисного окислення ліпідів і, як кінцевий варіант, зриву антиоксидантної системи [6, 12].
Гіпоксія — важливий пусковий механізм у розвитку інтоксикації — є однією з основних причин тяжкості перебігу пневмонії в дітей раннього віку та її наслідків. Зміни метаболізму, зниження процесів формування макроергів, порушення функції центральної нервової системи ведуть до дестабілізації серцево-судинної системи [2].
Киснева недостатність, що розвивається при пневмонії, насамперед позначається на діяльності ЦНС (в’ялість, адинамія, зниження апетиту, розлади сну). Зміни серцево-судинної системи у хворих на пневмонію зумовлені як ураженням ЦНС, так і недостатністю дихання, токсикозом. При тяжкій пневмонії виникають енергетично-динамічна недостатність міокарда, дегенеративні зміни в міокарді і судинах, підвищується проникливість капілярів. Гіпоксемія призводить до спазму артеріол малого кола кровообігу, легеневої гіпертензії [13].
Методи і матеріали дослідження
Обстежено 88 дітей віком від трьох місяців до трьох років, хворих на пневмонію, ускладнену гнійно-легеневим синдромом (дифузним гнійним ендобронхітом), які лікувались у відділенні анестезіології та інтенсивної терапії (ВАІТ) обласної дитячої клінічної лікарні м. Івано-Франківська. Діагностику та лікування пневмонії проводили згідно з протоколом Міністерства охорони здоров’я № 18 від 13.01.2005 р. [10].
Діти розподілені на три групи: перша група (дослідна) — 48 дітей (49 %), які в комплексі з базовою терапією отримували небулайзерну терапію компресорним апаратом фірми «Омрон» із використанням інгаляційного глюкокортикостероїда (ІГК) короткої дії (флутиказону пропіонат) в небулах по 100 мкг три рази на добу, інгаляційного муколітика (амброксолу гідрохлорид) у небулах по 0,5 мл два рази на добу перші три доби від моменту надходження з корекцією парентеральних введень муколітиків і фенспіриду гідрохлориду всередину, у дозі 4 мг/кг маси тіла на добу, що розділена на три прийоми, друга (група порівняння) — 40 дітей (41 %), які отримували базову терапію, третю групу (контрольну) склали 10 практично здорових дітей. У всіх групах проводили визначення парціального тиску кисню (pO2, мм рт.ст.), парціального тиску вуглекислого газу (pCO2, мм рт.ст.) у капілярній крові за допомогою аналізатора ЕЦ-60 (представництво «Кверта-Мед», м. Харків). Насичення гемоглобіну О2 артеріальної крові (SaO2) і частоту серцевих скорочень (ЧСС) визначали за допомогою пульсоксиметра «ЮТАСОКСІ-201», що призначений для транскутанного неінвазивного моніторингу ступеня оксигенації (насичення киснем чи кисневої сатурації). Ефективність лікування оцінювалась у динаміці через шість годин, на другу і третю добу від надходження.
Характер ендобронхіту при проведенні бронхоскопії оцінювали за Є.В. Кліманською [5].
Частина завдань виконувалась із використанням пакетів статистичного аналізу Microsoft Exсel та Statistica 7, зокрема програмний опис статистики, розрахунок середніх геометричних величин, а для визначення вірогідності використовували коефіцієнт Стьюдента та розрахунки відношення шансів (OR, 95% CL).
Результати дослідження та їх обговорення
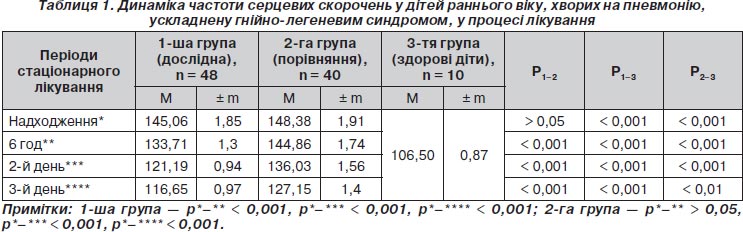
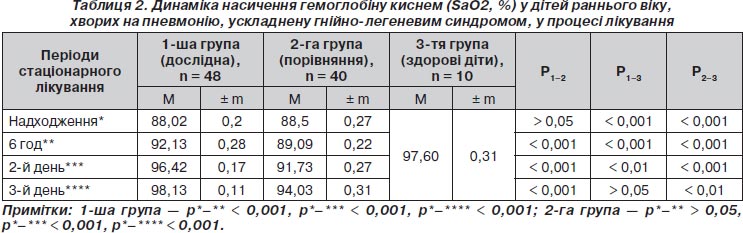
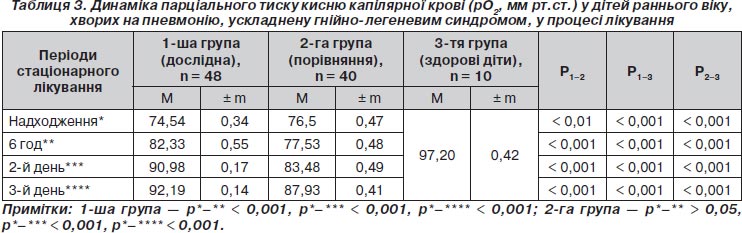
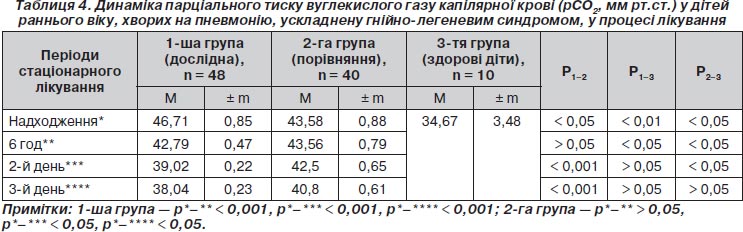
Усі діти надходили у ВАІТ із двобічною пневмонією, ускладненою гнійно-легеневим синдромом (дифузним гнійним ендобронхітом), дихальна недостатність II ступеня тяжкості (ДН ІІ). У більшості дітей переважали вологий кашель, роздування крил носу при диханні, задишка переважно змішаного характеру, ретростернальна ретракція, тахікардія 145,06 ± 1,85 за 1 хв. При надходженні діагностовано зниження SaO2 до 88,02 ± 0,20 %, pО2 — до 74,54 ± 0,34 мм рт.ст. та підвищення pСО2 до 46,71 ± 0,85 мм рт.ст.
Лікування поєднувало: антибактеріальну терапію препаратами широкого спектра дії, оксигенотерапію барботажним зволожувачем через маску або носові канали, інфузійну терапію в режимі нормоволемії з компенсацією патологічних втрат та дефіциту рідини. При гіпо-, диспротеїнемії проводилась замісна імунотерапія внутрішньовенними імуноглобулінами.
За відсутності адекватної відповіді на проведену терапію дітям виконувалась санаційна бронхоскопія. Під час проведення останньої в усіх дітей діагностовано дифузні форми гнійного ендобронхіту. Дітям дослідної групи додатково призначались інгаляції через небулайзер ІГК (флутиказону пропіонат у небулах), інгаляційним муколітиком (амброксолу гідрохлорид в небулах), а всередину — фенспіриду гідрохлорид.
На фоні лікування в дітей дослідної групи спостерігалась явна позитивна динаміка в результаті покращення прохідності і дренування бронхів. Відповідно швидше зменшувались і надалі зникали симптоми ДН II, зменшилась задишка, кількість вологих хрипів у легенях, краще проводилось дихання, кашель став продуктивним. Зменшення компенсаторної тахікардії більше виражено в дітей дослідної групи через шість годин (р < 0,001), на другу (р < 0,001) і третю добу (р < 0,001) порівняно з дітьми другої групи (табл. 1).
При застосуванні небулайзерної терапії показання до повторної бронхоскопічної санації були в половини дітей (56,25 %). У групі порівняння необхідність повторної активної санації трахеобронхіального дерева була в більшості дітей (85,0 %). За час лікування у стаціонарі їм проведено дві-три бронхоскопії в інтервалі три-чотири дні. Зменшення запалення в нижніх дихальних шляхах (перехід гнійного ендобронхіту в катаральний), гіперкринії в дітей дослідної групи відбулося в більшості випадків (85,2 %). У дітей групи порівняння ліквідація гнійного запалення слизової трахеобронхіального дерева також відбулася в більшої половини з них (64,7 %), однак з істотною відмінністю порівняно з дослідною групою (р < 0,001).
Оскільки клінічна динаміка пневмонічного процесу ендоскопічно в дітей дослідної групи наступала швидше, то і строки лікування як у ВАІТ, так і соматичному відділенні були меншими: 2,0 ± 0,3 і 9,2 ± 0,8 проти 4,0 ± 0,5 і 12,1 ± 0,3 (р < 0,05) у дітей групи порівняння. Відповідно до ліквідації пневмонічної інфільтрації, відновлення прохідності трахеобронхіального дерева відбулося покращення вентиляційної функції легень, вентиляційно-перфузійних процесів.
Підтвердженням цьому є нормалізація насичення гемоглобіну киснем: від 88,02 ± 0,20 % при надходженні до 98,13 ± 0,11 % (р < 0,001) на третю добу лікування у дослідній групі, а в групі порівняння воно становило 88,5 ± ± 0,27 % і 94,03 ± 0,31 % (р < 0,001) відповідно. При цьому щоденна динаміка SaO2 у дітей дослідної групи була суттєво вищою, ніж у дітей групи порівняння (р < 0,001) (табл. 2).
Нормалізація кисневого балансу еритроцитів периферичної крові сприяла відновленню кислотно-лужної рівноваги в дітей дослідної групи. Суттєве підвищення парціального тиску кисню капілярної крові спостерігалось у всіх дітей (р < 0,001), однак із явною перевагою в дітей дослідної групи: через шість годин з часу надходження до 82,33 ± 0,55 мм рт.ст. (р < 0,001), на другу добу — до 90,98 ± 0,17 мм рт.ст. (р < 0,001) і на третю добу — до 92,19 ± 0,14 мм рт.ст. (р < 0,001). У дітей групи порівняння через шість годин від початку лікування суттєвих змін рО2 не відбулося (р > 0,05), показники не досягнули нормальних величин до третьої доби лікування — 87,93 ± 0,41 мм рт.ст. (р < 0,001) (табл. 3).
Аналогічна динаміка в дітей дослідної групи спостерігалась і з боку парціального тиску вуглекислого газу капілярної крові: зниження через шість годин від початку лікування до 42,79 ± 0,47 мм рт.ст. (р < 0,001), на другу добу — до 39,02 ± 0,22 мм рт.ст. (р < 0,001) і третю — до 38,04 ± 0,23 мм рт.ст. (р < 0,001) (табл. 4).
У дітей групи порівняння через шість годин від початку інтенсивної терапії рівень рСО2 залишився без змін (р > 0,05), з деякою тенденцією до зниження на другу добу (р > 0,05) і третю добу лікування (р < 0,05 ) (табл. 4).
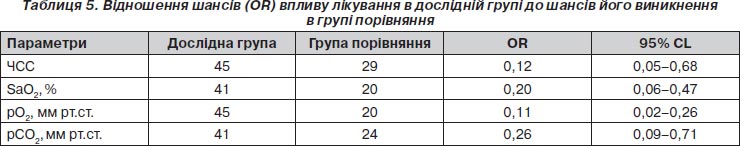
Аналіз досліджуваних показників методом співвідношення шансів показав, що використання фенспіриду гідрохлориду всередину та інгаляційної терапії (флутиказону пропіонат та амброксолу гідрохлорид у небулах) шляхом небулайзерного розпилення в поєднанні з базовою терапією дозволяє істотно знизити ЧСС у 45 пацієнтів дослідної групи і в 29 у групі порівняння (OR — 0,12, 95% CL — 0,05–0,68 ), pСО2 у 41 пацієнта дослідної групи та у 24 хворих групі порівняння (OR — 0,26, 95% CL — 0,09–0,71), а також підвищити pО2 у 45 пацієнтів дослідної групи і лише в 20 хворих групи порівняння (OR — 0,1, 95% CL — 0,02–0,26) і SaO2 у 45 пацієнтів дослідної групи та тільки у 20 хворих у групі порівняння (OR — 0,20, 95% CL — 0,06–0,47).
Висновки
Отже, позитивний ефект інгаляційної терапії через небулайзер та протизапальної терапії флутиказону пропіонатом у комплексному лікуванні пневмонії, ускладненої гнійно-легеневим синдромом (дифузним гнійним ендобронхітом), у дітей раннього віку зумовлений малоінвазивністю, покращенням кисневого статусу дитини, безпосереднім впливом лікарських препаратів на слизову оболонку нижніх дихальних шляхів, зниженням кількості лікувальних бронхоскопій, зменшенням строків перебування в стаціонарі.
1. Антипкін Ю.Г. Наукові та практичні питання дитячої пульмонології / Ю.Г. Антипкін // Матеріали 11-го з’їзду педіатрів України «Актуальні проблеми педіатрії на сучасному етапі». — Київ, 2005. — С. 93.
2. Богомолов Б.П. Клиническая оценка клинических нарушений при осложнениях гриппа и острых респираторных вирусных инфекций / А.В. Девяткин, Т.Н. Малькова // Клин. мед. –1996. — № 2. —С. 10-12.
3. Волосовец А.П. Цефалоспорины в современной педиатрии / А.П. Волосовец, С.П. Кривопустов. — 2007. — 183 с.
4. Георгянц М.А. Рациональная антибактериальная терапия в отделениях реанимации и интенсивной терапии / М.А. Георгянц,
Ю.А. Винник, В.А. Корсунов // Клиническая антибиотикотерапия. — 2003. — № 2. — С. 8.
5. Климанская Е.В. Основы детской бронхологии / Е.В. Климанская. — М.: Медицина, 1972. — 176 с.
6. Корж Е.В. О диагностической ценности чрезмерного угнетения процессов перекисного окисления липидов крови / Е.В. Корж, Ю.Н. Хиль, П.А. Ярцева // Лікарська справа. — 2000. — № 5. — С. 101-103.
7. Нагорна А.М. Особливості та тенденції захворюваності дитячого населення України в динаміці 1991–1998 рр. / А.М. Нагорна, Т.С. Грузєва // Матеріали 10-го з’їзду педіатрів України «Проблеми педіатрії на сучасному етапі»: Тези доп. Київ, 13–16 жовтня 1999 // ПАГ. — 1999. — № 4(374). — С. 7.
8. Патогенетическая терапия детей раннего возраста, больных тяжелыми формами пневмонии / В.С. Приходько, В.А. Феклин, Г.Р. Муратов [и др.]: Методические рекомендации. — Харьков: ХМИ, 1991. — 23 с.
9. Причини смертності дітей віком до року в Україні / Гойда Н.Г., Моісеєнко Р.О., Бережний В.В. [і ін.] // Матеріали 10-го з’їзду педіатрів України «Проблеми педіатрії на сучасному етапі»: Тези доп. Київ, 13–16 жовтня 1999 // ПАГ. — 1999. — № 4(374). — С. 7-8.
10. Профілактика, діагностика та лікування захворювань / За ред. професора П.П. Сокура. — Київ, 2008. — С. 147-178.
11. Структура захворюваності дітей хворобами органів дихання за останнє десятиріччя як передумова для організації позастаціонарного лікування (за матеріалами Тернопільської області) / І.С. Сміян, А.Ф. Мозалевський, В.П. Неділько [і ін.] // Журн. АМН України. — 1997. — Т. 3, № 2. — С. 267-274.
12. Харабаджахян Э.А. Состояние перекисного окисления липидов и антиокислительной системы у детей при бронхите / Э.А. Харабаджахян, А.Ю. Антипов // Педиатрия. — 1998. — № 3. — С. 6-8.
13. Ширяева И.С. Клиническая физиология дыхания в детском возрасте. Глава 2 // Болезни органов дыхания у детей / Под ред. С.В. Рачинского, В.К. Таточенко. — М., 1987. — 496 с.
14. Infections in immunocompromised infants and children / Ed. by Ch. Patrik. — N.Y.: Churchill Livingstone, 1993. — 977 p.